Phó Chủ tịch Phân Hội Tăng Huyết Áp Việt Nam. Chủ Tịch Hội TM Khánh Hòa.
Đái tháo đường (ĐTĐ) đang gia tăng trên khắp thế giới, không chỉ ở các nước phát triển mà ngay cả các nước đang phát triển – kết quả từ sự liên đới giữa béo phì, viêm và tăng đường máu [1]. Theo báo cáo của Tổ chức Y tế Thế giới dự đoán có một sự gia tăng 39% tỷ lệ ĐTĐ trong 30 năm đầu của thế kỷ 21[2]. Mặc dầu có nhiều tiến bộ nhưng ĐTĐ vẫn còn là bệnh mạn tính đầy phức tạp và thách thức trong điều trị. Hiện có nhiều phương thức điều trị khác nhau đã được khẳng định như can thiệp thay đổi kiểu sống và kiểm soát chặt đường máu đến một số lớn tác nhân dược học có khả năng biến đổi tiến trình xơ vữa huyết khối ĐTĐ [1]. Những thuốc điều trị ĐTĐ týp 2 chính là metformin, sulphonylureas, thiazolidinediones (TZDs), ức chế alpha-glucosidase (AGI), insulin và một số tác nhân khác như cường glucagon like peptide (GLP) -1 (Incretin mimetics) (exenatide), glinide, pramlintide, dipeptidyl peptidase (DPP) -4 inhibitors (Sitagliptin, Saxagliptin). Trong đó metformin được xem như chọn lựa hàng đầu trong điều trị ĐTĐ týp 2 do có tác dụng ức chế sinh glucose từ gan làm hạ đường máu, giảm HbA1c 1-2%, giảm tỷ lệ nhồi máu cơ tim (NMCT) và tử vong chung, giá rẻ, nhưng nó lại có tỷ lệ tác dụng phụ rối loạn tiêu hóa, tiêu chảy cao gần 40% [3-4]. Suphonylureas kích thích tụy tiết insulin, đã được ghi nhận giảm các biến cố vi mạch, hạ HbA1c 1-2%, tác dụng phụ chính là tỷ lệ gây hạ đường máu cao, tăng cân vừa, trong đó các suphonylurea thế hệ mới (glimepiride, glitazide) ít gây hạ đường máu nặng so với chlorpropamide, glyburide. Ngoài ra các glipizide tác dụng kéo dài và các suphonylurea thế hệ mới đã được chứng minh có hiệu quả hơn thế hệ cũ. Các thuốc AGI làm giảm hấp thụ các polysaccharides ở ruột non chỉ giảm HbA1c từ 0,5-0,8% trong đơn trị liệu và có tác dụng phụ về đường tiêu hóa cao làm ngừng điều trị đến 25-45% [3]. Các cường GLP-1 làm giảm HbA1c từ 0,5-1% nhưng cần phải tiêm hai lần ngày,tác dụng phụ trên đường tiêu hóa nhiều, giá đắt, an toàn về lâu dài chưa được chứng minh. Nhóm glinide tác dụng giống như sulphonylure giảm HbA1c từ 0,5 đến 1,5 %, hiệu qủa nhanh nhưng gây tăng cân, hạ đường máu, liều dùng 3 lần ngày và giá đắt. Pramlintide giảm HbA1c từ 0,5-1% nhưng cần phải tiêm ba lần ngày,tác dụng phụ trên đường tiêu hóa nhiều, giá đắt, an toàn về lâu dài chưa được chứng minh và ức chế DPP-4 giảm HbA1c từ 0,5-0,8%, an toàn về lâu dài chưa được chứng minh[5].
Đối với TZDs là những tác nhân gây kích hoạt thụ thể sao chép rên nhân tế bào (Peroxisome Proliferator-Activated Receptor gamma) gọi tắt PPAR gamma. Vai trò của các PPARs là những thụ thể hoạt động trên sự sao chép nhân tế bào có chức năng điều chỉnh các yếu tố nguy cơ đối với bệnh tim mạch gắn liền với hội chứng chuyển hóa mà trong những năm vừa qua đã được nghiên cứu và ứng dụng trong điều trị ĐTĐ týp 2 và các rối loạn chuyển hóa tim mạch khác [7]. PPAR gamma được thấy nổi trội ở các mô mỡ nơi nó tạo ra sự biệt hóa tế bào mỡ và lưu trữ lipid. PPAR gamma có ligand là các TZDs [1,5,6,]. Cơ chế phân tử đáp ứng sinh học của các TZDs được minh họa khái quát qua hình 1 tác động đến các gen mục tiêu ảnh hưởng lên sự biệt hóa chuyên biệt trên tế bào mỡ và lipid, tăng cường sự nhạy cảm insulin [6].
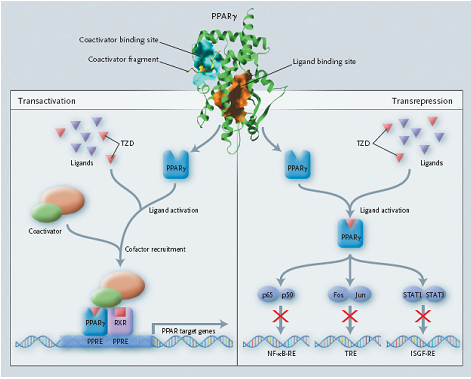
Hình 1. Cơ chế phân tử đáp ứng sinh học của các TZDs.
Các TZDs đã được FDA chấp nhận tại Hoa Kỳ từ năm 1999 là rosiglitazone và pioglitazone bao gồm đơn trị liệu hoặc kết hợp với metformin, suphonylureas hoặc insulin trong ĐTĐ týp 2[5,6]. Các TZDs có tác dụng kiểm soát đường máu bằng cách giảm acid béo tự do không este, giảm cường insulin máu, tăng cường hoạt động insulin tế bào, duy trì chức năng tế bào bêta của tụy, ngoài ra nó còn có các tác dụng chống sinh xơ vữa, giảm triglyceride, giảm CRP, tăng HDL [6,7], trong đơn trị nó làm hạ HbA1c từ 0,5-1,4%. Trong những năm vừa qua đã có nhiều thử nghiệm lớn cũng như nhiều phân tích gộp đánh giá hiệu qủa của rosiglitazone và pioglitazone được công bố, đối với rosiglitazone như DREAM[8], RECORD [9,10]… và pioglitazone như PROACTIVE [11,12] PROactive 05 [13], CHICAGO [14], PERISCOPE [15] [16]… cho thấy giữa hai thuốc nầy có những hiệu qủa khác nhau trên lâm sàng. Sự khác biệt nầy nó xuất phát từ cơ chế phân tử mà pioglitazone có thêm cơ chế bao gồm trên PPAR alpha làm giảm phân tử bám tế bào mạch máu nội mạc [VCAM -1 (vascular cell adhesion molecule), tăng Acyl-CoA oxidase, tăng l KB alpha trong lúc rosiglitazone không có hiệu qủa nầy. Tác dụng nhóm chỉ có một phần nhỏ được khái quát qua hình 2 [17]
So sánh hiệu qủa của pioglitazone và rosiglitazone trên lâm sàng đã có nhiều phân tích gộp có những kết qủa không nhất quán, như nghiên cứu của David J. Graham cho thấy ở bệnh nhân >65 tuổi so với pioglitazone, dùng rosiglitazone gây gia tăng có ý nghĩa nguy cơ đột quỵ, suy tim và tử vong chung cũng như gia tăng nguy cơ có ý nghĩa với tiêu chí gộp gồm NMCT, đột quy, suy tim và tử vong chung [18], trái lại Debra A. Wertz phân tích hồi cứu cho thấy không có sự khác biệt về NMCT cấp, suy tim cấp và tử vong giữa điều trị pioglitazone và rosiglitazone [19].
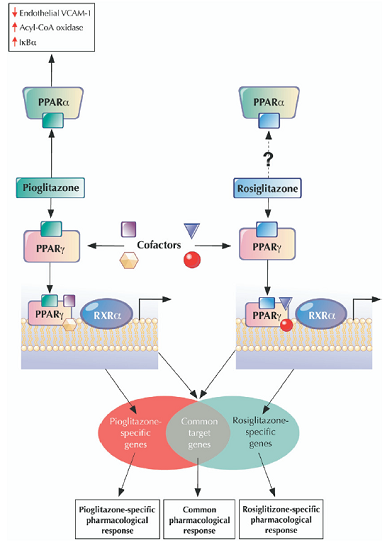
Hình 2. Sự khác biệt về cơ chế phân tử giữa rosiglitazone và pioglitazone [16]
Tuy nhiên trong đa số các thử nghiệm và phân tích gộp đều cho thấy rosiglitazone có nhiều chứng cứ lâm sàng làm gia tăng nguy cơ NMCT và tử vong tim mạch có ý nghĩa [5]. Một nghiên cứu lớn ngẫu nhiên có đối chứng là thử nghiệm RECORD (Rosiglitazone Evaluated for Cardiac Outcomes and Regulation of Glycaemia in Diabetes) đánh giá hiệu qủa của rosiglitazone trên tim mạch ghi nhận không có hiệu qủa có lợi trên tim mạch, tử vong tim mạch và nhập viện vì tim mạch ở bệnh nhân ĐTĐ khi điều trị thêm rosiglitazone với HR là 0,99 CI 0,85-1.16, NMCT có khuynh hướng tăng HR 1.34 CI 0.80-1.63 và tử vong tim mạch HR 0.84 CI 0.59-1.18 [9,10]. Những phân tích gộp về các thử nghiệm lâm sàng của rosiglitazone trên kiểm soát đường máu nổi bật nhất là của Nissen và Wolski với 42 thử nghiệm, 27.847 bệnh nhân cho thấy nó làm gia tăng nguy cơ NMCT có ý nghĩa (odd ratios 1.43, 95% CI 1.03-1.98, P=0,03) và tăng nguy cơ tử vong tim mạch ở mức giới hạn (odd ratios 1.64 95% CI 0.98-2.74, P =0,06) [20]. Các phân tích gộp khác như của Pasty gồm 43 thử nghiệm với 32.294 bệnh nhân [21], ICT 13.237 bệnh nhân [22], FDA [23], Singl …đều cho thấy gia tăng nguy cơ về bệnh thiếu máu cơ cục bộ [24,25]. Một số nghiên cứu quan sát khác cũng ghi nhận tương tự, đặc biệt nghiên cứu hồi cứu của Đài Loan trên 473.000 bệnh nhân ghi nhận nó làm gia tăng nguy cơ các biến cố tim mạch và NMCT đặc biệt khi so với metformin (odd ratios 2.09, 95% CI1.39-3.24) [26]
Còn đối với pioglitazone, hiện đã có những thử nghiệm lớn ngẫu nhiên có đối chứng như PROspective pioglitAzone Clinical Trial in macroVascular Events (PROACTIVE) nghiên cứu trên 5.238 bệnh nhân ĐTĐ týp 2, sau thời gian điều trị trung bình 34,5 tháng ghi nhận nhóm pioglitazone giảm 10% các biến cố mạch máu lớn bao gồm tử vong chung, NMCT không tử vong, hội chứng mạch vành cấp, đột qụy, đoạn chi và tái lưu thông mạch máu ở các chi lớn nhưng không có ý nghĩa thống kê (21% vs 23.5%, P=0.095), giảm 16% có ý nghĩa thống kê bao gồm tử vong mọi nguyên nhân, đột qụy và NMCT không tử vong (không bao gồm NMCT thể im lặng) (12.3% vs 14.4%, P=0.027), nhưng từng yếu tố riêng không có ý nghĩa [11]. Trong một phân tính nhánh của nghiên cứu này cho thấy ở bệnh nhân ĐTĐ có tiền sử NMCT (2.445 bệnh nhân) giảm 28% NMCT tái phát, giảm 37% các biến cố hội chứng mạch vành cấp ở nhóm có điều trị pioglitazone 45mg/ngày[13]. Trong phân nhánh nghiên cứu ở những bệnh nhân ĐTĐ týp 2 có tiền sử đột qụy (984 bệnh nhân), pioglitazone có hiệu quả giảm tái phát đột quỵ đến 47% (HR=0.53, tỷ lệ biến cố=5.6% pioglitazone vs 10.2% placebo; 95% CI=0.34-0.85; P=0.0085) và tử vong do tim mạch, NMCT không tử vong và đột qụy không tử vong giảm 28% (HR=0.72, tỷ lệ biến cố =13.0% pioglitazone vs 17.7% placebo; 95% CI=0.52-1.00; P=0.0467) [12]. Tuy nhiên PROACTIVE có tỷ lệ suy tim nhập viên gia tăng có nghĩa, nhưng tỷ lệ tử vong do suy tim không khác biệt so với nhóm chứng [11-13], chính vì vậy ở những bệnh nhân suy tim độ III và IV NYHA cần chống chỉ định với TZDs. Một phân tích gộp về hiệu qủa của pioglitazone trong 19 thử nghiệm với 16.390 bệnh nhân ĐTĐ điều trị từ 4 tháng đến 3 năm rưởi. Chết, NMCT hoặc đột qụy xảy ra ở 375 trong 8.554 bệnh nhân (4,4%) nhận pioglitazone và 450 trong 7836 (5,7%) bệnh nhân điều trị liệu pháp đpối chứng (HR 0.82, CI 95%, 0.72-0.94; P=.005) (hình 3). Suy tim nặng được ghi nhận trong 200 bệnh nhân điều trị pioglitazone chiềm tỷ lệ 2.3% so với nhóm chứng 139 (1.8%) (HR, 1.41; 95% CI, 1.14-1.76;P=.002) nhưng không có một sự gia tăng tử vong do suy tim [16]
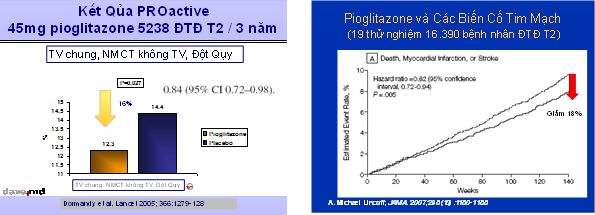
Hình 3. Những kết qủa của nghiên cứu PRoactive và phân tích gộp 19 thử nghiệm về pioglitazone,
Ngoài ra những nghiên cứu như CHICAGO [14). [Carotid Intimal-Medial THICkness (CIMT) in Atherosclerosis using PioGlitazOne] đã cho thấy pioglitazone ngăn ngừa sự tiến triển xơ vữa động mạch cảnh ở bệnh nhân ĐTĐ týp 2. Đặc biệt nghiên cứu PERISCOPE cho thấy có chứng cứ lâm sàng ngăn ngừa sự tiến triển xơ vữa động mạch vành. Sau 18 tháng, 360 bệnh nhân nghiên cứu đã được IVUS để so sánh với IVUS gốc. Bệnh nhân điều trị với pioglitazone có một sự giảm -0.16% (95% CI, -0.57% đến 0.25%) phần trăm thể tích mảng vữa và sự giảm nầy chưa có ý nghĩa so với nền tảng ban đầu. So sánh giữa hai nhóm có một sự khác biệt có ý nghĩa với P=0.02 (hình 4). Những số liệu nầy đã chứng minh một các rõ ràng rằng sau 18 tháng điều trị, bệnh nhân điều trị với glimipiride có một sự gia tăng tiến triển xơ vữa mạch vành mạch cách rõ rệt, trong khi đó bệnh nhân điều trị pioglitazone không có sự tiến triển mảng vữa
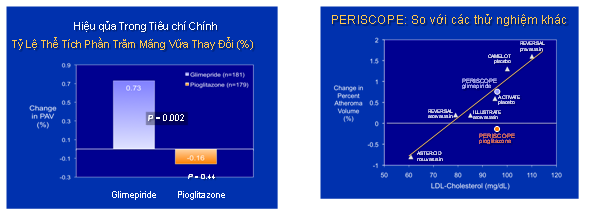
Hình 4 Kết qủa PERISCOPE ngăn cản tiến trình xơ vữa mạch vành, so sánh với các thử nghiệm khác [15]
Tuy nhiên để kết luận pioglitazone có chỉ định ưu việt giảm các biến cố tim mạch ở bệnh nhân ĐTĐ týp 2 đến nay vẫn chưa được các chuyên gia thống nhất [5].
Các Quan điểm hiện nay đối với TZDs: Pioglitazone và các khuyến cáo hiện hành.
Do nhiều tác dụng ảnh hưởng xấu trên nguy cơ tim mạch nhiều hơn so với các tác dụng lợi ích của rosiglitazone nên Cơ Quan Thuốc Men Châu Âu (EMA) và Cộng Đồng Châu Âu (EU) về theo dõi an toàn của thuốc đã chính thức rút rosiglitazone không được phép lưu hành trên thị trường toàn Châu Âu từ 22 tháng 9 năm 2010 [27]. Riêng tại Hoa Kỳ thì Cơ quan thực phẩm thuốc men Hoa Kỳ (FDA) đã hai lần họp xem xét về tính an toàn của rosiglitazone, lần 1 năm 2007 [22] và lần 2 tháng 7 năm 2010 đã thống nhất vẫn tiếp tục cho phép rosiglitazone lưu hành với đặc biệt chú ý cảnh báo, chỉ được chỉ định cho một số trường hợp cần thiết có chỉ định TZDs nhưng không dùng được pioglitazone [28].
Một số khuyến cáo mới như của Hội Đái Tháo Đường Hoa Kỳ (ADA) và Hội Nghiên Cứu Đái Tháo Đường Châu Âu (EASD) năm 2009 đã chia chỉ định thuốc điều trị ĐTĐ týp 2 theo hai tầng với ba bước theo hình 5, trong đó pioglitazone được chi định trong bước 2 như thuốc hàng thứ 2 phối hợp với metformin và trong phối hợp ba thứ thuốc [29].
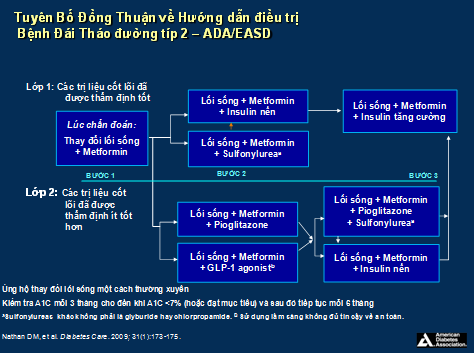
Hình 5. Phác đồ điều trị ĐTĐ týp 2. Tích cực can thiệp thay đổi lối sống, kiểm tra HbA1C mỗi 3 tháng cho đến khi <7% rồi kiểm tra mỗi 6 tháng, Nếu HbA1C >7% là cần thay đổi phương thức điều trị
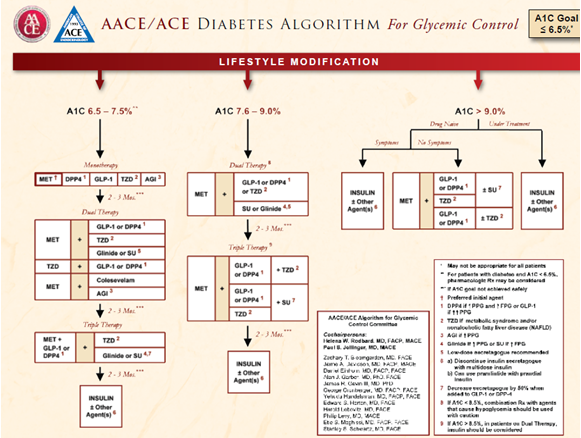
Sau khuyến cáo của ADA/EASD, Trường Môn Đái Tháo Đường Hoa Kỳ (ACE) phối hợp Hội Nội Tiết Hoa Kỳ (AACE) cũng cập nhật khuyến cáo vào tháng 12/2009 trong việc chọn lựa thuốc điều trị kiểm soát đường máu ở bệnh nhân ĐTĐ týp 2 dựa trên tiêu chí an toàn ít biến chứng hạ đường máu, tính hiệu quả và tổng giá của liệu pháp điều trị bao gồm giá thuốc, chi phí theo dõi, các biến cố hạ đường máu, các tác dụng phụ và điều trị các biến chứng của ĐTĐ, trong đó dựa vào các mức HbA1c để chọn lựa liệu pháp đơn trị đơn hay phối hợp 2 hoặc 3 thứ thuốc [30]. Khi HbA1C từ 6,5-7,5%, TZD có thể sử dụng trong đơn trị ngay từ đầu và xem xét điều trị phối hợp hai hoặc ba thứ thuốc khi không đạt mục tiêu. Chú ý, TZD cần nhiều tuần mới đạt hiệu qủa tối đa và cần được ưu tiên ở những bệnh nhân có bằng chứng rõ ràng về đề kháng insulin hoặc hội chứng chuyển hóa (HCCH) và ở những bệnh nhân gan nhiễm mỡ không do rượu [30]. Trong phối hợp thuốc, do tính an toàn và hiệu qủa của metformin nên được chọn làm nền tảng. Khi metformin chống chỉ định, TZD có thể được dùng làm nền tảng trong phối hợp 2 thứ thuốc. Vì metformin hoặc TZD sẽ dùng như một thuốc làm gia tăng sự nhạy cảm insulin. Thuốc thứ hai là cường GLP, ức chế DPP-4, glinide, hoặc sulfonylurea. Khi mức HbA1c từ 7,6 trở lên thì cần phối hợp thuốc ngay, phác đồ chọn lựa thuốc của AACE/ACE được cập nhật 12/2009 theo hình sau [30]: (H6).
Còn trong khuyến nghị mới đây của Hội Tim Hoa Kỳ (AHA) và Trường Môn Tim Học Hoa Kỳ (ACC) xuất bản tháng 4/2010 thì ghi nhận các thuốc hạ đường máu với những chứng cứ hiệu qủa trên mạch máu lớn là chỉ có với meformine đặc biệt ở người ĐTĐ týp 2 có béo phì, và có một số bằng chứng xấu với rosiglitazone nhưng không với pioglitazone [5]. Đối với hầu hết các thuốc hạ đường máu khác ít hoặc không số liệu ủng hộ có lợi hay có hại trên mạch máu lớn [5].
Khuyến cáo NICE của Anh quốc được cập nhật 2009 và tháng 10/2010 thì có chi tiết về vai trò của pioglitazone như sau [27]:
- Xem xét thêm thiazolidinedione (pioglitazone) thay cho sulfonylurea như thuốc hàng thứ 2 trong liệu pháp thuốc hàng đầu là metformin mà không kiểm soát đường máu đạt mục tiêu (HbA1c ≥ 6.5%, hoặc ở những đối tương có sự thống nhất chỉ định) nếu:
- Người đó ở nguy cơ hạ đường máu có ý nghĩa hoặc có những điều kiện kèm theo (như làm việc nặng, độ cao, sống một mình), hoặc
- Người không dung nạp sulfonylurea hoặc sulfonylurea chống chỉ định. [mới 2009]
- Xem xét thêm thiazolidinedione (pioglitazone) như liệu pháp hàng thứ 2 đến liệu pháp đơn trị hàng đầu sulfonylure khi kiểm soát đường máu không đạt (HbA1c ≥ 6.5%, thống nhất ở một số đối tượng ) nếu:
- Người không dung nạp metformin hoặc metformin chống chỉ định. [mới 2009]
- Xem xét thêm thiazolidinedione (pioglitazone) như thuốc thứ ba sau thuốc hàng đầu là metformin và thuốc hàng thứ 2 sulfonylurea khi đường máu còn cao hoặc không đạt (HbA1c ≥ 7.5%, ) và insulin là không chấp nhận hoặc không thích hợp. [mới 2009]
Kết luận
Tóm lược, TZDs có tác dụng trên qúa trình viêm, các rối loạn chuyển hóa đường và lipid, cải thiện sự nhạy cảm insulin và HCCH ở bệnh nhân ĐTĐ týp 2. Giữa pioglitazone và rosiglitazone có sự khác biệt trong cơ chế tác dụng và hiệu qủa lâm sàng. Pioglitazone có hiệu qủa kiểm soát đường máu và HbA1c ổn định, giảm triglyceride, tăng HDL, ngăn cản tiến trình xơ vữa, có xu hướng giảm các biến cố mạch máu lớn. Theo một số khuyến cáo hiện hành mới như của AACE/ACE và NICE, khi HbA1c trong giới hạn 6,5-7,5%, piogliztazone có thể được chỉ định trong đơn trị, và trong phối hợp thuốc có thể xem xét chỉ định như thuốc nền tảng khi metformin chống chỉ định ở bệnh nhân ĐTĐ týp 2.
Tài liệu tham khảo:
1. Trần Văn Huy. Vai trò của các PPARs trong bệnh lý đái tháo đường xơ vữa huyết khối. Kỷ yếu toàn văn Đại Hội Nội Tiết Đái Tháo Đường Việt Nam lần 3.Tạp Chí Y Học Thực Hành Việt Nam. 2005; 507-508; 177-180
2. Gregg EW, Cadwell BL, Cheng YJ, et al. Trends in the prevalence and ratio of diagnosed to undiagnosed diabetes according to obesity levels in the US. Diabetes Care 2004; 27:806-812.
3. Nathan DM, Buse JB, Davidson MB, et al. Management of Hyperglycemia in Type 2 Diabetes: A Consensus Algorithm for the Initiation and Adjustment of Therapy: A Consensus Statement From the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care. 2006;29:1963-1972
4. Adler AI, Stratton IM, Neil HAW et al. Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000;321:412-19.
5. Sanjay K, Ann F. B., David H, Robert P. Giugliano, and Robert H.E. Thiazolidinedione Drugs and Cardiovascular Risks. A Science Advisory From the American Heart Association and American College of Cardiology Foundation. J. Am. Coll. Cardiol. 2010;55;1885-1894
6. Hannele Y-J. Thiazolidinediones. N Engl J Med 2004;351:1106-18.
7. Pfitzner A, Marx N, L¿bben G et al. Improvement of cardiovascular risk markers by pioglitazone is independent from glycemic control. J Am Coll Cardiol 2005; 45:1925-31.
8. DREAM (Diabetes REduction Assessment with ramipril and rosiglitazone Medication) Trial Investigators, Gerstein HC, Yusuf S, Bosch J, Pogue J, Sheridan P, Dinccag N, Hanefeld M, Hoogwerf B, Laakso M, Mohan V, Shaw J, Zinman B, Holman RR. Effect of rosiglitazone on the frequency of diabetes in patients with impaired glucose tolerance or impaired fasting glucose: a randomised controlled trial. Lancet. 2006 Sep 23;368(9541):1096-105.
9. Home PD, Pocock SJ, Beck-Nielsen H, et al; RECORD Study Group. Rosiglitazone evaluated for cardiovascular outcomes: an interim analysis. N Engl J Med. 2007;357:28 -38.
10. Home PD, Pocock SJ, Beck-Nielsen H, et al; RECORD Study Team. Rosiglitazone evaluated for cardiovascular outcomes in oral agent combination therapy for type 2 diabetes (RECORD): a multicentre, randomised, open-label trial. Lancet. 2009;373:2125-35.
11. Dormandy JA, Charbonnel B, Eckland DJA, et al on behalf of the PROactive investigators. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (Prospective Pioglitazone Clinical Trial in Macrovascular Events): a randomized controlled trial. Lancet 2005; 366:1279-1289.
12. Wilcox R, Bousser MG, Betteridge DJ, Schernthaner G, Pirags V, Kupfer S, Dormandy J;PROactive Investigators. Effects of pioglitazone in patients with type 2 diabetes with or without previous stroke: results from PROactive (PROspective pioglitAzone Clinical Trial In macroVascular Events 04). Stroke. 2007 Mar;38(3):865-873.
13. Erdmann E; Dormandy JA, Charbonnel B, Eckland DJA, et al. The Effect of Pioglitazone on Recurrent Myocardial Infarction in 2,445 Patients With Type 2 Diabetes and Previous Myocardial Infarction Results From the PROactive (PROactive 05) Study. J Am Coll Cardiol 2007;49:1772-80
14. Mazzone T, Meyer PM, Feinsein SB, et al. Effect of pioglitazone compared with glimepiride on carotid intima-media thickness in type 2 diabetes; a randomized trial. JAMA. 2006;296(21):2572-2581.
15. Nissen SE; Nicholls SJ; Wolski K; et al. Comparison of Pioglitazone vs Glimepiride on With Type 2 Diabetes: The PERISCOPE Randomized Progression of Coronary Atherosclerosis in Patients Controlled Trial. JAMA. 2008;299(13):1561-157
16. Lincoff AM; Wolski K; Nicholls SJ;Nissen SE. Pioglitazone and Risk of Cardiovascular Events in Patients With Type 2 Diabetes Mellitus A Meta-analysis of Randomized Trials
17. Ulrich K. Pharmacological Differences of Glitazones. Does Peroxisome Proliferator-Activated Receptor-_ Activation Make the Difference?* JACC Vol. 52, No. 10, 2008 :882-4
18. David J. Graham. Rita Ouellet-Hellstrom; Thomas E. MaCurdy. Risk of Acute Myocardial Infarction, Stroke, Heart Failure, and Death in Elderly Medicare Patients Treated With Rosiglitazone or PioglitazoneJAMA. 2010;304(4):411-418
19. Debra A. Wertz, Chun-Lan Chang, Chaitanya A. Sarawate, Vincent J. Willey, Mark J. Willey, Mark J. Risk of Cardiovascular Events and All-Cause Mortality in Patients Treated With Thiazolidinediones in a Managed-Care Population Circ Cardiovasc Qual Outcomes 2010;3;538-545;
20. Nissen SE, Wolski K. Effect of rosiglitazone on the risk of myocardial infarction and death from cardiovascular causes _published correction appears in N Engl J Med. 2007;357:100_. N Engl J Med. 2007;356:2457-71.
21. Psaty BM, Furberg CD. The record of rosiglitazone and the risk of myocardial infarction. N Engl J Med. 2007;357:67-9.
22. Advisory Committee Briefing Document: Cardiovascular Safety of Rosiglitazone. Philadelphia, Pa: GlaxoSmithKline; 2007. Available at:www.fda.gov/ohrms/dockets/ac/07/briefing/2007-4308b1-01-sponsorbackgrounder.pdf. Accessed December 12, 2009.
23. FDA Briefing Document: Advisory Committee meeting July 30th 2007 to discuss cardiovascular ischemic events with Avandia: Available at: http://www.fda.gov/ohrms/dockets/ac/07/briefing/2007-4308b1-02-FDAbackgrounder. pdf. Accessed December 12, 2009.
24. Richter B, Bandeira-Echtler E, Bergerhoff K, et al. Rosiglitazone for type 2 diabetes mellitus. Cochrane Database Syst Rev. 2007;3:CD006063. DOI: 10.1002/14651858.CD006063.pub2. Available at: http://www.cochrane.org. Accessed December 12, 2009.
25. Singh S, Loke YK, Furberg CD. Long-term risk of cardiovascular eventswith rosiglitazone: a meta-analysis. JAMA. 2007;298:1189 -95.
26. Hsiao F-Y, Huang W-F, Wen Y-W, et al. Thiazolidinediones and cardiovascular events in patients with type 2 diabetes mellitus: a retrospective cohort study of over 473,000 patients using the National Health Insurance database in Taiwan. Drug Saf. 2009;32:675-9.
27. NICE clinical guideline 87 .Type 2 diabetes: the management of type 2 diabetes Update 3/2010 and 9/2010
28. Cardiovascular Information on Rosiglitazone and Pioglitazone Presented at the July 13 and 14, 2010 FDA Advisory Committee Meeting
29. David M. Nathan et al . Medical Management of Hyperglycemia in Type 2 Diabetes: A Consensus Algorithm for the Initiation and Adjustment of Therapy. A consensus statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2009; 32:193-203.
30. Rodbard HW, Jellinger PS, et al. Statement by an American Association of Clinical Endocrinologists /American College of Endocrinology Consensus Panel on Type 2 Diabetes Mellitus: An Algorithm for Glycemic Control. Endocr Pract. 2009;15(No. 6)








