I. MỞ ĐẦU
Nhánh trái (LBB) được cung cấp máu chủ yếu từ động mạch liên thất trước (LAD), đôi khi tuần hoàn bàng hệ từ động mạch vành phải (RCA) và nhánh mũ (LCX).
BS. NGUYỄN THANH HIỀN,
BS. DƯƠNG NGỌC HUY HOÀNG,
BS. TRẦN NGUYỄN THU THỦY,
BS. TRẦN LỆ DIỄM THÚY
Khi bệnh nhân (BN) bị nhồi máu cơ tim (NMCT) kèm có LBBB mới hay giả định là mới thường có vùng cơ tim tổn thương lớn, xuyên thành, nên thường có sốc tim, bloc nhĩ thất và vô tâm thu, tỷ lệ tử vong (TV) cao hơn. Tần suất của block nhánh được đánh giá trong tổng quan gần 300.000 canhồi máu từ Cơ quan theo dõi quốc gia về bệnh nhồi máu cơ tim(The National Registry of Myocardial Infarction 2 investigators)cho thấy: Block nhánh phải hiện diện trong khoảng 6% và LBBB là7%trongcác ca NMCT. BN có LBBB cũ thường kèm bệnh tim cấu trúc, bệnh tim thiếu máu cục bộ, phì đại thất trái, và có nhiều bệnh kết hợp hơn
Chẩn đoán bằng ECG là thử thách, dễ bỏ sót chẩn đoán NMCT hay chẩn đoán sai lầm có NMCT. Khó khăn trong chẩn đoán khi hiện diện LBBB dẫn tới ít được điều trị phù hợp (ASA, chẹn beta…), dễ bị bỏ sót chỉ định tái tưới máu sớm hay sai lầm khi sử dụng tiêu sợi huyết trên BN có LBBB cũ kèm NMCT cấp ST không chênh lên.
Trong thực hành, chúng ta đối mặt với 3 tình huống lâm sàng là:
1. Thường gặp nhất: LBBB nhưng không có ECG cũ (trường hợp này LBBB coi như là mới hoặc giả định là mới).
2. LBBB và ECG trước đó không có (chắc chắn là LBBB mới)
3. LBBB và đã có LBBB trên ECG cũ (chắc chắn là LBBB cũ)
Bài viết này nhằm nêu đặc điểm BN NMCT kèm LBBB, cách tiếp cận chẩn đoán và điều trị hiện nay.
II. ĐẶC ĐIỂM BN NMCT/LBBB
1. Đặc điểm chung:Các kết quả chính từ một nhóm nghiên cứucohortlớn về BNnhập viện vì NMCT có thể được tóm tắt như sau: (1) BN với LBBB đại diện cho một tỷ lệ nhỏ nhưng quan trọngcủa tất cả BN nhập việnvìNMCT cấp và có thể mất đi hay tồn tại vĩnh viễn sau NMCT; (2) sự hiện diện của LBBB cho thấymột lượng BN có tỷ lệ nguy cơ tim mạch nềncao hơn và gánh nặng bệnh tim mạch và bệnh đi kèm trước đó cao hơn so với BN NMCT không kèm LBBB; (3) BN kèm LBBB ít có khả năng nhận được liệu pháp chống huyết khối theochứng cứ và chiến lược điều trị xâm lấn so với BN NMCT ST chênh lên (STEMI) không kèm LBBB; (4) LBBB liên quan đến tỷ lệ biến cố tim mạch chính cao hơn;(5) sử dụng PCI tăng từ 1997 đến 2016 cho tất cả BN, TV tại bệnh viện của bệnh nhân bị LBBB đã giảm đáng kể (hình 1,2). Theo hiểu biết tốt của chúng tôi, nghiên cứu này báo cáo đầu đủ các đặc điểm cơ bản, điều trị và dữ liệu kết quả 20 năm của nhóm BN không chọn lọc trong thế giới thật có LBBB và NMCT cấp cho đến nay. Đặc điểm chung tóm tắt ở bảng 1,2,3:
Bảng 1 Những đặc điểm bệnh nhân theo ECG ban đầu (n=28,385).
|
|
STE |
LBBB |
P value |
|
Số bệnh nhân |
26,090 |
2295 |
|
|
Nam giới (%) |
19,338/26,090(74.1) |
1554/2295(67.7) |
<0.001 |
|
Tuổi trung bình (SD) |
64.3(13.2) |
75.0(10.7) |
<0.001 |
|
Trì hoãn theo phút (in min) (triệu chứng- nhập viện) trung bình (IQR*) |
185(101,455) |
265(120,734) |
<0.001 |
|
Trì hoãn theo phút (in min) (triệu chứng- tiếp cận y tế đầu tiên FMC) trung bình (IQR*) |
95(40-270) |
130(45,433) |
<0.001 |
|
Hồi sinh trước nhập viện (%) |
1689/25,827(6.5) |
168/2253(7.5) |
0.091 |
|
Triệu chứng lúc nhập viện |
|
|
|
|
Đau |
22,784/25,213(90.4) |
1658/2138(77.5) |
<0.001 |
|
Khó thở |
5913/23,001(25.7) |
1022/2067(49.4) |
<0.001 |
|
Dấu hiệu sinh tồn lúc nhập viện, trung bình (SD) |
|
|
|
|
Huyết áp tâm thu (mmHg) |
133.2(28.0) |
134.8(30.2) |
0.008 |
|
Tâm trương (mmHg) |
79.0(17.9) |
77.1(18.8) |
<0.001 |
|
Tần số tim (nhịp/ phút) |
78.2(19.6) |
86.8(25.0) |
<0.001 |
|
Nhịp tim |
|
|
|
|
Nhịp xoang (%) |
21,067/22,750(92.6) |
1513/1916(79.0) |
<0.001 |
|
Rung nhĩ (%) |
864/22,750(3.8) |
226/1916(11.8) |
<0.001 |
|
ST chênh lên |
26,062/26,062(100) |
530/2250(20.3) |
<0.001 |
|
Killip III và IV |
1811/25,746(7.0) |
457/2250(20.3) |
<0.001 |
|
Yếu tố nguy cơ |
|
|
|
|
Tiền căn gia đình |
4657/13,907(33.5) |
284/950(29.9) |
0.023 |
|
Hút thuốc lá (%) |
10,538/23,781(44.3) |
443/1982(22.4) |
<0.001 |
|
Rối loạn lipid máu (%) |
12,363/23,065(53.6) |
1144/1955(58.5) |
<0.001 |
|
Tăng huyết áp (%) |
13,178/24,605(53.6) |
1653/2177(75.9) |
<0.001 |
|
Đái tháo đường (%) |
4351/24,876(17.5) |
710/2207(32.2) |
<0.001 |
|
Béo phì (BMI>30) (%) |
4163/21,525(19.3) |
385/1765(21.8) |
0.012 |
|
Bệnh mạch vành trước đây (%) |
6443/23,928(26.9) |
1142/2130(53.6) |
<0.001 |
|
Suy tim (%) |
396/20,292(2.0) |
215/1674(12.7) |
<0.001 |
|
Bệnh mạch máu não trước đây (%) |
905/20,374(4.4) |
175/1711(10.2) |
<0.001 |
|
Bệnh động mạch ngoại biên (%) |
749/20,374(3.7) |
180/1711 (10.5) |
<0.001 |
|
Bệnh thận trung bình hoặc nặng (creatinin máu> 160μmol/L)(%) |
1005/20,375(4.9) |
294/1711(17.2) |
<0.001 |
|
Chỉ số bệnh đi kèm Charlson >1% |
3537/26,090(13.6) |
751/2295(32.7) |
<0.001 |
Bảng 2: Điều trị theo ECG ban đầu (trong vòng 24 giờ đầu)
|
|
STE |
LBBB |
P value |
OR điều chỉnh theo tuổi và giới tính |
95% khoảng tin cậy (CI) |
|
Số bệnh nhân |
26,090 |
2295 |
|
|
|
|
Aspirin (%) |
25,020/25,927(96.5) |
2015/2266 (88.9) |
<0.001 |
0.40
|
0.34-0.47
|
|
Uc chế P2Y12 (%) |
18,537/25,868(71.7) |
1112/2258 (49.2) |
<0.001 |
0.50 |
0.45-0.54 |
|
Đối kháng GPIIb/IIIa |
7300/22,515(32.4) |
262/1894 (13.8) |
<0.001
|
0.47 |
0.41-0.54
|
|
Heparin (UFH hoac LMWH) (%) |
23,305/25,893 (90.0) |
1907/2267 (84.1) |
<0.001
|
0.680 |
0.60-0.77
|
Bảng 3: Kết quả trong lúc nằm viện theo ECG ban đầu.
|
|
STE |
LBBB |
P value |
|
|
26,090 |
2295 |
|
|
Số ngày, median (IQR) |
6 (2,10) |
8 (3.13) |
<0.001 |
|
Sốc tim sau nhập viện (%) |
1642/25,834 (6.4) |
286/2252 (11.6) |
<0.001 |
|
Nhồi máu tái phát |
467/25,881 (1.8) |
62/2261 (2.7) |
0.002 |
|
Biến cố mạch máu não |
240/25,785 (0.9) |
32/2250 (1.4) |
0.0028 |
|
Tỉ lệ tử vong do mọi nguyên nhân (%) |
1707/26,090 (6.5) |
371/2295 (16.2) |
<0.001 |
|
Biến cố TM chính (%) |
2102/25,751 (8.2) |
394/2244 (17.6) |
<0.001 |
2. Xu hướng tái tưới máu: cũng như mọi BN NMCT khác, BN STEMI kèm LBBB cũng có xu hướng điều trị tái tưới máu bằng PCI tăng dần theo thời gian, từ 10,8% năm 1997-2001 đến 69,1% trong khoảng từ 2012-2016 (hình1).
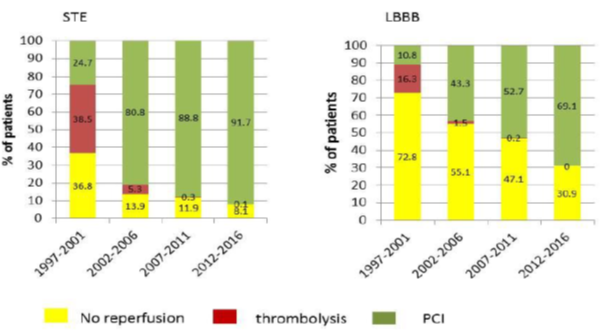
Hình 1: Xu hướng tái tưới máu trên BN STEMI kèm LBBB
3. TV theo ECG ban đầu: tương tự, xu hướng TV cũng giảm dần theo thời gian (hình 2)
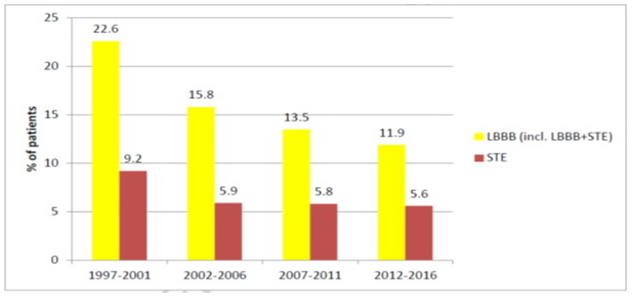
Hình 2: Xu hướng tỉ lệ TV tại bệnh viện theo ECG ban đầu ở BN NMCT cấp (n=28,385). LBBB- block nhánh trái; STE- ST chênh lên.
III. TIẾP CẬN CHẨN ĐOÁN
1. NMCT cấp:
Trình tự tái cực được thay đổi trong LBBB, với các vectơ sóng Tvà đoạn STcó hướng đối diện với phức hợp QRS(hình 3). Tiêu chuẩn LBBB bình thường nêu ở hình 3. Những thay đổi này có thể làm giấuđiđoạn ST chênh xuống và T đảo ngược gây ra bởi thiếu máu cục bộ. Mặt khác, chúng ta có thể chẩn đoán BN bị NMCT cấp có LBBB nếu thấy được biến đổi ST-T, đặc biệt vector ST-T cùng hướng với QRS.
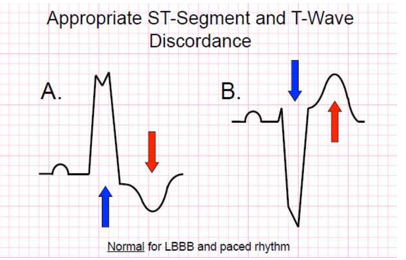
|
Tiêu chuẩn ECG LBBB · . QRS≥ 0.12 ở chuyện đạo chi · . Sóng R lớn và rộng- chuyển đạo DI, aVL, V5 và V6 · . Sóng r nhỏ theo sau bởi sóng S sâu-DII, DIII, aVF, V1-V3
|
Hình 3. Hình ảnh và tiêu chuẩn ECG LBBB bình thường
Để chuẩn đoán ECG NMCT kèm LBBB, chúng ta dùng các tiêu chuẩn sau:
1.1 Tiêu chuẩn Sgarbossa– Thử nghiệm lâm sàng lớn liệu pháp tiêu sợi huyết trên những BN NMCT cấp (GUSTO-1) cung cấp cơ hội xem xét lại tiêu chuẩn NMCT cấp trên những BN có LBBB. Trong khoảng 26.003 BN ở khu vực Bắc Mỹ nhập viện vì NMCT cấp được chẩn đoán xác định bằng enzyme, 131 (0.5%) BN có LBBB. Hệ thống điểm số từ 0 đến 5- tiêu chuẩn Sgarbossa- phát triển từ hệ số hồi qui trong mô hình hồi qui logistic. 3 tiêu chuẩn ECG với giá trị độc lập nhau trong chẩn đoán nhồi máu cơ tim cấp là (hình 4A-B):
· ST chênh lên ≥ 1mm cùng hướng với QRS: 5 điểm
· ST chệnh xuống ≥ 1mm ở V1 đến V3: 3 điểm
· ST chênh lên ≥ 5mm và ngược hướng với QRS (nghĩa là QS hay rS): 2 điểm. Tuy nhiên điểm J nâng lên đơn độc ở V1-2 có thể gặp trên những BN phì đại thất trái hoặc những bệnh lý khác. Do đó tỉ số ST chênh lên/ sóng S trong bất kì chuyển đạo lớn hớn 0.25 cho kết quả chính xác hơn tiêu chuẩn Sgarbossa kinh điển. Những nghiên cứu cần được tiến hành thêm để đánh giá vai trò của tỉ số ST/S trên BN block nhánh trái và với đặt máy tạo nhịp thất phải (xem dưới).
Độ đặc hiệu là 90 % với điểm tối thiểu là 3. Tuy nhiên, tiêu chuẩn thứ ba yêu cầu xác nhận thêm, vì độ chênh lên của đoạn ST trong các đạo trình V1 đến V3 có thể gặp trong nhiều tình huống,đặc biệt nếu có phì đại thất trái. Trong một phân tích dưới nhóm (substudy) từ các thử nghiệm ASSENT 2 và 3, tiêu chí thứ ba bổ sung ít giá trị chẩn đoán hoặc tiên lượng. Điểm số Sgarbossa ≥3 có độ đặc hiệu cao (nghĩa là rất hiếmdương giả) nhưng độ nhạy thấp(36%). Các phát hiện tương tự cũng được ghi nhận trong phân tích tổng hợp sau 10 nghiên cứu của 1614 BN, trong đó điểm số Sgarbossa ≥3 có độ nhạy 20% và độ đặc hiệu là 98%. Độ nhạy có thể tăng nếu có ECG trước đóhoặc theo dõi ECG liên tiếp.
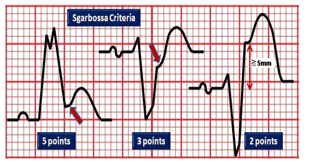
Hình 4A. Tiêu chuẩn Sgarbossa trong chẩn đoán NMCT cấp ST chênh lên.
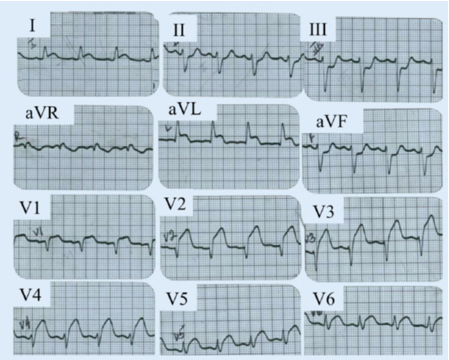
Hình 4B. Một trường hợp NMCT cấp kèm LBBB điển hình: ST chênh lên > 1mm ở DI và aVL cùng hướng QRS (5 điểm), chênh xuống > 1 mm ở DIII và aVF cùng hướng QRS (3 điểm), ST chênh lên > 5 mm ở V2-3, ngược hướng QRS (2 điểm).
Để cải thiện độ chính xác chẩn đoán, Smith et al. phát triển “tiêu chuẩn Sgarbossa sửa đổi”, trong đó tiêu chuẩn 5 mm trước đó được thay thế bằng tỷ lệ: độ cao ST / biên độ sóng S ≤ -0,25). Các tác giả báo cáo độ nhạy chẩn đoán được cải thiện từ 52 đến 91% trong việc xác định MI đã được chứng minh bằng chụp mạch vành nhưng độ đặc hiệu giảm so với tiêu chuẩn Sgarbossa ban đầu (90 so với 98%). Các tiêu chí Sgarbossa sửa đổi sau đó đã được xác nhận trong một nghiên cứu đoàn hệ riêng(hình 5).
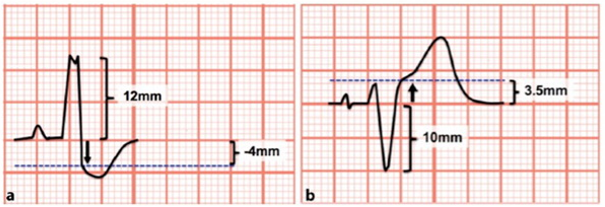
Hình 5.Tiêu chuẩn Sgarbossa hiệu chỉnh sử dụng tỷ số ST/S hoặc ST/R để đánh giá chênh lên hoặc chênh xuống của đoạn ST không tương xứng với phức hợp QRS (tỷ lệ không tương xứng). Mức độ chênh lên hoặc chênh xuống của đoạn ST được đo tại điểm J:
a/ ST chênh xuống = -4mm và QRS= 12mm. Tỷ số ST/R= -0.30
b/ ST chênh lên= 3.5mm và S= -10mm; tỷ số ST/T= -0.35
Tỷ số đối với ST chênh lên hoặc chênh xuống ≤ -0.30 có độ nhạy 100% và độ đặc hiệu 88% để chẩn đoán NMCT.
1.2 Tiêu chuẩn Cabrera’s
Dấu Cabrera’s (khấc kéo dài 0.03 giây ở nhánh lên của sóng S trong các chuyển đạo V3 hoặc V4, hình 6) là một dấu hiệu được mô tả rõ ràng khác của NMCT thành trước vách có LBBB và có độ nhạy 47% và độ đặc hiệu 87% đã được xác định bởi tác giả Wackers và cộng sự. Trong nghiên cứu được xuất bản bởi Hands và cộng sự năm 1989, dấu Cabrera’s được xác định có độ nhạy và độ đặc hiệu tương ứng là 29% và 91%. Tác giả Wackers kết luận rằng một số dấu hiệu có liên quan đến phức bộ QRS được đề xuất trước đó không đáng tin cậy để chẩn đoán NMCT và những thay đổi tiên phát của sóng T (sóng T cùng chiều với phức bộ QRS) không mang giá trị chẩn đoán quan trọng đối với NMCT cũ trong LBBB.
Hình6.Chuyển đạo V1 cho thấy độ dốc lớn của phần đầu sóng R (hình tam giác). Các chuyển đạo V2-V4 có dấu Cabrera’s (hình mũi tên), và sóng R nhỏ dần từ V4-V6.
1.3 Động học ECG/LBBB:
Động học ECG cũng giúp ích rất nhiều trong chẩn đoán NMCT kèm LBBB. Vì vậy cần theo dõi ECG để xác định có dấu hiệu này hay không. Hình 7 cho thấy đoạn ST thay đổi rất rõ từ chênh lên sang 2 pha thậm chí là chênh xuống.
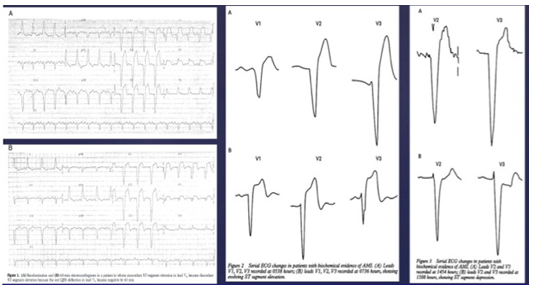
Hình 7. Động học ECG ở Bn NMCT kèm LBBB. Những sự thay đổi này xảy ra trên 15ph-2 giờ và được chẩn đoán là sự tiến triển của STEMI thành trước, sau đó đã được xác nhận
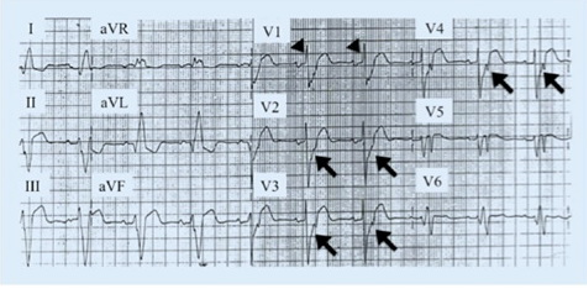
1.4 Sóng T đảo ở V1-V3:
Sóng T đảo thứ phát của LBBB đơn giản thường được thấy ở chuyển đạo có sóng R ưu thế, ví dụ V4 đén V6. Tuy nhiên, sự xuất hiện của sóng T đảo ngược ở V1 đến V3 (ở những chuyển đạo sóng S ưu thế) là một bất thường quan trọng, không thể là do block nhánh (hình 8).
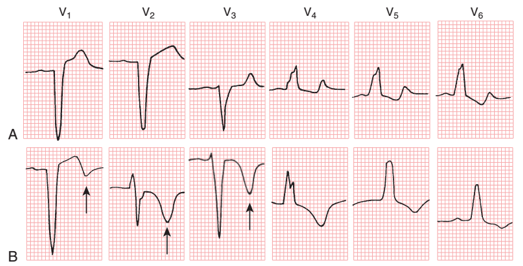
Hình 8.(A) kiểu LBBB điển hình. Chú ý sự tiến triển chậm của song R ở chuyển đạo trước ngực phải và sự ngược hướng của vector QRS và ST-T qua ST chênh lên ở chuyển đạo trước ngực phải và ST chênh xuống với T đảo ở chuyển đạo trước ngực trái. (B)
Sau đó song T phát triển đảo ngược ở V1 đến V3 (mũi tên) được gây ra bởi thiếu máu thành trước và nhiều khả năng là nhồi máu.
2. NMCT trước đây:
Những thay đổi trong trình tự khử cực ở LBBB cũng có thể che giấu những dấu chứng điển hình có liên quan đến nhồi máu xuyên thành đã có trước đó (sóng Q). Tuy nhiên, một số hình ảnh ECG nhất định có thể gợi ý NMCT cũ bất chấp hiện diện LBBB.
2.1 Thành tự do thất trái– Nhồi máu của thành tự do thất trái (hoặc thành bên) thường dẫn đến kết quả là sóng Q bất thường trong các chuyển đạo trước ngực đến các chuyển đạo thành bên (và các chuyển đạo chi). Tuy nhiên, các xung động khử cực vách ban đầu với LBBB được hướng từ phải sang trái. Các xung động hướng trái tạo ra đoạn đầu sóng R ở các chuyển đạo thành bên ngực, thường che giấu sự mất điện thế (sóng Q) do nhồi máu. Kết quả là NMCT thành tự do thất trái cấp hoặc mạn tính thường sẽ không có sóng Q bệnh lý khi có sự hiện diện của LBBB.
Tuy nhiên, nếu mất xung động khử cực thành bên là đủ lớn, xung khử cực muộn từ bên phải được tạo ra bởi các phần khác của tâm thất trái có thể chiếm ưu thế, có khả năng dẫn đến hình thành sóng S trong I, aVL và V6. Vì vậy, NMCT trước bên nên được nghi ngờ trong bệnh cảnh lâm sàng thích hợp nếu có sóng S mới xuất hiện ở các chuyển đạo bên trái ở một bệnh nhân có LBBB tồn tại từ trước. Đây là một khái niệm cũ trong hiểu biết về điện sinh lý và các hướng vector dẫn truyền trong tim; tuy nhiên, nó đòi hỏi thêm nhiều xác nhận lâm sàng.
2.2 Thành trước vách– Sự hiện diện của LBBB có tác động không nhất định đối với những biến đổi ECG có thể xảy ra trong MI thành trước vách. Có lẽ quan trọng nhất là sự dịch chuyển trái trong vector ban đầu của LBBB gây ra sự mất sóng q bình thường trong các chuyển đạo bên trái, I, aVL và V6. Hơn nữa, chuyển hướng sang trái và ra sau của vector khử cực ban đầu thường dẫn đến một kiểu hình QS trong các chuyển đạo thành trước, V1 và đôi khi trong V2. Những thay đổi này có thể che giấu sự hiện diện của NMCT thành trước.
Tuy nhiên, có những thay đổi khác có thể xảy ra có khả năng gợi ý sự hiện diện của NMCT thành trước vách hoặc vách. Nhồi máu có thể làm cho vector khử cực ban đầu chuyển trái trong LBBB thay đổi sang bên phải, kết quả là “giả bình thường” của vectơ khử cực ban đầu và sự tái xuất hiện các sóng q trong I, aVL và V6. Nếu nhồi máu thành đủ lớn, các dạng phức hợp QR, QRS, hoặc qrS bất thường có thể xuất hiện trong các chuyển đạo trước ngực từ giữa đến thành bên kết hợp với dạng LBBB (hình 9).
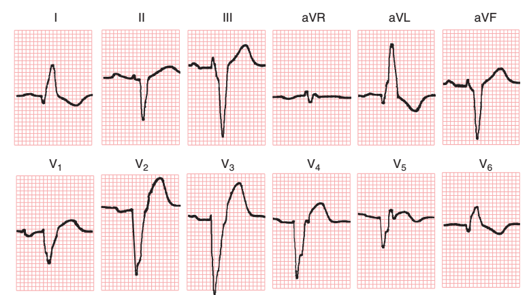
Hình 9.Nhồi máu thành trước mạn (trước đây) với LBBB. Sóng Q ưu thế ở chuyển đạo ngực trái như một phần của phức bộ QR.
2.3 Thành tự do và vách– Nhồi máu cấp hoặc mãn tính liên quan đến cả thành tự do và vách tim có thể tạo ra sóng Q bất thường (thường là một phần của phức bộ QRS hoặc QrS) trong các chuyển đạo V4 đến V6. Những sóng Q ban đầu này có thể phản ánh xung khử cực sau và trên từ phần đáy của vách tim. Các sóng q nhỏ (0.03 giây hoặc ít hơn) có thể được nhìn thấy trong các đạo trình I và V5 đến V6 với LBBB đơn giản. Do đó, sóng Q rộng (0,04 giây) trong một hoặc nhiều trong số các đạo trình này là dấu hiệu đáng tin cậy hơn của NMCT. Ví dụ, sóng Q rộng (như một phần của phức bộ QR) ở V6, đặc biệt là với sóng R trong V1, có vẻ là một dấu hiệu đặc hiệu, mặc dù có độ nhạy tương đối thấp, của NMCT thành trước.
2.4 Thành dưới– Trong một phân tích hồi cứu, 35 bệnh nhân có LBBB và NMCT thành dưới không rõ ràng, được chụp MRI tim với thallium, so sánh với 131 bệnh nhân LBBB không có NMCT thành dưới. Hai dấu hiện trên ECG hữu ích nhất đối với việc chẩn đoán NMCT thành dưới:
● Sóng Q hoặc QS ở chuyển đạo aVF, được tìm thấy trong 29% bn có NMCT thành dưới được so với chỉ 3% người không có NMCT.
● Sóng T đảo ngược bệnh lý (hoàn toàn hoặc hai pha với khởi đầu sóng T võng xuống), hiện diện ở 66% có NMCT và 6% ở không có NMCT.
Sự hiện diện của một trong hai dấu hiệu có độ nhạy 86% và độ đặc hiệu 91% cho chẩn đoán NMCT thành dưới.
IV. TIẾP CẬN ĐIỀU TRỊ
Các hướng dẫn của Hiệp hội Tim mạch và Trường môn Tim mạch Hoa Kỳ năm 2004 khuyến cáo những bệnh nhân có LBBB mới hoặc giả định mới cần điều trị tái tưới máu sớm với tiêu sợi huyết hoặc can thiệp mạch vành qua da (PCI) (chỉ định nhóm I). Tuy nhiên, chiến lược này có thể dẫn đến chụp mạch vành với một tỷ lệ đáng kể bệnh nhân không có tắc nghẽn động mạch thủ phạm và bệnh nhân phải đối mặt với những rủi ro không cần thiết của liệu pháp tiêu sợi huyết và thông tim.
Trong các phiên bản hướng dẫn gần đây, LBBB không còn là một dấu hiệu tương đương NMCT có ST chênh lên. Thay vào đó, các hướng dẫn thừa nhận rằng hầu hết các trường hợp LBBB “không xác định được là cũ” khi không có ECG trước để so sánh và “LBBB mới hoặc giả định mới tại thời điểm nhập viện xảy ra không thường xuyên, có thể ảnh hưởng đến phân tích ST chênh lên, và không được được coi là dấu hiệu chẩn đoán NMCT cấp tính đơn độc”. Những hướng dẫn mới này không còn khuyến cáo điều trị LBBB mới hoặc giả định mới là một dấu hiệu tương đương NMCT ST chênh lên cần lên kế hoạch điều trị tái tưới máu ngay lập tức.
Dựa trên các tiêu chuẩn chẩn đoán ECG của một NMCT cấp tính có LBBB đã được đề xuất, và đưa ra khuyến cáo dùng các đánh giá bằng siêu âm tim, nồng độ troponin tim, và tình trạng lâm sàng của bệnh nhân để giúp chẩn đoán. Nếu nghi ngờ lâm sàng đối NMCT cấp vẫn chưa rõ ràng, có thể cần phải chụp động mạch xâm lấn để hướng dẫn điều trị.
Tiếp cận điều trị tương tự như BN NMCT không kèm LBBB, tuy nhiên nên xem xét PCI cấp cứu cho BN NMCT kèm LBBB trong 3 tình huống sau(hình 10, bảng 4):
1. BN cótiêu chuẩn Sgarbossa phù hợp (≥ 3 điểm).
2. BN có tiêu chuẩn Smith (sửa đổi theo Tiêu chuẩn Sgarbossa) phù hợp.
3.BN NMCT kèm LBBB không đủ tiêu chuẩn Sgarbossa phù hợp nhưngkhông ổn định (tụt HA, phù phổi, huyết động không ổn định)
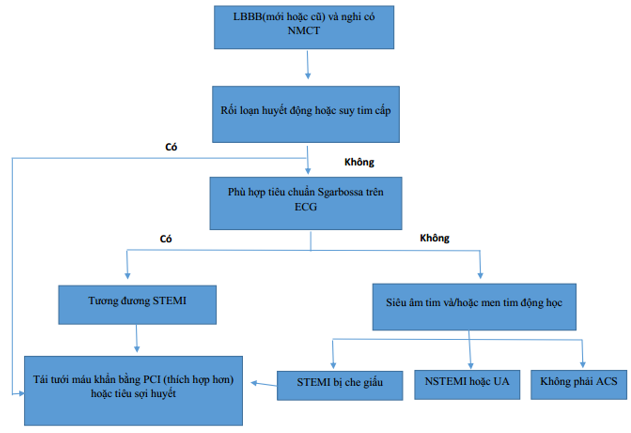
Hình 10.Chiến lược điều trị BN NMCT cấp và LBBB
Bảng 4.Các dấu hiệu điện tâm đồ không điển hình nên được cân nhắc chiến lược điều trị can thiệp mạch vành qua da ở những bệnh nhân NMCT có triệu chứng dai dẳng, huyết động không ổn định.

V. KẾT LUẬN
NMCT kèm LBBB là vấn đề đáng quan tâm hiện nay: khó chẩn đoán, dễ ĐT dưới mức hoặc quá mức, tiên lượng nặng hơn.
Tiêu chuẩn Sgarbossa là quan trọng giúp chẩn đoán. Ngoài ra, cần chú ý các dấu hiệu gợi ý khác. (QS, Smith sửa đổi, Cabrera’s, động học ECG, …)
Điều trị tương tự như BN NMCT không kèm LBBB, chú ý tái tưới máu sớm:
1. BN không ổn định (tụt HA, phù phổi, huyết động không ổn định) hoặc đau ngực dai dẳng do TMCBCT
2. Tiêu chuẩn Sgarbossa phù hợp (≥ 3 điểm)
3. Smith sửa đổi theo Tiêu chuẩn Sgarbossa phù hợp
Tài liệu tham khảo
1. Goldberger. LA et al: Electrocardiographic diagnosis of myocardial infarction in the presence of bundle branch block or a paced rhythm. Uptodate 2018
2. Herweg.B, MarcusMB & Barold. MA: Diagnosis of myocardial infarction and ischemia in the setting of bundle branch block and cardiac pacing. Springer-Verlag Berlin Heidelberg 2016. Herzschr Elektrophys DOI 10.1007/s00399-016-0439-1
3. Dodd. KW: Comparison of the QRS complex, ST-segment, and T-wave among
patients with left bundle branch block with and without acute
myocardial infarction. http://dx.doi.org/10.1016/j.jemermed.2016.02.029
4. Jolobe. OMP: Bundle branch block old and new in myocardial infarction. American Journal of Emergency Medicine (2010) 28, 749.e5
5. Chang. AM et al: Lack of association between left bundle-branch block and
acute myocardial infarction in symptomatic ED patients. American Journal of Emergency Medicine (2009) 27, 916–921
6. Erne.P et al: Left bundle branch block in patients with acute myocardial infarction: presentation, treatment and trends in outcome from 1997 to 2016 in routine clinical practice. American Heart Journal 2016. doi: 10.1016/j.ahj.2016.11.003
7. Edhouse. JA: Suspected myocardial infarction and left bundle branch block: electrocardiographic indicators of acute ischaemia. J Accid Emerg Med 1999; 16:331-335
8. Go AS, Barron HV, Rundle AC, et al. Bundle-branch block and in-hospital mortality in acute myocardial infarction. National Registry of Myocardial Infarction 2 Investigators. Ann Intern Med 1998; 129:690.
9. Wackers FJ. The diagnosis of myocardial infarction in the presence of left bundle branch block. Cardiol Clin 1987; 5:393.
10. Sgarbossa EB, Pinski SL, Barbagelata A, et al. Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle-branch block. GUSTO-1 (Global Utilization of Streptokinase and Tissue Plasminogen Activator for Occluded Coronary Arteries) Investigators. N Engl J Med 1996; 334:481.
11. Sgarbossa EB. Value of the ECG in suspected acute myocardial infarction with left bundle branch block. J Electrocardiol 2000; 33 Suppl:87.
12. Smith SW, Dodd KW, Henry TD, et al. Diagnosis of ST-elevation myocardial infarction in the presence of left bundle branch block with the ST-elevation to S-wave ratio in a modified Sgarbossa rule. Ann Emerg Med 2012; 60:766.
13. Al-Faleh H, Fu Y, Wagner G, et al. Unraveling the spectrum of left bundle branch block in acute myocardial infarction: insights from the Assessment of the Safety and Efficacy of a New Thrombolytic (ASSENT 2 and 3) trials. Am Heart J 2006; 151:10.
14. Tabas JA, Rodriguez RM, Seligman HK, Goldschlager NF. Electrocardiographic criteria for detecting acute myocardial infarction in patients with left bundle branch block: a meta-analysis. Ann Emerg Med 2008; 52:329.
15. Laham CL, Hammill SC, Gibbons RJ. New criteria for the diagnosis of healed inferior wall myocardial infarction in patients with left bundle branch block. Am J Cardiol 1997; 79:19.
16. Lopes. RD et al: Diagnosing Acute Myocardial Infarction in Patients with Left Bundle Branch Block. Am J Cardiol 2011; 108: 782–788
17. McMahon. et al: Left bundle branch block without concordant ST changes is rarely associated with acute coronary occlusion. International Journal of Cardiology 167 (2013) 1339–1342
18. Rajoub. BA et al: The prognostic value of a new left bundle branch block in patients with acute myocardial infarction: A systematic review and
meta-analysis. Heart & Lung xxx (2016) 1e7
19. Archbold. RA et al: Underuse of Thrombolytic Therapy in Acute Myocardial Infarction and Left Bundle Branch Block. Clin. Cardiol. 33, 3, E25–E29 (2010)
20. Thygesen. K ET AL: Fourth universal definition of myocardial infarction (2018). European Heart Journal (2018) 00, 1–33. doi:10.1093/eurheartj/ehy462.
21. Ibanez. B et al: 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. European Heart Journal (2017) 00, 1–66. doi:10.1093/eurheartj/ehx393
22. Goldberger. AL et al: Goldbergers Clinical Electrocardiography. A Simplifed Approach. 9th 2018: 90
23. Wilner. B et al: LBBB in Patients with Suspected MI: An Evolving Paradigm. Expert Analysis. Feb 28, 2017. American College of Cardiology Foundation.








