 Tăng huyết áp vừa (độ 2) và nặng (độ 3) là những vấn đề y tế quan trọng kết hợp với nguy cơ tim mạch cao. Việc kiểm soát huyết áp (HA) trở nên khó đạt được hơn khi bệnh tăng huyết áp tiến triển. Do đó, điều trị sớm và hữu hiệu là cần thiết để đề phòng
Tăng huyết áp vừa (độ 2) và nặng (độ 3) là những vấn đề y tế quan trọng kết hợp với nguy cơ tim mạch cao. Việc kiểm soát huyết áp (HA) trở nên khó đạt được hơn khi bệnh tăng huyết áp tiến triển. Do đó, điều trị sớm và hữu hiệu là cần thiết để đề phòng
1Bộ môn Nội, Khoa học Y học I, Trường Y khoa Đại học California, Irvine, CA, Hoa Kỳ
2Trung tâm Nghiên cứu Orange County, Tustin, CA, Hoa Kỳ
Tài liệu do Sanofi-Aventis cung cấp
Journal of Human Hypertension (2009) 23, 4–11
Từ khóa: tăng huyết áp độ 2 và 3; ức chế RAS; liệu pháp phối hợp ban đầu; thuốc lợi tiểu, nguy cơ tim mạch.
Mở đầu
Tuy tăng huyết áp nhẹ có nguy cơ qui trách cao nhất về bệnh tim mạch so với tăng huyết áp ở các mức độ hoặc giai đoạn nặng hơn, nhưng tăng huyết áp vừa và nặng vẫn là những vấn đề y tế quan trọng nhất. Hướng dẫn năm 2007 của Hội Tăng Huyết Áp châu Âu và Hội Tim học châu Âu (ESH-ESC) định nghĩa tăng huyết áp vừa là tăng huyết áp ‘độ 2’ (huyết áp [HA] tâm thu 160–179 mmHg và/hoặc HA tâm trương 100–109 mmHg), và tăng huyết áp nặng là tăng huyết áp ‘độ 3’ (HA tâm thu ³180 mmHg và/hoặc HA tâm trương ³110 mmHg).1 Trái lại, Ủy ban Liên tịch Quốc gia Hoa Kỳ (JNC) đã hạ chuẩn các thể nặng của tăng huyết áp. Tăng huyết áp rất nặng, giai đoạn 4 (HA tâm thu ³210 mmHg hoặc HA tâm trương ³120 mmHg) đã bị loại bỏ trong JNC-6 năm 1997;2 và tăng huyết áp nặng, giai đoạn 3 (HA tâm thu ³180 mmHg hoặc HA tâm trương ³110 mmHg) bị loại bỏ trong JNC-7 năm 2003.3 JNC-7 chỉ thừa nhận hai mức tăng huyết áp: ‘tăng huyết áp giai đoạn 1’ (HA tâm thu 140–159 mmHg hoặc HA tâm trương 90–99 mmHg), và ‘tăng huyết áp giai đoạn 2’ (HA tâm thu ³160 mmHg hoặc HA tâm trương ³100 mmHg), vốn bao gồm tất cả các bệnh nhân tăng huyết áp độ 2 (vừa) và độ 3 (nặng) theo định nghĩa trong hướng dẫn ESH-ESC.1
Theo Điều tra Khảo sát Sức khỏe và Dinh dưỡng Quốc gia III,4 khoảng 4% dân số Hoa Kỳ có bệnh tăng huyết áp thuộc loại tăng huyết áp nặng hoặc rất nặng. Trong số này, có 1,2 ± 0,2% (2,4 triệu người) được chẩn đoán là tăng huyết áp nặng (độ 3),4 một tình trạng kết hợp với nguy cơ cao tăng huyết áp khẩn cấp và cấp cứu, kể cả nằm viện vì các cơn tăng huyết áp, suy tim ứ huyết, xuất huyết nội sọ, bệnh võng mạc và bệnh thận tăng huyết áp tiến triển, và vỡ phình động mạch. 5,6 Đáng ngạc nhiên là hơn 900.000 người trong số những người ở Hoa Kỳ bị tăng huyết áp nặng không dùng thuốc chống tăng áp trong những năm 1990.4 Hơn nữa, điều trị bệnh nhân tăng huyết áp nặng được chứng minh là không thỏa đáng với <50% số bệnh nhân kiểm soát được tăng huyết áp.3 Vì sự kiểm soát HA trở nên ngày càng khó đạt được hơn khi tăng huyết áp tiến triển,7 nên điều trị sớm và hữu hiệu là cần thiết để đề phòng các trường hợp khẩn cấp và cấp cứu tăng huyết áp và để làm giảm nguy cơ tim mạch nói chung. Lý do của tỉ lệ kiểm soát HA kém trong tăng huyết áp vừa và nặng khá phức tạp. Nhiều khi HA cực kỳ dao động, thay đổi từ phút này sang phút khác, từ giờ này sang giờ khác, từ tuần này sang tuần khác, và từ lần khám này sang lần khám khác, và vì vậy, thầy thuốc thường đợi bệnh nhân đến khám nhiều lần trước khi hành động. Bài tổng quan này khảo sát nguy cơ tim mạch và sức ỳ của thầy thuốc kết hợp trong tăng huyết áp vừa và nặng và kết luận rằng tăng cường sử dụng liệu pháp phối hợp ban đầu có thể vượt qua các rào cản để kiểm soát HA hữu hiệu.
Tăng huyết áp vừa đến nặng kết hợp với một nguy cơ tim mạch cao
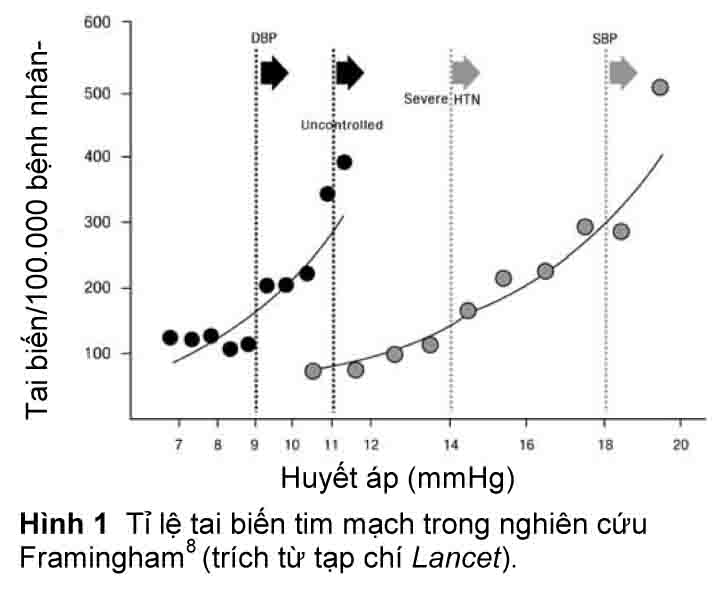
Mức nguy cơ tim mạch tăng lũy tiến với các mức tăng HA (Hình 1).8,9 Với các mức HA trong khoảng từ 115/75 đến 185/115 mmHg, nguy cơ chết do bệnh tim thiếu máu cục bộ và đột quỵ tăng tuyến tính đối với người từ 40–89 tuổi.9 Đối với người từ 40–69 tuổi, tử vong do bệnh tim thiếu máu cục bộ và đột quỵ tăng gấp đôi đối với mỗi mức tăng 20 mmHg của HA tâm thu hoặc tăng 10 mmHg HA tâm trương.9 Các số liệu được phân tích từ Nghiên cứu Hợp tác Cựu Chiến Binh năm 196710 và 197211 và Nghiên cứu của Viện Tim, Phổi, Máu Quốc gia năm 196612 về tăng huyết áp rất nặng cho thấy một nguy cơ thặng dư của các tai biến tim mạch mặc dù bệnh nhân đang dùng điều trị giả dược, theo thứ tự là 27, 11, và 14% trên mỗi bệnh nhân-năm. Xét đến viễn cảnh này, hướng dẫn của Nghiên cứu Tim Framingham khuyến nghị nên bắt đầu dùng liệu pháp chống tăng áp khi có nguy cơ tai biến tim mạch là ³2%/năm, nghĩa là nguy cơ trong 10 năm ³20%. Năm 1999, Preston và cs.5 đã báo cáo về 3000 lượt khám tại phòng cấp cứu ở Jackson Memorial Hospital, trong đó 4,9% là tăng huyết áp nặng. Trong số 74 bệnh nhân tăng huyết áp nặng được điều trị ngoại trú, 50 người bị mất dấu theo dõi. Trong số 24 người quay lại tái khám, 22 người bị tăng huyết áp nặng dai dẳng và 10 người có tai biến tim mạch mới, gồm đột quỵ, suy tim và bệnh võng mạc mới; thời gian trung bình để bệnh nhân quay lại điều trị tiếp là 33 ngày. Các nghiên cứu của Bender và cs.13 và của Karras và cs.14 đã nhận diện những bệnh nh
ân tăng huyết áp nặng là những người không tuân thủ điều trị, phần lớn là người thuộc các chủng tộc thiểu số và có các yếu tố nguy cơ gồm béo phì, hội chứng chuyển hóa, và hút thuốc lá. Các tác giả này cũng ghi nhận sự chăm sóc chưa thỏa đáng ở phòng cấp cứu, như đánh giá không đầy đủ về hư tổn cơ quan đích (không ra y lệnh làm điện tâm đồ, phân tích nước tiểu, hoặc đo creatinin huyết thanh), bệnh nhân được cho về nhà tiếp tục dùng thuốc lúc ban đầu hoặc chỉ dùng một thuốc chống tăng áp duy nhất, và không xếp lịch hẹn tái khám trước mắt. Sự gia tăng có ý nghĩa của nguy cơ tim mạch trên bệnh nhân tăng huyết áp vừa và nặng làm nổi bật nhu cầu cần có các chiến lược hữu hiệu hơn để điều trị thành công.
Lợi ích của việc hạ HA sớm và tích cực trên đối tượng tăng huyết áp từ vừa đến nặng
Nhiều thử nghiệm lâm sàng đã chứng minh rằng việc hạ áp có thể nhanh chóng làm giảm nguy cơ bệnh mạch máu ở người bị tăng huyết áp ở bất cứ mức độ nào.9,15–20 Ngay cả khi HA trung bình chỉ giảm vài mmHg nhưng kéo dài liên tục cũng có tiềm năng tránh một được số lớn các trường hợp chết sớm và đột quỵ gây tử vong về lâu dài.9,17 Những thay đổi ở mạch máu xảy ra trong bệnh tim mạch thường hiện diện từ trước khi khởi phát tăng huyết áp và thậm chí còn tiếp diễn sau khi tăng huyết áp được chẩn đoán và kiểm soát,21–24 Trước hết, việc hạ thấp tích cực và bền vững có tiềm năng làm giảm sự tiến triển từ tiền tăng huyết áp đến tăng huyết áp,25,26 giảm sự tiến triển đến tình trạng tăng huyết áp nặng hơn,27 và giảm các hậu quả tim mạch về lâu dài.18,25,27 Một tổng phân tích gồm bảy thử nghiệm lâm sàng khảo sát lợi ích của liệu pháp chống tăng áp trên hơn 26.000 bệnh nhân cho thấy tăng huyết áp tiến triển từ vừa (HA tâm thu 140–179 mmHg; HA tâm trương 90–109 mmHg) đến nặng (HA tâm thu >180 mmHg; HA tâm trương >110 mmHg) chỉ ở 0,7% số bệnh nhân dùng thuốc chống tăng áp so với 11,2% ở nhóm giả dược.27 Trong nghiên cứu này, đã đạt được các mức giảm tương đối của dày thất trái và suy tim, theo thứ tự, là 35 và 52%.
Các hướng dẫn điều trị bệnh nhân tăng huyết áp từ vừa đến nặng
Các hướng dẫn điều trị hiện hành khuyên nên giảm HA xuống <140/90 mmHg ở phần lớn bệnh nhân và xuống <130/80 mmHg ở người có bệnh tiểu đường và bệnh thận.1,3,29 Xét đến nguy cơ tim mạch toàn cục, hướng dẫn gần đây của Hội Tim Hoa Kỳ30 đã hạ thấp ngưỡng điều trị xuống <130/80 đối với bệnh tim mạch vành, các thể tương đương bệnh tim mạch vành, bệnh động mạch ngoại biên, bệnh động mạch cảnh, phình động mạch chủ bụng và bệnh nhân nguy cơ cao có điểm số nguy cơ Framingham 10 năm ³10%. Hơn nữa, Hướng dẫn năm 2007 của Hội Tăng Huyết Áp và Tim mạch Châu Âu1 vể Xử trí Tăng Huyết Áp đề nghị đích HA <130/80 mmHg đối với bệnh nhân còn sống sau đột quỵ.
Các hướng dẫn điều trị tăng huyết áp hiện nay khuyên nên khởi trị bằng một phối hợp hai thuốc trên bệnh nhân có mức HA cao hơn HA đích ³20/10 mmHg.1,3 Quan điểm khởi trị bằng thuốc phối hợp này được giới thiệu lần đầu tiên trong một tổng quan của Epstein và Bakris năm 1996.31 Thật vậy, bằng chứng thử nghiệm lâm sàng cho thấy phần lớn bệnh nhân bị tăng huyết áp vừa, nặng hoặc có biến chứng sẽ cần ³2 thuốc để đạt đích HA, và nhiều bệnh nhân sẽ cần dùng thêm một thuốc thứ ba hoặc thậm chí thứ tư.3,15,16,20,32–34 Do đó, sự gia tăng sử dụng liệu pháp phối hợp ban đầu ở những bệnh nhân khó điều trị này có tiềm năng vượt qua được nhiều rào cản để kiểm soát HA hữu hiệu và cải thiện tỉ lệ đạt đích HA mà không làm tăng xuất độ tác dụng phụ. Tuy nhiên, tuy đã có những hướng dẫn điều trị mới này, nhiều thầy thuốc vẫn không khởi sự điều trị với nhiều thuốc và/hoặc kê toa thêm thuốc chống tăng áp khi cần thiết.26,35,36
Tại sao thầy thuốc thất bại trong việc tích cực điều trị tăng huyết áp vừa và nặng? Thông thường là không tái khám đầy đủ, vì có thể do bất tiện hoặc tốn kém. Một số kế hoạch y tế khuyến khích mua thêm thuốc theo toa cũ chứ không khích lệ việc đến khám tại phòng mạch bác sĩ. Trong điều kiện bệnh nhân đi khám ở nhiều phòng mạch khác nhau, khi xem lại toa thuốc thầy thuốc có thể không biết mục đích điều trị ban đầu là gì, và cả bệnh nhân lẫn bác sĩ đều ưa chuộng các phác đồ điều trị đơn giản, do vậy liệu pháp thỏa đáng không được kê toa.37,38 Trong một nghiên cứu trên bệnh nhân khám bệnh theo chế độ bảo hiểm Medicare, điều trị thuốc được khởi trị hoặc thay đổi chỉ ở 38% số lượt khám, mặc dù đã có bằng chứng tăng huyết áp ít nhất là 6 tháng trước
khi bệnh nhân đến khám.38 Việc sử dụng liệu pháp phối hợp, dù là điều trị ban đầu hay là trong giai đoạn đầu của quá trình điều trị bệnh nhân tăng huyết áp, có tiềm năng khắc phục được điều này và nhiều rào cản khác để đạt đến HA đích.
Các loại thuốc chống tăng áp đặc hiệu
Nhiều hướng dẫn gợi ý rằng điều trị phối hợp ban đầu nên bao gồm một thuốc lợi tiểu thiazide và một thuốc ức chế men chuyển (ƯCMC), hoặc thuốc chẹn thụ thể angiotensin (CTTA), hoặc thuốc chẹn kênh calci (CKC), hoặc thuốc chẹn b. Vì một số loại thuốc chống tăng áp có các lợi ích tim mạch ngoài tác dụng hạ áp, nên sự lựa chọn điều trị ban đầu phải tùy thuộc vào các bệnh đi kèm của bệnh nhân. Chẳng hạn, thuốc ức chế hệ thống renin–angiotensin (RAS) có tác dụng bảo vệ thận33,39–42 và có đặc tính chuyển hóa tim mạch có lợi, vốn có tiềm năng phòng bệnh tiểu đường mới khởi phát.16,43–46 Do đó, các hướng dẫn điều trị, vốn dựa trên các dữ liệu thử nghiệm lâm sàng, khuyến nghị điều trị bệnh nhân tăng huyết áp và có bệnh thận mạn tính hoặc tiểu đường týp 2 bằng một phối hợp thuốc bao gồm một thuốc ƯCMC hoặc một thuốc CTTA.3,20,33,47–49 Thật vậy, trong nghiên cứu ACCOMPLISH (Avoiding Cardiovascular Events through Combination Therapy in Patients Living with Systolic Hypertension), gồm hơn 10.000 đối tượng tăng huyết áp mà 60% trong số đó là người bị tiểu đường, tỉ lệ kiểm soát 6 tháng sau khi điều trị benazepril/amlodipin hoặc benazepril/ hydrochlorothiazide (HCTZ) là 73% trong toàn bộ quần thể nghiên cứu, 43% trên các đối tượng tiểu đường và 40% trên bệnh nhân có bệnh thận.49 Như đã dự kiến, những tỉ lệ này cao hơn tỉ lệ được báo cáo trong các nghiên cứu khác với liệu pháp đơn trị.
Đáng lưu là mặc dù thuốc ƯCMC và thuốc CTTA thường được phối hợp với HCTZ, nhưng một số nghiên cứu gợi ý rằng sự lựa chọn thuốc thứ hai có thể phức tạp hơn. Ví dụ, trong nghiên cứu STAR (Study of Trandolapril/Verapamil SR and Insulin Resistance) trên bệnh nhân tăng huyết áp và giảm dung nạp glucose, điều trị với trandolapril/verapamil tỏ ra ưu việt hơn điều trị với losartan/HCTZ trong việc giảm tỉ lệ bệnh tiểu đường mới khởi phát ở một mức kiểm soát HA tương tự nhau.50 Trong nghiên cứu GUARD (Gauging Microalbuminuria Reduction with Lotrel in Diabetic Patients with Hypertension), trên bệnh nhân tăng huyết áp nhẹ (HA tâm thu/HA tâm trương trung bình khi ngồi lúc ban đầu là 151/88 mmHg), mức giảm albumin-niệu được nhận thấy với phối hợp benazepril/HCTZ lớn hơn so với phối hợp benazepril/amlodipin, trong khi đó mức giảm HA ghi nhận ở nhóm benazepril/amlodipin lớn hơn so với nhóm benazepril/HCTZ.51 Những số liệu này gợi ý rằng tuy số liệu ủng hộ việc dùng thêm HCTZ bên cạnh thuốc CTTA hoặc thuốc ƯCMC là vững chắc cả về mặt hiệu quả lẫn độ an toàn, nhưng cũng nên xem xét sử dụng thuốc CKC như một thuốc thứ hai. Hiệu quả và độ an toàn vẫn còn được thăm dò trên những phân nhóm chuyên biệt như bệnh nhân tăng huyết áp vừa và nặng.
Sự chỉ đạo hiện hành trong phần lớn các tổ chức điều trị có quản lý là sử dụng thuốc ƯCMC trước tiên, rồi chuyển sang thuốc CTTA nếu ƯCMC thất bại. Tuy nhiên, những lựa chọn này dựa trên bằng chứng từ các thử nghiệm lâm sàng được thực hiện trong thời gian phát triển thuốc ƯCMC và CTTA. Các thử nghiệm thuốc ƯCMC thường nhận những bệnh nhân tăng huyết áp không biến chứng có HA tương đối dễ kiểm soát, trong khi đó các thử nghiệm thuốc CTTA nhận những tỉ lệ cao bệnh nhân có bệnh tiểu đường, có nguy cơ tim mạch-chuyển hóa cao và có bệnh thận mạn tính. Vì thuốc CTTA được dung nạp tốt ở nhiều nhóm bệnh nhân khác nhau, với các tác dụng phụ giống như giả dược,52,53 có thể xem xét sử dụng từ đầu một thuốc CTTA phối hợp với thuốc lợi tiểu thiazide ở nhiều nhóm bệnh nhân. Quan điểm này được ủng hộ bởi kết quả của nghiên cứu ONTARGET (ONgoing Telmisartan Alone and in Combination with Ramipril Global Endpoint Trial) mới được công bố gần đây, một so sánh trực tiếp giữa telmisartan và ramipril trên bệnh nhân tăng huyết áp có nguy cơ cao bị tai biến tim mạch.54 Mặc dù hiệu quả của ramipril và telmisartan tương tự nhau, nhưng bệnh nhân dùng telmisartan ít gặp tác dụng phụ hơn, với tỉ lệ ho và tỉ lệ phù mạch thấp hơn một cách có ý nghĩa. Tương tự, trong nghiên cứu PREVAIL (The Blood Pressure Reduction and Tolerability in Comparison with Lisinopril Study) trên bệnh nhân tăng huyết áp nhẹ đến nặng, cả valsartan và lisinopril đều có hiệu quả như nhau trong việc kiểm soát HA, nhưng phác đồ chứa valsartan kết hợp với nguy cơ phản ứng bất lợi (như ho) thấp hơn một cách có ý nghĩa.55
So với nhiều thuốc dùng đơn độc, các phối hợp liều cố định có hiệu quả kinh tế lớn hơn và sự tuân thủ điều trị được cải thiện nhờ phác đồ dùng thuốc đơn giản, giảm số viên thuốc phải uống, tỉ lệ đáp ứng cao hơn, khả năng dung nạp được cải thiện, giảm nhẹ tác dụng phụ và hiệu quả lớn hơn trên các quần thể bệnh nhân khác nhau.53,56–60 Các phối hợp thuốc chống tăng áp làm giảm HA thông qua các cơ chế khác nhau, như thuốc lợi tiểu thiazide và thuốc CTTA hoặc thuốc ƯCMC, có thể có tác dụng chống tăng áp cộng lực trên việc giảm HA. Hơn nữa, phối hợp các loại thuốc với các tác dụng phụ đối nghịch nhau có tiềm năng cải thiện độ an toàn và khả năng được dung nạp. Ví dụ, những thay đổi về kali, cholesterol huyết thanh và nồng độ glucose lúc đói do thuốc lợi tiểu gây ra có thể được bù trừ bởi việc dùng chung với một thuốc ƯCMC hoặc CTTA.61 Sử dụng liệu pháp phối hợp liều thấp còn đi kèm với các phản ứng bất lợi ít hơn so với dùng đơn độc từng thuốc với liều cao để có thể đạt được cùng một mức HA.62 Tương tự, tỉ lệ theo đuổi điều trị có thể được cải thiện bằng cách phối hợp các loại thuốc.

ều trị phối hợp ban đầu sử dụng perindopril và indapamide tỏ ra ưu việt hơn cách điều trị từng bậc (valsartan 40 mg tăng liều lên 80 mg, dùng chung với HCTZ, nếu cần) hoặc đơn trị liệu liên tiếp nhau (atenolol được thay bằng losartan, rồi amlodipin) trên các đối tượng có HA ban đầu ³160/95 mmHg.63 Tỉ lệ bệnh nhân đạt HA đích mà không có các tác dụng phụ do thuốc là 56% ở nhóm phối hợp liều thấp so với 42% ở nhóm đơn trị liệu liên tiếp (P = 0,002) và nhóm điều trị từng bậc (P = 0,004). Lý do tại sao bệnh nhân được khởi trị với liệu pháp đơn trị không bắt kịp kết quả của những bệnh nhân khởi trị bằng liệu pháp phối hợp được cho là do tái khám không đầy đủ, sự ưa dùng các phác đồ điều trị đơn giản, sự biến thiên HA giữa các lần khám, và do không khởi sự điều trị sớm và tăng cương điều trị đang dùng ngay cả khi tăng huyết áp nặng.35
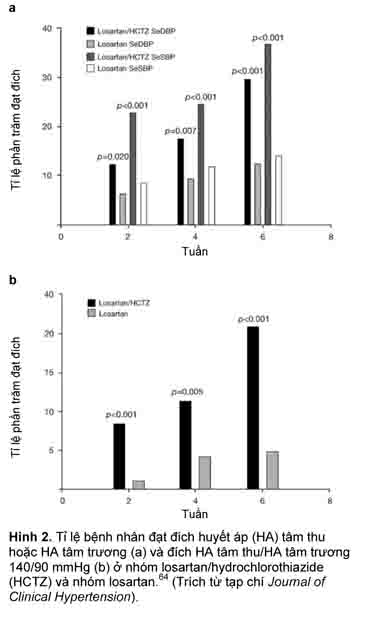
Số liệu từ nhiều thử nghiệm lâm sàng đều nhất quán cho thấy, so với đơn trị liệu, các điều trị phối hợp chống tăng áp có chứa thuốc ƯCMC hoặc thuốc CTTA làm hạ HA tốt hơn hẳn và giúp cho bệnh nhân tăng huyết áp từ vừa đến nặng và/hoặc có các yếu tố nguy cơ tim mạch cộng thêm đạt được đích HA với một tỉ lệ cao hơn. Chẳng hạn, trong một nghiên cứu 6 tuần, mù đôi, được thực hiện trên 585 bệnh nhân tăng huyết áp nặng (HA tâm trương trung bình khi ngồi >110 mmHg và HA tâm thu trung bình khi ngồi <220 mmHg) được phân lô ngẫu nhiên để dùng liệu pháp phối hợp losartan/HCTZ hoặc đơn trị liệu losartan, được tăng liều khi cần, cho thấy tỉ lệ bệnh nhân đạt HA đích (HA tâm trương trung bình khi ngồi <90 mmHg) ở tuần 4 trong nhóm dùng liệu pháp phối hợp cao hơn gấp hai lần so với bệnh nhân dùng liệu pháp đơn trị (Hình 2).64 Tương tự, tỉ lệ bệnh nhân đạt HA đích ở tuần 6 cao hơn gấp hai lần sau hai bước tăng liều ở liệu pháp phối hợp so với sau ba bước tăng liều ở liệu pháp đơn trị.64 Trong một nghiên cứu 8 tuần, ngẫu nhiên, mù đôi, tăng liều nhanh, so sánh losartan/HCTZ với đơn trị liệu ƯCMC trên 312 bệnh nhân có HA cao hơn đích được khuyến nghị 20/10 mmHg, mức giảm HA ở tuần 4 được nhận thấy với liệu pháp phối hợp (15,4/10,2 mmHg) lớn hơn so với mức giảm ở liệu pháp đơn trị (9,2/6,4 mmHg; P <0,001).65 Điều trị phối hợp cũng dem lại các tỉ lệ cao hơn trong việc đạt HA đích; HA tâm trương £80 mmHg (30,5 so với 14,4%; P <0,001) và HA tâm thu £130 mmHg (29,8 so với 14,4%; P <0,001) ở tuần 4 và tuần 8. Trong một nghiên cứu ngẫu nhiên, mù đôi, trên bệnh nhân tăng huyết áp giai đoạn 2 hoặc 3 (HA tâm thu ³160 and £200 mmHg), có hoặc không có các yếu tố nguy cơ tim mạch khác, liệu pháp đơn trị với valsartan 160 mg tỏ ra có hiệu quả, nhưng HA tâm thu và HA tâm trương giảm thêm một cách rõ rệt và tăng tỉ lệ đáp ứng được nhận thấy với việc dùng thêm HCTZ 12,5 và 25 mg, mà không ảnh hưởng có ý nghĩa trên khả năng dung nạp.66
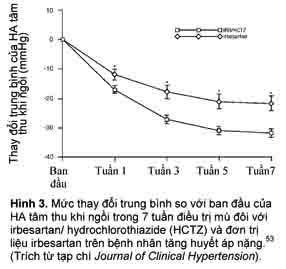
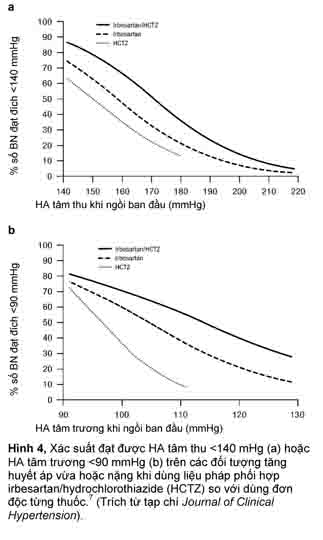
Tương tự, liệu pháp phối hợp ban đầu với irbesartan/HCTZ được chứng minh là hữu hiệu hơn liệu pháp đơn trị irbesartan trong việc làm giảm HA nhanh chóng và bền vững ở bệnh nhân tăng huyết áp vừa (HA tâm thu khi ngồi 60– 180 mmHg hoặc HA tâm trương khi ngồi 100–110 mmHg)67 hoặc nặng (HA tâm trương khi ngồi ³110 mmHg)53 không điều trị hoặc không được kiểm soát (Hình 3). Trong cả hai nghiên cứu riêng lẻ và trong phân tích gộp hậu nghiệm,7 irbesartan/HCTZ thường kết hợp với xác suất đạt HA tâm thu khi ngồi <140 mmHg hoặc HA tâm trương khi ngồi <90 mmHg cao hơn (Hình 4) so với liệu pháp đơn trị irbesartan hoặc HCTZ qua nhiều mức HA khác nhau được khảo sát. Tỉ lệ bệnh nhân đạt đích HA giảm khi HA ban đầu của họ tăng cao (Hình 4). Kết quả tỏ ra nhất quán đối với nhiều đích HA khác nhau, bất kể tuổi tác, tình trạng béo phì hoặc bệnh tiểu đường týp 2.60 Mặc dù vậy, nhiều bệnh nhân cần dùng thêm một thuốc thứ ba hoặc thậm chí thứ tư để đạt đích HA <130/80 mmHg.
Một phân tích thời điểm của nghiên cứu so sánh irbesartan/HCTZ với liệu pháp đơn trị irbesartan trên bệnh nhân tăng huyết áp nặng68 cho thấy tỉ lệ kiểm soát HA tâm trương khi ngồi và HA tâm thu khi ngồi với liệu pháp phối hợp lớn hơn có ý nghĩa so với liệu pháp đơn trị ở tất cả các thời điểm (tuần 3, 5 và 7) và mức giảm HA đạt được với liệu pháp đơn trị irbesartan ở tuần 7 chậm hơn khoảng 1 tháng so với irbesartan/HCTZ. Qua 7 tuần, xác suất có HA tâm trương khi ngồi ³110 mmHg ít nhất là một lần trong thời gian theo dõi là 24,9% với liệu pháp đơn trị so với 16,4% với liệu pháp phối hợp, mức khác biệt tuyệt đối là 8,5%. Cứ mỗi 12 bệnh nhân được điều trị phối hợp so với đơn trị liệu, sẽ tránh được một trường hợp HA tâm trương khi ngồi ³110 mmHg, và cứ mỗi 100 bệnh nhân được điều trị liệu pháp phối hợp so với đơn trị liệu, thì mức phơi nhiễm với HA tâm trương khi ngồi ³110 mmHg giảm được 26 tuần (P = 0,004). Do đó, các tác giả nghiên cứu kết luận rằng điều trị ban đầu với liệu pháp phối hợp ức chế RAS/lợi tiều có tiềm năng làm giảm nguy cơ các trường hợp tăng huyết áp khẩn cấp và/hoặc cấp cứu và giảm các kết cục lâm sàng bất lợi lâu dài bằng cách giảm HA nhanh hơn và qua đó giảm thời gian phơi nhiễm các mức HA tăng cao nặng nề.
Tuy liệu pháp phối hợp làm tăng biên độ và tỉ lệ giảm HA, nhưng xuất độ tác dụng phụ không tăng so với đơn trị liệu trong bất kỳ nghiên cứu nào nói trên. Đây là điều quan trọng vì nhiều thầy thuốc e ngại việc giảm HA quá sâu, quá nhanh vì nguy cơ hạ huyết áp, chóng mặt, và ngất. Nhìn chung, kết quả của những nghiên cứu này ủng hộ các hướng dẫn hiện hành khuyên dùng liệu pháp phối hợp ban đầu có chứa một thuốc ức chế RAS trên bệnh nhân tăng huyết áp vừa đến nặng.1,3
Tóm lại, sự kiểm soát HA sớm và hữu hiệu có tiềm năng làm giảm rõ rệt nguy cơ tim mạch nói chung và các trường hợp tăng huyết áp khẩn cấp và cấp cứu nói riêng, ở bệnh nhân tăng huyết áp vừa và nặng (độ 3). Các hướng dẫn điều trị tăng huyết áp hiện hành đề nghị hạ thấp HA xuống <130/80 mmHg trên người có nguy cơ cao bị tăng huyết áp có biến chứng và xuống <140/ 90 mmHg trên dân số
chung không có các yếu tố nguy cơ khác. Vì đa số bệnh nhân sẽ cần hơn một thuốc chống tăng áp để đạt được HA đích, nên các hướng dẫn gợi ý khởi sự điều trị trên bệnh nhân tăng huyết áp vừa đến nặng bằng liệu pháp phối hợp. Một tổng quan y văn gợi ý rằng gia tăng sử dụng liệu pháp phối hợp ban đầu có thể vượt qua được nhiều rào cản để kiểm soát HA hữu hiệu. Hơn nữa, liệu pháp phối hợp ban đầu có chứa một thuốc ức chế RAS có tiềm năng giảm HA một cách nhanh chóng và hiệu quả với một tỉ lệ tác dụng phụ tương tự như liệu pháp đơn trị.
1 Mancia G, De Backer G, Dominiczak A, Cifkova R, Fagard R, Germano G et al. Guidelines for the management of arterial hypertension: the task force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007; 25: 1105–1187.
2 The sixth report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure. Arch Intern Med 1997; 157: 2413–2446.
3 Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo Jr JL et al. The seventh report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure: the JNC 7 report. JAMA 2003; 289: 2560–2572.
4 Burt VL, Whelton P, Roccella EJ, Brown C, Cutler JA, Higgins M et al. Prevalence of hypertension in the US adult population. Results from the Third National Health and Nutrition Examination Survey, 1988–1991. Hypertension 1995; 25: 305–313.
5 Preston RA, Baltodano NM, Cienki J, Materson BJ. Clinical presentation and management of patients with uncontrolled, severe hypertension: results from a public teaching hospital. J Hum Hypertens 1999; 13: 249–255.
6 Zampaglione B, Pascale C, MarchisioM, Cavallo-Perin P. Hypertensive urgencies and emergencies. Prevalence and clinical presentation. Hypertension 1996; 27: 144–147.
7 Franklin S, Lapuerta P, Cox D, Donovan M. Initial combination therapy with irbesartan/hydrochlorothiazide for hypertension: an analysis of the relationship between baseline blood pressure and the need for combination therapy. J Clin Hypertens 2007; 9: 15–22.
8 Anderson TW. Re-examination of some of the Framingham blood-pressure data. Lancet 1978; 2: 1139–1141.
9 Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002; 360: 1903–1913.
10 VA Cooperative Study Group. Effects of treatment on morbidity in hypertension. Results in patients with diastolic blood pressure averaging 115 through 129mmHg. JAMA 1967; 202: 1028–1034.
11 Veterans administration cooperative study group on antihypertensive agents. Effects of treatment on morbidity in hypertension. II. Results in patients with diastolic blood pressure averaging 90 through 114mmHg. JAMA 1970; 213: 1143–1152.
12 Wolff FW, Lindeman RD. Effects of treatment in hypertension. Results of a controlled study. J Chronic Dis 1966; 19: 227–240.
13 Bender SR, Fong MW, Heiz S, Bisognano JD. Characteristics and management of patients presenting to the emergency department with hypertensive urgency. J Clin Hypertens 2006; 8: 12–18.
14 Karras DJ, Kruus LK, Cienki JJ, Wald MM, Chiang WK, Shayne P et al. Evaluation and treatment of patients with severely elevated blood pressure in academic emergency departments: a multicenter study. Ann Emerg Med 2006; 47: 230–236.
15 ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: the Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002; 288: 2981–2997.
16 Julius S, Kjeldsen SE, Weber M, Brunner HR, Ekman S, Hansson L et al. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet 2004; 363: 2022–2031.
17 Collins R, Peto R, MacMahon S, Hebert P, Fiebach NH, Eberlein KA et al. Blood pressure, stroke, and coronary heart disease. Part 2, Short-term reductions in blood pressure: overview of randomised drug trials in their epidemiological context. Lancet 1990; 335: 827–838.
18 MacMahon S, Peto R, Cutler J, Collins R, Sorlie P, Neaton J et al. Blood pressure, stroke, and coronary heart disease. Part 1, prolonged differences in blood pressure: prospective observational studies corrected for the regression dilution bias. Lancet 1990; 335: 765–774.
19 Dahlo¨ f B, Sever PS, Poulter NR, Wedel H, Beevers DG, Caulfield M et al. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005; 366: 895–906.
20 Hansson L, Zanchetti A, Carruthers SG, Dahlo¨f B, Elmfeldt D, Julius S et al. Effects of intensive bloodpressure lowering and low-dose aspirin in patients with hypertension: principal results of the hypertension optimal treatment (HOT) randomised trial. HOT Study Group. Lancet 1998; 351: 1755–1762.
21 Unger T. The role of the renin–angiotensin system in the development of cardiovascular disease. Am J Cardiol 2002; 89: 3A–9A.
22 Drexler H. Factors involved in the maintenance of endothelial function. Am J Cardiol 1998; 82: 3S–4S.
23 Panza JA, Casino PR, Kilcoyne CM, Quyyumi AA. Role of endothelium-derived nitric oxide in the abnormal endothelium-dependent vascular relaxation of patients with essential hypertension. Circulation 1993; 87: 1468–1474.
24 Folkow B. Physiological aspects of primary hypertension. Physiol Rev 1982; 62: 347–504.
25 Nesbitt SD, Julius S. Prehypertension: a possible target for antihypertensive medication. Curr Hypertens Rep 2000; 2: 356–361.
26 Julius S, Nesbitt SD, Egan BM, Weber MA, Michelson EL, Kaciroti N et al. Feasibility of treating prehypertension with an angiotensin-receptor blocker. N Engl J Med 2006; 354: 1685–1697.
27 Moser M, Hebert PR. Prevention of disease progression, left ventricular hypertrophy and congestive heart failure in hypertension treatment trials. J Am Coll Cardiol 1996; 27: 1214–1218.
28 Wolff FW, Lindeman RD. Effects of treatment in hypertension. Results of a controlled study. J Chronic Dis 1966; 19: 227–240.
29 American Diabetes Association. Standards of medical care in diabetes. Diabetes Care 2005; 28(Suppl 1): S4–S36.
30 Rosendorff C, Black HR, Cannon CP, Gersh BJ, Gore J, Izzo Jr JL et al. Treatment of hypertension in the prevention and management of ischemic heart disease: a scientific statement from the American Heart Association Council for High Blood Pressure Research and the Councils on Clinical Cardiology and Epidemiology and Prevention. Circulation 2007; 115: 2761–2788.
31 Epstein M, Bakris G. Newer approaches to antihypertensive therapy. Use of fixed-dose combination therapy. Arch Intern Med 1996; 156: 1969–1978.
32 Dahlo¨ f B, Devereux RB, Kjeldsen SE, Julius S, Beevers G, de Faire U et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE
): a randomised trial against atenolol. Lancet 2002; 359: 995–1003.
33 Lewis EJ, Hunsicker LG, Clarke WR, Berl T, Pohl MA, Lewis JB et al. Renoprotective effect of the angiotensinreceptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001; 345: 851–860.
34 Brenner BM, Cooper ME, de Zeeuw D, Keane WF, Mitch WE, Parving HH et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345: 861–869.
35 Bakris G, Hill M, Mancia G, Steyn K, Black HR, Pickering T et al. Achieving blood pressure goals globally: five core actions for health-care professionals. Aworldwide call to action. J Hum Hypertens 2008; 22:63–70.
36 Bramlage P. Clinical practice and recent recommendations in hypertension management—reporting a gap in a global survey of 1259 primary care physicians in 17 countries. Curr Med Res Opin 2007; 23(4): 783–791.
37 Berlowitz DR, Ash AS, Hickey EC, Friedman RH, Glickman M, Kader B et al. Inadequate management of blood pressure in a hypertensive population. N Engl J Med 1998; 339: 1957–1963.
38 Oliveria SA, Lapuerta P, McCarthy BD, L’Italien GJ, Berlowitz DR, Asch SM. Physician-related barriers to the effective management of uncontrolled hypertension. Arch Intern Med 2002; 162: 413–420.
39 Bakris GL, Williams M, Dworkin L, Elliott WJ, Epstein M, Toto R et al. Preserving renal function in adults with hypertension and diabetes: a consensus approach. National Kidney Foundation Hypertension and Diabetes Executive Committees Working Group. Am J Kidney Dis 2000; 36: 646–661.
40 Nakao N, Yoshimura A, Morita H, Takada M, Kayano T, Ideura T. Combination treatment of angiotensin-II receptor blocker and angiotensin-converting-enzyme inhibitor in non-diabetic renal disease (COOPERATE): a randomised controlled trial. Lancet 2003; 361: 117–124.
41 Randomised placebo-controlled trial of effect of ramipril on decline in glomerular filtration rate and risk of terminal renal failure in proteinuric, non-diabetic nephropathy. The GISEN Group (Gruppo Italiano di Studi Epidemiologici in Nefrologia). Lancet 1997; 349: 1857–1863.
42 Ruggenenti P, Perna A, Loriga G, Ganeva M, Ene- Iordache B, Turturro M et al. Blood-pressure control for renoprotection in patients with non-diabetic chronic renal disease (REIN-2): multicentre, randomised controlled trial. Lancet 2005; 365: 939–946.
43 Yusuf S, Sleight P, Pogue J, Bosch J, Davies R, Dagenais G. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med 2000; 342: 145–153.
44 Hansson L, Lindholm LH, Niskanen L, Lanke J, Hedner T, Niklason A et al. Effect of angiotensin-convertingenzyme inhibition compared with conventional therapy on cardiovascular morbidity and mortality in hypertension: the Captopril Prevention Project (CAPPP) randomised trial. Lancet 1999; 353: 611–616.
45 O’Meara E, Solomon S, McMurray J, Pfeffer M, Yusuf S, Michelson E et al. Effect of candesartan on New York Heart Association functional class. Results of the candesartan in heart failure: assessment of reduction in mortality and morbidity (CHARM) programme. Eur Heart J 2004; 25: 1920–1926.
46 Lindholm LH, Persson M, Alaupovic P, Carlberg B, Svensson A, Samuelsson O. Metabolic outcome during 1 year in newly detected hypertensives: results of the antihypertensive treatment and lipid profile in a North of Sweden efficacy evaluation (ALPINE study). J Hypertens 2003; 21: 1563–1574.
47 Kidney Disease Outcomes Quality Initiative (K/DOQI). K/DOQI clinical practice guidelines on hypertension and antihypertensive agents in chronic kidney disease. Am J Kidney Dis 2004; 43: S1–S290.
48 American Diabetes Association. Standards of medical care in diabetes. Diabetes Care 2004; 27: S15–S35.
49 Jamerson K, Bakris GL, Dahlo¨ f B, Pitt B, Velazquez E, Gupte J et al. Exceptional early blood pressure control rates: the ACCOMPLISH trial. Blood Press 2007; 16: 2379–2386.
v.v…








