Kiểm soát cholesterol là một trong những biện pháp chính giảm nguy cơ tim mạch. Nhiều thử nghiệm lâm sàng đã chứng tỏ lợi ích của việc kiểm soát cholesterol tùy thuộc vào nguy cơ tim mạch nền của bệnh nhân và mức giảm cholesterol LDL đạt được trong quá trình điều trị 1-3.
TS.BS. Hồ Huỳnh Quang Trí
Viện Tim TP.HCM
Kiểm soát cholesterol là một trong những biện pháp chính giảm nguy cơ tim mạch. Nhiều thử nghiệm lâm sàng đã chứng tỏ lợi ích của việc kiểm soát cholesterol tùy thuộc vào nguy cơ tim mạch nền của bệnh nhân và mức giảm cholesterol LDL đạt được trong quá trình điều trị 1-3. Hiện có nhiều hướng dẫn điều trị rối loạn lipid máu do các hội chuyên khoa đưa ra, trong số đó hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ (National Cholesterol Education Program – Adult Treatment Panel III) bản cập nhật 2004 được áp dụng phổ biến nhất trong thực hành lâm sàng. Theo hướng dẫn này, mục tiêu LDL cần đạt đối với: (1) người bệnh nguy cơ cao (bệnh mạch vành hoặc bệnh lý có nguy cơ tương đương bệnh mạch vành và những trường hợp có xác suất bị các biến cố mạch vành nặng trong 10 năm > 20%) là < 100 mg/dl, có thể xem xét hạ LDL < 70 mg/dl nếu nguy cơ rất cao (bệnh mạch vành kèm nhiều yếu tố nguy cơ chính, hội chứng chuyển hóa, hoặc hội chứng mạch vành cấp); (2) người bệnh nguy cơ cao trung bình (ít nhất 2 yếu tố nguy cơ chính và xác suất trong 10 năm 10-20%) là < 130 mg/dl, và có thể xem xét hạ LDL < 100 mg/dl 4.
Nói chung, hướng dẫn điều trị không thiếu nhưng trên thực tế tỉ lệ đạt mục tiêu LDL còn chưa cao. Nghiên cứu CEPHEUS khu vực châu Âu (CEntralized Pan-European survey on tHE Undertreatment of hypercholeSterolemia) cho thấy 42,6% bệnh nhân đang điều trị bằng thuốc hạ lipid máu ở châu Âu không đạt mục tiêu LDL 5. Ở Hoa Kỳ điều trị rối loạn lipid máu đã đạt nhiều tiến bộ trong thời gian gần đây, tuy nhiên chỉ có 30% bệnh nhân mạch vành có kèm ít nhất 2 yếu tố nguy cơ chính khác (tức là thuộc nhóm nguy cơ rất cao) đạt mục tiêu LDL < 70 mg/dl 6,7.
Ở châu Á thông tin về việc dùng thuốc hạ lipid máu cũng như về tỉ lệ đạt mục tiêu LDL còn ít ỏi. Theo kết quả của nghiên cứu REALITY-Asia (Return on Expenditure Achieved for Lipid Therapy in Asia) được thực hiện tại 6 nước châu Á và công bố gần đây, chỉ có 48% bệnh nhân đạt được mục tiêu LDL theo hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ 8. REALITY-Asia có cỡ mẫu tương đối nhỏ (n = 2622), được thực hiện theo kiểu hồi cứu và chỉ khảo sát những người trưởng thành có tăng cholesterol mới được đơn trị bằng statin. Ở châu Á vẫn còn một khoảng trống thông tin về mức độ áp dụng hướng dẫn điều trị vào thực hành bởi các bác sĩ và tỉ lệ đạt mục tiêu LDL ở những đối tượng bệnh nhân khác nhau cũng như các yếu tố có liên quan với tỉ lệ này. Nghiên cứu CEPHEUS khu vực châu Á (CEPHEUS Pan-Asian) được thực hiện nhằm lấp đầy khoảng trống thông tin này.
NGHIÊN CỨU CEPHEUS KHU VỰC CHÂU Á: MỤC TIÊU VÀ PHƯƠNG PHÁP
CEPHEUS khu vực châu Á là một nghiên cứu điều tra cắt ngang, tiền cứu, đa quốc gia, thực hiện tại 405 trung tâm ở Hàn Quốc, Đài Loan, Thái Lan, Indonesia, Phi-líp-pin, Malaysia, Việt Nam và Hong Kong 9.
Đối tượng nghiên cứu là những người thỏa các tiêu chuẩn sau: (1) tuổi từ 18 trở lên, (2) có ít nhất 2 yếu tố nguy cơ tim mạch chính theo hướng dẫn của Chương trình Giáo dục Cholesterol Quốc Gia Hoa Kỳ, (3) vào thời điểm tuyển chọn đã được điều trị bằng thuốc hạ lipid máu ít nhất 3 tháng với liều không thay đổi từ ít nhất 6 tuần. Bệnh nhân bị loại khỏi nghiên cứu nếu đã tham gia vào một nghiên cứu can thiệp lâm sàng trong vòng 90 ngày trước, không có khả năng hoặc không muốn ký cam kết tham gia nghiên cứu, hoặc bản thân có liên quan với việc tiến hành nghiên cứu này.
Mục tiêu chính của nghiên cứu là xác định tỉ lệ bệnh nhân đang dùng thuốc hạ lipid máu đạt được mục tiêu LDL. Các mục tiêu phụ gồm: (1) xác định tỉ lệ bệnh nhân được phòng ngừa tiên phát hoặc thứ phát và có hội chứng chuyển hóa đạt được mục tiêu LDL; (2) nhận diện các yếu tố xác định việc điều trị không đạt mục tiêu; và (3) khảo sát các đặc điểm của bệnh nhân và thầy thuốc có liên quan với việc phân bổ các tiếp cận điều trị. Các định nghĩa và tiêu chuẩn chẩn đoán theo hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ năm 2004 được áp dụng cho tất cả mục tiêu.
Công cụ thu thập thông tin gồm bảng câu hỏi dành cho bệnh nhân (gồm những câu hỏi về cảm nhận của bệnh nhân về tăng cholesterol và điều trị, sự tuân trị của bệnh nhân và sự hài lòng của bệnh nhân đối với điều trị), bảng câu hỏi dành cho bác sĩ (gồm những câu hỏi về sự hiểu biết của bác sĩ về các hướng dẫn thực hành và áp dụng các hướng dẫn này, các mục tiêu LDL được chọn, việc điều trị tăng cholesterol bởi bác sĩ và những giao tiếp với bệnh nhân về vấn đề này) và bảng thu thập thông tin của từng bệnh nhân do bác sĩ điền vào (đặc điểm nhân khẩu học, kết quả khám lâm sàng, tiền sử bệnh tim mạch, các yếu tố nguy cơ tim mạch hiện diện, dung mạo lipid máu trước đây, dung mạo lipid máu hiện tại và lý do phải điều trị).
Tiêu chí đánh giá (TCĐG) chính là mức đạt mục tiêu LDL, là tỉ lệ bệnh nhân (tính toàn bộ và ở từng quốc gia) đang dùng thuốc hạ lipid máu đạt được mục tiêu LDL tương ứng với từng người. TCĐG phụ là tỉ lệ đạt mục tiêu LDL ở bệnh nhân được phòng ngừa tiên phát và phòng ngừa thứ phát và bệnh nhân có hội chứng chuyển hóa. Các TCĐG khác gồm tỉ lệ bệnh nhân ở từng nhóm nguy cơ khác nhau đạt mục tiêu LDL, tỉ lệ đạt mục tiêu LDL tùy theo loại thuốc hạ lipid máu, các yếu tố xác định việc kê toa thuốc hạ lipid máu và đạt mục tiêu, tỉ lệ đạt mục tiêu LDL ở từng quốc gia và điều trị tiếp tục cho những bệnh nhân không đạt mục tiêu.
KẾT QUẢ CEPHEUS KHU VỰC CHÂU Á
Từ 28/4 đến 31/12/2008, 501 bác sĩ tại 405 trung tâm đã tuyển được 8064 bệnh nhân. Trong số này có 7281 bệnh nhân (90,3%) có đầy đủ các thông tin cần thiết và tạo thành dân số nghiên cứu.
Đặc điểm của bác sĩ tham gia nghiên cứu:
501 bác sĩ tham gia nghiên cứu có tuổi trung bình 45,4, nam giới chiếm tỉ lệ 65,2%, thâm niên trung bình là 16,9 năm. 48,3% là bác sĩ chuyên khoa tim mạch, 32,3% là bác sĩ đa khoa. Hầu hết (98,4%) bác sĩ dùng mức LDL làm mục tiêu điều trị, một số bác sĩ còn dựa vào mức triglyceride, cholesterol toàn phần và HDL. 92,7% bác sĩ dựa vào các hướng dẫn thực hành và 83,6% dựa vào hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ năm 2004.
Riêng ở Việt Nam có 98 bác sĩ tham gia nghiên cứu. Những người này có tuổi trung bình 43, 40,6% là nam, thâm niên trung bình là 17,2 năm, 67,4% là bác sĩ chuyên khoa tim mạch, 18,9% là bác sĩ đa khoa, 10,5% là bác sĩ chuyên khoa nội tiết và 3,2% thuộc các chuyên khoa khác. 96,9% lấy LDL làm mục tiêu điều trị và 99% dựa vào hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ năm 2004.
Đặc điểm bệnh nhân:
Đặc điểm của bệnh nhân được nêu trên bảng 1. Tuổi trung bình là 61, nữ giới chiếm tỉ lệ 44,4%. Các yếu tố nguy cơ thường gặp nhất là tuổi (nam ≥ 45, nữ ≥ 55) (86,0%), tăng huyết áp (84,1%) và béo bụng (68,9%). 47,6% có bệnh mạch vành, 44,4% có đái tháo đường và 61,4% có hội chứng chuyển hóa. Phân tích bảng câu hỏi dành cho bệnh nhân cho thấy bệnh nhân tuân trị nói chung là kém, với 44,1% đôi khi quên uống thuốc và 15,6% quên uống thuốc ít nhất 1 lần mỗi tuần. 24,9% bệnh nhân cho rằng quên uống thuốc hơn 1 lần mỗi tuần không ảnh hưởng đến mức cholesterol.
Riêng ở Việt Nam có 847 bệnh nhân tham gia. Những người này có tuổi trung bình 59,4, nữ chiếm tỉ lệ 50,6%. Chỉ số khối cơ thể trung bình là 24,5 kg/m2, vòng eo trung bình là 85,7 cm, huyết áp tâm thu trung bình là 136,9 mm Hg và huyết áp tâm trương trung bình là 83,7 mm Hg. Tỉ lệ hiện diện các yếu tố nguy cơ tim mạch chính như sau: hút thuốc 30%, tăng huyết áp 82,5%, HDL thấp 36,5%, tiền sử gia đình mắc bệnh tim sớm 25,6%, tuổi (nam ≥ 45, nữ ≥ 55) 79,2%. 44,5% có bệnh mạch vành, 5,3% có bệnh động mạch cảnh, 4% có bệnh động mạch ngoại vi, 1,4% có phình động mạch chủ bụng, 41% có đái tháo đường, 66,1% có hội chứng chuyển hóa và 38,1% có nhiều yếu tố nguy cơ tim mạch với xác suất trong 10 năm > 20%.
Bảng 1: Đặc điểm bệnh nhân.
|
Tuổi (năm), trung bình (độ lệch chuẩn) |
61,0 (11,4) |
|
Giới (%) Nam Nữ |
55,6 44,4 |
|
Hội chứng chuyển hóa (%) |
61,4 |
|
Huyết áp (mm Hg), trung bình (độ lệch chuẩn) Tâm thu Tâm trương |
131,7 (17,5) 78,9 (11,1) |
|
Yếu tố nguy cơ (%) Hút thuốc Tăng huyết áp HDL thấp Tiền sử gia đình mắc bệnh tim sớm Tuổi (nam ≥ 45, nữ ≥ 55) |
21,6 84,1 30,4 28,3 86,0 |
|
Bệnh mạch vành hoặc bệnh lý có nguy cơ tương đương (%) Bệnh mạch vành Bệnh động mạch ngoại vi Bệnh động mạch cảnh Phình động mạch chủ bụng Đái tháo đường Nhiều yếu tố nguy cơ với xác suất 10 năm > 20% |
47,6 4,0 5,6 0,8 44,4 20,2 |
|
Tuân trị (%) Đôi khi quên uống thuốc Quên uống thuốc 1 lần mỗi 2 tuần Quên uống thuốc nhiều hơn 1 lần mỗi tuần |
44,1 22,7 15,6 |
Các chỉ định điều trị và thuốc hạ lipid máu:
Trong số 7250 bệnh nhân có mục tiêu LDL được phân tầng theo hướng dẫn 2004, có 49,9% thỏa các tiêu chuẩn xếp loại nguy cơ rất cao (LDL mục tiêu < 70 mg/dl) và 32,1% được xếp loại nguy cơ cao (LDL mục tiêu < 100 mg/dl). Như vậy, tổng cộng có 82% bệnh nhân có mục tiêu LDL được xác định ở mức < 100 mg/dl. Chỉ định điều trị hạ lipid máu là để phòng ngừa thứ phát trong 50,8% các trường hợp, phòng ngừa tiên phát trong 47,6% các trường hợp và tăng cholesterol gia đình trong 1,6% các trường hợp. Thời gian điều trị trung bình là 2,7 năm. 64,1% bệnh nhân vẫn còn dùng thuốc hạ lipid máu đã được kê toa từ đầu và 8,5% vẫn dùng thuốc được kê toa từ đầu với liều cao hơn. 90,6% bệnh nhân được đơn trị, trong số này 94,0% được đơn trị bằng statin. Statin thường được dùng đơn trị nhất là simvastatin (31,6%), atorvastatin (27,7%) và rosuvastatin (26,6%). Liều thường được dùng nhất là 20 mg/ngày đối với simvastatin, 10 mg/ngày đối với atorvastatin và 10 mg/ngày đối với rosuvastatin. 5,7% bệnh nhân được đơn trị bằng fibrate và 0,3% được đơn trị bằng những loại thuốc khác (niacin, ezetimibe hoặc axít béo omega-3).
Riêng ở Việt Nam, có 48,9% bệnh nhân được xếp loại nguy cơ rất cao (mục tiêu LDL < 70 mg/dl) và 32,5% bệnh nhân được xếp loại nguy cơ cao (mục tiêu LDL < 100 mg/dl). Chỉ định điều trị hạ lipid máu là để phòng ngừa thứ phát trong 42,0% các trường hợp, phòng ngừa tiên phát trong 57,3% các trường hợp và tăng cholesterol gia đình trong 0,7% các trường hợp. 92,0% bệnh nhân được đơn trị, trong số này 77,6% được đơn trị bằng statin. Statin thường được dùng đơn trị nhất là atorvastatin (34,4%) và rosuvastatin (32,3%). 14,3% bệnh nhân được đơn trị bằng fibrate.
Thay đổi lipid máu do thuốc: So với trước khi dùng thuốc hạ lipid máu, sau khi dùng thuốc (ít nhất 3 tháng với liều không thay đổi từ ít nhất 6 tuần), LDL giảm từ 144,5 ± 45,6 mg/dl xuống còn 99,6 ± 36,3 mg/dl, HDL tăng từ 45,5 ± 11,8 mg/dl lên 46,9 ± 12,0 mg/dl và TG giảm từ 199,7 ± 156,9 mg/dl xuống 159,3 ± 99,7 mg/dl.
Tỉ lệ đạt mục tiêu LDL:
49,1% bệnh nhân đạt được mục tiêu LDL. Tỉ lệ đạt mục tiêu LDL trong phòng ngừa tiên phát là 51,2% và phòng ngừa thứ phát là 48,7%. Trong số những người có hội chứng chuyển hóa, có 43,3% đạt mục tiêu LDL (hình 1). Mức nguy cơ của bệnh nhân càng cao thì tỉ lệ đạt mục tiêu LDL càng thấp (chỉ có 34,9% bệnh nhân nguy cơ rất cao đạt được mục tiêu LDL) (hình 2). Tỉ lệ đạt mục tiêu LDL còn phụ thuộc vào tuổi bệnh nhân (53,5% ở những người ≥ 70 tuổi so với 46,3% ở những người < 40 tuổi), chỉ số khối cơ thể (chỉ số này càng cao tỉ lệ đạt mục tiêu càng thấp) và sự hiện diện của bệnh mạch vành, bệnh động mạch ngoại vi, bệnh động mạch cảnh, đái tháo đường và nhiều yếu tố nguy cơ tim mạch với xác suất 10 năm > 20% (ở những người có các tình trạng này tỉ lệ đạt mục tiêu LDL thấp hơn so với những người không có). Tỉ lệ đạt mục tiêu ở bệnh nhân dùng statin đơn trị hoặc phối hợp là 50,1%, cao hơn có ý nghĩa so với tỉ lệ đạt mục tiêu ở bệnh nhân không dùng statin là 33,6% (p < 0,001).
Xét theo từng quốc gia thì tỉ lệ đạt mục tiêu LDL cao nhất ở Hong Kong (82,9%) và thấp nhất ở Indonesia (31,3%) (hình 3). Ở Việt Nam tỉ lệ đạt mục tiêu LDL tính chung là 40,1%. Trong từng nhóm nguy cơ rất cao, nguy cơ cao, nguy cơ cao trung bình và nguy cơ thấp tỉ lệ đạt mục tiêu LDL là 27,6%, 45,6%, 63,3% và 57,1% (hình 4).
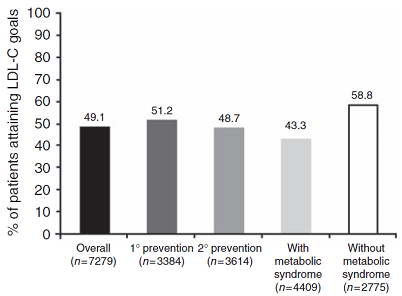
Hình 1: Tỉ lệ đạt mục tiêu LDL trong toàn bộ dân số nghiên cứu (overall), ở bệnh nhân được phòng ngừa tiên phát (1° prevention), phòng ngừa thứ phát (2° prevention), bệnh nhân có hội chứng chuyển hóa (with metabolic syndrome) và không có hội chứng chuyển hóa (without metabolic syndrome).
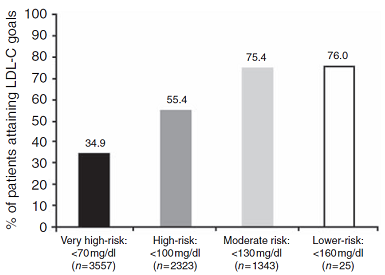
Hình 2: Tỉ lệ đạt mục tiêu LDL ở bệnh nhân nguy cơ rất cao (very high-risk), nguy cơ cao (high-risk), nguy cơ cao trung bình (moderate risk) và nguy cơ thấp (lower risk).
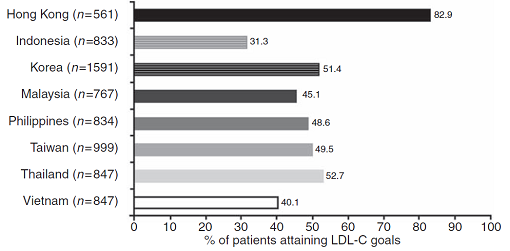
Hình 3: Tỉ lệ đạt mục tiêu LDL tại các quốc gia tham gia nghiên cứu CEPHEUS.
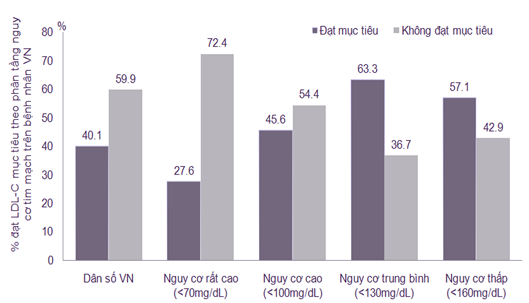
Hình 4: Tỉ lệ đạt mục tiêu LDL ở bệnh nhân nguy cơ rất cao, nguy cơ cao, nguy cơ cao trung bình và nguy cơ thấp của Việt Nam.
Các yếu tố xác định việc kê toa và đạt mục tiêu LDL:
Không có yếu tố nào liên quan với bác sĩ được khảo sát có ảnh hưởng đến việc kê toa thuốc hạ lipid máu. Dung mạo lipid máu và nguy cơ tim mạch của bệnh nhân có ảnh hưởng đến việc kê toa. Cụ thể, bệnh nhân có LDL ban đầu ≥ 120 mg/dl có xác suất được kê toa statin cao gấp 3,78 lần so với bệnh nhân có LDL ban đầu < 120 mg/dl. Người có bệnh mạch vành có xác suất được kê toa statin cao gấp 3,24 lần so với người không có bệnh mạch vành.
Các yếu tố có ảnh hưởng đến việc đạt mục tiêu LDL gồm tuổi của bệnh nhân, huyết áp tâm thu ban đầu, cholesterol toàn phần và LDL ban đầu, mục tiêu LDL cần đạt và sự tuân trị của bệnh nhân (bảng 2). Về thuốc dùng, bệnh nhân được đơn trị bằng rosuvastatin có xác suất đạt mục tiêu cao hơn so với bệnh nhân được điều trị phối hợp hoặc đơn trị bằng các thuốc khác (p < 0,001).
Bảng 2: Các yếu tố có ảnh hưởng đến việc đạt mục tiêu LDL.
|
Yếu tố |
Xếp loại |
OR |
KTC 95% |
Trị số p |
|
Mục tiêu LDL |
100 mg/dl so với 70 mg/dl 130 mg/dl so với 70 mg/dl 160 mg/dl so với 70 mg/dl |
6,25 24,56 89,33 |
5,05 – 7,74 17,71 – 34,06 4,78 – 1669,52 |
< 0,001 |
|
Cholesterol toàn phần trước điều trị (mỗi 100 mg/dl) |
Biến liên tục |
0,67 |
0,55 – 0,82 |
< 0,001 |
|
LDL trước điều trị (mỗi 100 mg/dl) |
Biến liên tục |
0,46 |
0,36 – 0,59 |
< 0,001 |
|
Thuốc hạ lipid máu
|
Atorvastatin so với rosuvastatin Fluvastatin so với rosuvastatin Lovastatin so với rosuvastatin Pitavastatin so với rosuvastatin Pravastatin so với rosuvastatin Simvastatin so với rosuvastatin Đơn trị khác so với rosuvastatin Phối hợp thuốc so với rosuvastatin đơn trị |
0,59 0,18 0,19 0,58 0,25 0,46 0,19 0,68 |
0,47 – 0,74 0,10 – 0,32 0,08 – 0,42 0,35 – 0,98 0,14 – 0,43 0,37 – 0,58 0,13 – 0,28 0,51 – 0,91 |
< 0,001 |
|
Quốc gia |
Thái Lan so với Hàn Quốc Đài Loan so với Hàn Quốc Indonesia so với Hàn Quốc Phi-líp-pin so với Hàn Quốc Malaysia so với Hàn Quốc Hong Kong so với Hàn Quốc Việt Nam so với Hàn Quốc |
0,78 0,90 0,30 1,06 0,66 13,06 0,91 |
0,51 – 1,19 0,61 – 1,33 0,21 – 0,43 0,74 – 1,54 0,44 – 0,98 6,79 – 25,12 0,62 – 1,33 |
< 0,001 |
|
Tuổi (mỗi 10 năm) |
Biến liên tục |
1,13 |
1,05 – 1,22 |
< 0,001 |
|
Bệnh nhân đôi khi quên uống thuốc |
Không so với có |
1,49 |
1,27 – 1,76 |
< 0,001 |
|
Bệnh nhân luôn uống thuốc mỗi ngày |
Không so với có |
0,67 |
0,50 – 0,89 |
0,005 |
|
Huyết áp tâm thu (mỗi 10 mm Hg) |
Biến liên tục |
0,94 |
0,89 – 0,98 |
0,005 |
Điều trị tiếp tục ở những bệnh nhân không đạt mục tiêu LDL:
2424 bệnh nhân không đạt mục tiêu LDL. Trong số này 25,5% được tăng liều thuốc đang dùng, 16,8% được chuyển sang một thuốc khác, 6,4% được tăng liều thuốc đang dùng và phối hợp thêm một thuốc khác, 35,9% được duy trì điều trị hiện tại, 13,7% được khuyên thay đổi lối sống và 1,7% được khuyên dùng những biện pháp điều trị khác.
BÀN LUẬN VỀ KẾT QUẢ CEPHEUS
Nghiên cứu quan sát cắt ngang và đa trung tâm này cung cấp cho chúng ta một cái nhìn vừa toàn cục vừa chi tiết về việc điều trị bệnh nhân tăng cholesterol tại 8 quốc gia ở châu Á. Thông tin quan trọng nhất rút ra từ nghiên cứu là vẫn còn một tỉ lệ khá cao bệnh nhân tăng cholesterol ở châu Á, đặc biệt là những người có nguy cơ tim mạch cao, không đạt được mục tiêu LDL. Có đến 50,9% bệnh nhân không đạt mục tiêu LDL dù đã được điều trị bằng thuốc hạ lipid máu ít nhất 3 tháng (thời gian điều trị trung bình 2,7 năm). Đây là một kết quả rất đáng báo động. Một điểm nữa cũng rất đáng lưu ý trong kết quả CEPHEUS là nguy cơ tim mạch nền của bệnh nhân càng cao thì tỉ lệ đạt mục tiêu càng thấp: Tỉ lệ đạt mục tiêu ở nhóm nguy cơ cao trung bình là 75,4%, ở nhóm nguy cơ cao là 55,4% và ở nhóm nguy cơ rất cao chỉ là 34,9%.
Nghiên cứu này đã chỉ ra sự không tuân trị của bệnh nhân đóng vai trò quan trọng. Tuy nhiên thầy thuốc cũng góp phần không nhỏ vào tỉ lệ đạt mục tiêu còn thấp này. Trong đa số trường hợp statin được dùng với liều thấp và có đến 64,1% bệnh nhân vẫn còn dùng thuốc hạ lipid máu đã được kê toa từ đầu. Hơn nữa, trong số những người không đạt mục tiêu LDL vào thời điểm khảo sát, 35,9% vẫn được tiếp tục điều trị như cũ. Các tỉ lệ vừa nêu là minh chứng về sự trì trệ lâm sàng của một bộ phận không nhỏ thầy thuốc.
Tỉ lệ 49,1% đạt mục tiêu trong CEPHEUS tương tự tỉ lệ 48% đạt mục tiêu trong nghiên cứu REALITY-Asia cũng được thực hiện tại châu Á. Xét theo từng quốc gia, tỉ lệ đạt mục tiêu cao nhất là ở Hong Kong: 82,9%. Con số này gây ấn tượng lớn, tuy nhiên cũng cần biết là 100% bác sĩ Hong Kong tham gia nghiên cứu đều là bác sĩ của khoa tim mạch bệnh viện Queen Mary, một trung tâm hàn lâm có tiếng của Hong Kong. Tỉ lệ đạt mục tiêu ở Việt Nam là 40,1%, chỉ hơn được Indonesia. Nhìn vào kết quả này giới thầy thuốc Việt Nam chúng ta tự thấy mình còn phải cố gắng nhiều trong việc kiểm soát cholesterol.
Nói tóm lại, một tỉ lệ cao bệnh nhân tăng cholesterol đang điều trị bằng thuốc hạ lipid máu ở nhiều nước châu Á chưa đạt mục tiêu LDL được khuyến cáo. Những bệnh nhân này, mà đa số thuộc nhóm nguy cơ cao hoặc rất cao, có nhiều khả năng sẽ bị các biến cố tim mạch nặng. Các thuốc hạ lipid máu hiện đang lưu hành, mà đặc biệt là các thuốc nhóm statin, có hiệu quả cao trong việc hạ LDL. Điều này cho phép khẳng định chúng ta hoàn toàn có thể làm tốt hơn nữa việc kiểm soát cholesterol nhằm đạt lợi ích tối đa và cải thiện dự hậu của người bệnh.
TÀI LIỆU THAM KHẢO
1) LaRosa JC, He J, Vupputuri S. Effect of statins on risk of coronary disease: a meta-analysis of randomized controlled trials. JAMA 1999;282:2340-2346.
2) Law MR, Wald NJ, Rudnicka AR. Quantifying effect on statins on low density lipoprotein cholesterol. Ischemic heart disease, and stroke: systematic review and meta-analysis. BMJ 2003;326:1423.
3) Alter DA, Manuel DG, Gunraj N, et al. Age, risk-benefit trade-offs, and the projected effects of evidence-based therapies. Am J Med 2004;116540-545.
4) Grundy SM, Cleeman JI, Merz CN, et al. National Heart, Lung, and Blood Institute; American College of Cardiology Foundation; American Heart Association. Implications of recent clinical trials for the National Cholesterol Education Program Adult Treatment Panel III guidelines. Circulation 2004;110:227-239.
5) Hermans MP, Castro Cabezas M, Ferrieres J, et al. Centralized Pan-European survey on the undertreatment of hypercholesterolemia (CEPHEUS): overall findings from eight countries. Curr Med Res Opin 2010;26:445-454.
6) Santos RD, Waters DD, Tarasenko L, et al. Low- and high-density lipoprotein cholesterol goal attainment in dyslipidemic women: The Lipid Treatment Assessment Project (L-TAP) 2. Am Heart J 2009;158:860-866.
7) Waters DD, Brotons C, Chiang CW, et al. Lipid Treatment Assessment Project 2: a multinational survey to evaluate the proportion of patients achieving low-density lipoprotein cholesterol goals. Circulation 2009;120:28-34.
8) Kim HS, Wu Y, Lin SJ, et al. Current status of cholesterol goal attainment after statin therapy among patients with hypercholesterolemia in Asian countries and region: the Return on Expenditure Achieved for Lipid Therapy in Asia (REALITY-Asia) study. Curr Med Res Opin 2008;24:1951-1963.
9) Park JE, Chiang CE, Munawar M, et al. Lipid-lowering treatment in hypercholesterolaemic patients: the CEPHEUS Pan-Asian survey. Eur J Cardiovasc Prev Rehab, published online 7 March 2011. DOI: 10.1177/1741826710397100.








