Những từ viết tắt
AGII: angiotensin II
BCT: bệnh cơ tim
BCTTMCB: bệnh cơ tim thiếu máu cục bộ
BN: bệnh nhân
BNP: B-type Natriuretic peptide
Trưởng tiểu ban: PGS.TS PHẠM NGUYỄN VINH
Uỷ viên: GS.TS PHẠM GIA KHẢI
GS.TS NGUYỄN LÂN VIỆT
GS.TS ĐẶNG VẠN PHƯỚC
GS THẠCH NGUYỄN
GS.TS HUỲNH VĂN MINH
PGS.TS CHÂU NGỌC HOA
PGS.TS NGUYỄN QUANG TUẤN
GS.TS NGUYỄN ĐỨC CÔNG
PGS. TS NGUYỄN VĂN TRÍ
GS. TS VÕ THÀNH NHÂN
GS. TS ĐỖ DOÃN LỢI
PGS.TS PHẠM MẠNH HÙNG
TS. BS ĐỖ QUANG HUÂN
TS.BS HỒ HUỲNH QUANG TRÍ
PGS.TS TRẦN VĂN HUY
BSCKII. NGUYỄN THANH HIỀN
COPD: bệnh phổi tắc nghẽn mãn tính
ĐTĐ: đái tháo đường
eGFR: độ lọc cầu thận ước lượng
HAtthu: huyết áp tâm thu
HAttr: huyết áp tâm trương
NKQ: nội khí quản
NMCT: nhồi máu cơ tim
NTG: nitroglycerin
PPC: phù phổi cấp
PSTM: phân suất tống máu
RLLM: rối loạn lipid máu
STTTr: suy tim tâm trương
TCCN: triệu chứng cơ năng
TCTT: triệu chứng thực thể
THA: tăng huyết áp
TM: tiêm tĩnh mạch
TTM: truyền tĩnh mạch
UCMC: ức chế men chuyển
XVĐM: xơ vữa động mạch
V. Điều trị suy tim phân suất tống máu bảo tồn
Các biện pháp điều trị suy tim tâm trương bao gồm:
– Kiểm soát tốt huyết áp tâm thu và huyết áp tâm trương
– Kiểm soát tốt tần số thất ở BN rung nhĩ có suy tim tâm trương
– Lợi tiểu rất hiệu quả để chống phù và giảm sung huyết phổi
– Tái tưới máu mạch vành cần thiết ở BN suy tim tâm trương có kèm bệnh động mạch vành
– Các thuốc UCB, UCMC, CTTA hoặc CKCa có thể giảm triệu chứng cơ năng ở BN suy tim tâm trương.
VI. Suy tim cấp
Suy tim cấp có thể là phù phổi cấp hoặc sốc tim. Suy tim cấp nhập viện mới khởi phát chiếm 20%, còn lại 80% là suy tim cấp mất bù trên nền suy tim mạn.
Các nguyên nhân của suy tim cấp gồm:
♦ Bệnh động mạch vành: thiếu máu, tổn thương hoặc nhồi máu cơ tim
♦ Biến chứng cơ học của nhồi máu cơ tim cấp: thủng vách liên thất, hở 2 lá cấp, vỡ thất trái
♦ Rối loạn nhịp: block nhĩ thất hoặc loạn nhịp nhanh
♦ Chèn ép tim
♦ Thuyên tắc phổi cấp
♦ Tổn thương van tim: rách van, đứt cơ trụ, bóc tách động mạch chủ, rối loạn chức năng van nhân tạo
♦ Suy thận cấp, suy thận mạn trên bệnh nhân có sẵn bệnh tim.
Bảng 21: Yếu tố thúc đẩy và nguyên nhân suy tim cấp
|
Những biến cố xảy ra làm suy tim nặng lên nhanh chóng: ♦ Rối loạn nhịp nhanh hoặc nhip chậm nặng/rối loạn dẫn truyền ♦ Hội chứng mạch vành cấp ♦ Biến chứng cơ học của hội chứng động mạch vành cấp (vỡ vách liên thất, đứt dây chằng van 2 lá) ♦ Thuyên tắc phổi cấp ♦ Cơn tăng huyết áp cấp cứu ♦ Chèn ép tim ♦ Bóc tách động mạch chủ ♦ Phẫu thuật và những vấn đề chu phẫu ♦ Bệnh cơ tim chu sinh |
|
Những biến cố thường làm suy tim nặng lên từ từ: ♦ Nhiễm trùng (bao gồm viêm nội tâm mạc nhiễm trùng) ♦ Đợt cấp COPD/hen phế quản ♦ Thiếu máu ♦ Suy chức năng thận ♦ Không tuân thủ chế độ ăn kiêng/thuốc điều trị ♦ Nguyên nhân do thầy thuốc gây ra (vd, kê toa thuốc kháng viêm NSAID hoặc corticosteroid; tương tác thuốc) ♦ Rối loạn nhịp, nhịp chậm, rối loạn dẫn truyền mà không đưa đến giảm đột ngột, nặng nề nhịp tim ♦ Tăng huyết áp không kiểm soát được ♦ Nghiện rượu và thuốc gây nghiện |
Bảng 22: Triệu chứng cơ năng và thực thể của suy tim cấp mất bù
|
TC cơ năng |
TC thực thể |
|
TC liên quan đến quá tải thể tích |
|
|
Khó thở (khi gắng sức, kịch phát về đêm, khi nằm, hoặc lúc nghỉ); ho, khò khè Khó chịu chân và bàn Khó chịu ở bụng/đầy bụng, chán ăn |
Ran ở phổi, tràn dịch màng phổi
Phù ngoại biên (chân, vùng thấp) Báng bụng/tăng vòng bụng, đau hoặc tức 1/4 bụng trên phải; gan to/lách to; củng mạc vàng Tăng cân Tĩnh mạch cổ nổi, phản hồi gan-tĩnh mạch cảnh (+) Tăng tiếng T3, tiếng T2 mạnh. |
|
TC liên quan đến giảm tưới máu mô |
|
|
Mệt Thay đổi tri giác, ngủ gà ban ngày, lú lẫn, mất tập trung Choáng váng, gần ngất hoặc ngất
|
Chân tay lạnh Da tái nhợt, tụt huyết áp
Áp lực mạch hẹp/chênh áp thấp Mạch luân chuyển
|
|
Những triệu chứng khác |
|
|
Trầm cảm Rối loạn giấc ngủ Hồi hộp |
Hạ huyết áp tư thế đứng (giảm thể tích) Tiếng T4 Âm thổi tâm thu và tâm trương |
1. Phù phổi cấp
Lượng định bệnh nhân phù phổi cấp:
♦ Bệnh sử
♦ Triệu chứng cơ năng và thực thể
♦ Điện tâm đồ 12 chuyển đạo
♦ X-quang ngực
♦ Siêu âm tim qua thành ngực
♦ Huyết đồ, ure máu, creatinine máu, điện giải đồ, men tim, khí máu động mạch
♦ Thông tim, siêu âm tim qua thực quản, đặt catheter động mạch hệ thống hoặc động mạch phổi: khi cần thiết
Các biện pháp điều trị bao gồm:
♦ Thở oxy mũi 6 lít/phút
♦ Nitroglycerin: ngậm dưới lưỡi viên 0.4-0.5 mg mỗi 5-10 phút hay truyền tĩnh mạch với liều khởi đầu 0.3-0.5 microgram/kg/phút.
♦ Đặt đường truyền tĩnh mạch, tiêm lợi tiểu furosemide 20 – 80 mg
♦ Morphine sulfate 3-5 mg tiêm tĩnh mạch
♦ Đặt nội khí quản và giúp thở bằng máy nếu giảm oxy máu nặng không đáp ứng điều trị và có toan hô hấp.
♦ Truyền thuốc tăng co bóp cơ tim như dobutamin, dopamin khi huyết động không ổn định
♦ Thông khí xâm nhập và không xâm nhập
♦ Hỗ trợ tuần hoàn bằng phương pháp cơ học
♦ Siêu lọc máu
♦ Điều trị nguyên nhân dẫn đến phù phổi cấp
♦ Sau khi bệnh nhân ra khỏi cơn phù phổi cấp, tìm cách xác định nguyên nhân để điều trị lâu dài.
2. Sốc tim
Sốc tim được định nghĩa như sau:
♦ Chỉ số cung lượng tim < 1.8 dynes-giây/cm2
♦ Huyết áp tâm thu < 90 mmHg kéo dài trên 30 phút
♦ Áp lực nhĩ trái > 20 mmHg
♦ Lượng nước tiểu < 20 ml/giờ
♦ Sức cản mạch hệ thống > 2100 dynes-giây/cm5 (Bt: 700-1600)
Các tổn thương tim dẫn đến sốc tim có thể ở cơ tim, van tim, buồng tim hoặc do loạn nhịp tim.
Ở bệnh nhân nhồi máu cơ tim cấp, 80% nguyên nhân sốc tim là do tổn thương cơ tim, chỉ 20% do yếu tố cơ học như hở 2 lá cấp, thủng vách liên thất.
Lượng định bệnh nhân sốc tim cần làm:
♦ Hỏi bệnh sử, khám thực thể
♦ Đánh giá huyết động: huyết áp tâm thu < 90 mmHg kéo dài trên 30 phút, chỉ số cung lượng tim < 1.8 lit/phút/m2 và áp lực đổ đầy thất trái > 20 mmHg.
♦ Các cận lâm sàng cần làm: ECG 12 chuyển đạo (đo cả chuyển đạo ngực bên phải), X-quang ngực, siêu âm tim, đo áp lực tĩnh mạch trung tâm, đặt ống Swan-Ganz, huyết đồ, ure và creatinine máu, men gan, men tim, điện giải đồ, khí máu động mạch, lactate máu, xét nghiệm về đông máu
Bảng 23: Chẩn đoán phân biệt các nguyên nhân gây sốc
|
Nguyên nhân |
ALTMTT (cmH2O) |
Áp lực bít mao mạch phổi (mmHg) |
Chỉ số cung lượng tim (dynes-giây/cm2) |
Sức cản mạch ngoại vi (dynes-giây/cm5) |
|
Giảm thể tích tuần hoàn Dãn mạch Suy thất trái |
â(<8)
â(<8) á(≥10) |
â(<15)
â(<15) á(>20) |
â(<2)
â(<2) â(<2) |
á(>1200)
â(<1000) á(<1000) |
|
Suy thất phải |
á(>10) |
â(≤ 15) (>15 nếu có kèm suy thất trái) |
â(<2) |
á(<1000) |
|
Chẹn tim |
á(> 15) |
á(>15) |
â(<2) |
á(<1000) |
|
Nhiễm trùng |
â(<10) |
â(<15) |
á(≥ 2) |
â(<1000) |
|
Độ cách biệt oxy ĐM-TM hẹp |
||||
(áp lực nhĩ phải = áp lực bít mao mạch phổi = HA tâm trương trừ phi chẹn tim “không đối xứng” do cục máu đông)
Các biện pháp điều trị bao gồm:
♦ Oxy mũi 6 lít/phút.
♦ Đặt nội khí quản và giúp thở bằng máy nếu cần
♦ Khi có quá tải dịch hoặc đã bù dịch đầy đủ mà huyết áp tâm thu thấp ≤ 70 mmHg, có thể cho thêm dopamine, khi đã tăng đến liều tối đa mà huyết áp không tăng, có thể thực hiện:
→ Thêm noradrenalin TTM
→ Hoặc đặt bóng đối xung nội động mạch chủ
♦ Bệnh nhân đã bù đủ dịch hoặc quá tải dịch mà huyết áp tâm thu ≥ 80 mmHg, có thể truyền thêm dobutamin hoặc dopamine.
♦ Hỗ trợ tuần hoàn bằng phương pháp cơ học
♦ Tái thông mạch vành (mổ bắc cầu, nong và đặt stent mạch vành) nếu sốc tim do NMCT không đáp ứng với những biện pháp điều trị trên.
Bảng 24: Các thuốc vận mạch truyền tĩnh mạch trong điều trị suy tim cấp
|
Thuốc TTM |
Liều khởi đầu |
Khoảng liều hiệu quả |
Chú thích |
|
Dãn mạch |
|
|
|
|
Nitroglycerin; glyceryl trinitrate
Isosorbide dinitrate
Nitroprusside
Nesiritide
|
20 µg/ph
1 mg/giờ
0.3 µg/kg/ph
2 µg/kg bolus, với 0.01-0.03 µg/kg/ph TTM
|
40-200 µg/ph
2-10 mg/giờ
0.3-5 µg/kg/ph (thường <4µg/kg/ph)
0.01-0.03 µg/kg/ph
|
Tụt huyết áp, nhức đầu, lờn thuốc nếu truyền liên tục trên 24 giờ
Tụt huyết áp, nhức đầu, lờn thuốc nếu truyền liên tục trong 24 giờ
Thận trọng ở bệnh nhân thiếu máu cục bộ cơ tim tiến triển; tụt huyết áp; tác dụng phụ của cyanide (buồn nôn, bồn chồn); ngộ độc thiocyanate; nhạy cảm ánh sáng Chỉnh liều: 1 µg/kg bolus, sau đó truyền tăng dần 0.005 µg/kg/ph sau mỗi 3 giờ, lên tối đa 0.03 µg/kg/ph Tụt huyết áp, nhức đầu (ít hơn so với nitrate)
|
|
Tăng co bóp |
|
|
|
|
Dobutamine
Dopamine
Milrinone
Enoximone+
Levosimedan+
Epinephrine (Adrenaline)
Norepinephrine (Noradrenaline) |
1-2 µg/kg/ph
1-2 µg/kg/ph
4-5 µg/kg/ph
25-75 µg/kg bolus* trong 10-20 ph, sau đó TTM 0.5-1 mg/kg
12 µg/kg bolus trong 10 ph, sau đó TTM |
2-20 µg/kg/ph
2-4 µg/kg/ph
5-20 µg/kg/ph
0.10-0.75µg/kg/ph
5-20 µg/kg/ph
0.1-0.2 µg/kg/ph
0.05-0.5 µg/kg/ph
0.2-1.0 µg/kg/ph |
Tăng co bóp và dãn mạch; tụt huyết áp, nhịp tim nhanh, rối loạn nhịp; ? tử vong Tăng co bóp và dãn mạch; tụt huyết áp, nhịp tim nhanh, rối loạn nhịp; ? tử vong Tăng co bóp và co thắt mạch; nhịp tim nhanh, rối loạn nhịp; ? tử vong Dãn mạch và tăng co bóp; tụt huyết áp, nhịp tim nhanh, rối loạn nhịp; đào thải ở thận; ? tử vong
Dãn mạch và tăng co bóp; tụt huyết áp, nhịp tim nhanh, rối loạn nhịp; ? tử vong Dãn mạch và tăng co bóp; chất chuyển hoá có hoạt tính hiện diện khoảng 84 giờ; tụt huyết áp, nhịp tim nhanh, rối loạn nhịp; ? tử vong Co thắt mạch và tăng co bóp; nhịp tim nhanh, rối loạn nhịp, giảm tưới máu cơ quan; ? tử vong Co thắt mạch và tăng co bóp; nhịp tim nhanh, rối loạn nhịp, giảm tưới máu cơ quan; ? tử vong |
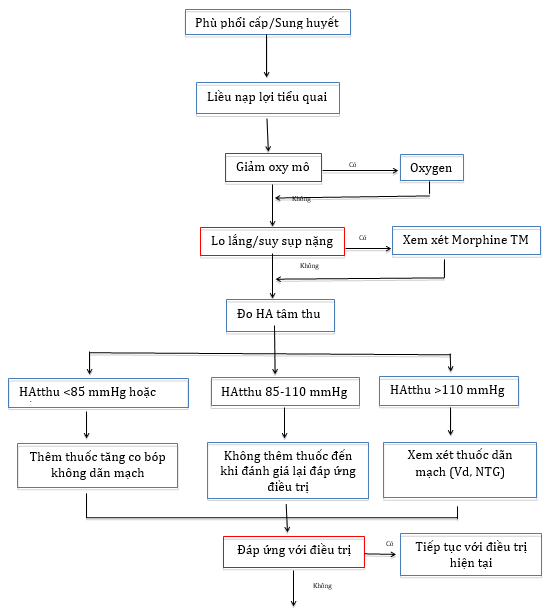
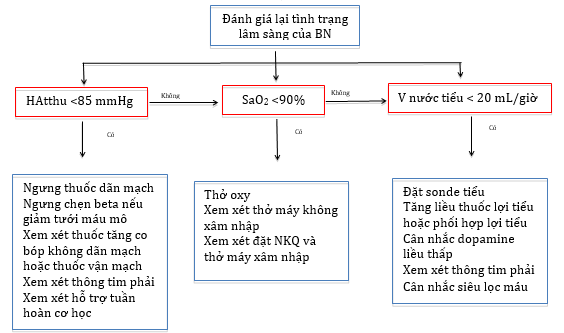
Hình 5: Sơ đồ xử trí bệnh nhân nhập viện vì phù phổi cấp/sung huyết
PPC: phù phổi cấp; NTG: nitroglycerin; TTM: truyền tĩnh mạch; TM: tiêm mạch; HAtthu: huyết áp tâm thu; NKQ: nội khí quản; V nước tiểu: thể tích nước tiểu; BN: bệnh nhân
VII. CHĂM SÓC BỆNH NHÂN SUY TIM GIAI ĐOẠN CUỐI
Chỉ định điều trị cho bệnh nhân suy tim giai đoạn cuối cuộc đời:
Chỉ định loại I:
♦ Hướng dẫn BN và gia đình về tiên lượng bệnh, khả năng sống
♦ Hướng dẫn BN và gia đình về khả năng điều trị, chăm sóc tại nhà vào cuối đời
♦ Thảo luận với gia đình về khả năng tắt máy tạo nhịp phá rung (ICD) nếu có đặt
♦ Điều trị giảm nhẹ vào cuối đời bao gồm nhiều biện pháp kể cả ma tuý, nhưng các biện pháp này không được đối kháng với thuốc lợi tiểu truyền tĩnh mạch và thuốc vận mạch
Chỉ định loại III (chống chỉ định):
♦ Các biện pháp tích cực (bao gồm đặt nội khí quản và cấy máy tạo nhịp phá rung) trên BN có triệu chứng NYHA IV không có khả năng cải thiện lâm sàng bằng các biện pháp này.
Bảng 25: Giáo dục cho bệnh nhân suy tim giai đoạn cuối
|
Nội dung |
Hướng dẫn bệnh nhân kỹ năng tự chăm sóc |
|
Định nghĩa và nguyên nhân |
♦ Hiểu được nguyên nhân gây suy tim và tại sao triệu chứng suy tim xuất hiện |
|
Tiên lượng |
♦ Hiểu được các yếu tố tiên lượng quan trọng và có quyết định đúng đắn |
|
Theo dõi triệu chứng suy tim và tự chăm sóc |
♦ Theo dõi và nhận biết các triệu chứng cơ năng và thực thể của suy tim ♦ Ghi lại cân nặng hàng ngày, phát hiện tăng cân nhanh ♦ Biết được cách nào và khi nào cần thông báo với nhân viên y tế ♦ Trong trường hợp khó thở tăng lên, phù hoặc tăng cân đột ngột không giải thích được > 2kg trong 3 ngày, bệnh nhân có thể tăng liều lợi tiểu và/hoặc thông báo cho nhân viên chăm sóc y tế của mình. ♦ Sử dụng thuốc lợi tiểu linh hoạt nếu thấy phù hợp và được khuyến cáo sau khi đã được hướng dẫn và giám sát chặt chẽ |
|
Điều trị bằng thuốc |
♦ Hiểu được chỉ định, liều dùng và hiệu quả của thuốc ♦ Nhận biết các tác dụng phụ thường gặp của các thuốc sử dụng |
|
Tuân thủ điều trị |
♦ Hiểu được tầm quan trọng của việc tuân thủ các điều trị theo khuyến cáo và duy trì động lực giúp bệnh nhân theo đuổi kế hoạch điều trị. ♦ Hạn chế muối có thể giúp kiểm soát triệu chứng sung huyết ở bệnh nhân suy tim độ III/IV có triệu chứng. |
|
Chế độ ăn kiêng |
♦ Tránh uống nhiều nước: hạn chế dịch 1.5 – 2 lít/ngày ở bệnh nhân suy tim nặng để giảm triệu chứng. Hạn chế dung dịch nhược trương để giảm hạ natri máu. Không cần thiết hạn chế dịch thường quy ở tất cả bệnh nhân suy tim có triệu chứng nhẹ đến vừa. Hạn chế dịch dựa vào cân nặng (30 mL/kg cân nặng, 35 mL/kg nếu cân nặng > 85 kg) có thể ít gây khát nước. ♦ Theo dõi và phòng ngừa suy dinh dưỡng ♦ Chế độ ăn lành mạnh và duy trì cân nặng lý tưởng |
|
Rượu |
♦ Giảm uống rượu: không uống rượu ở bệnh nhân có bệnh cơ tim do rượu. Ngoài ra, hạn chế rượu theo các hướng dẫn thông thường (2 đơn vị/ngày ở nam, hoặc 1 đơn vị/ngày ở nữ). 1 đơn vị = 10 mL cồn nguyên chất (1 ly rượu vang, ½ lon bia, 1 cốc rượu mạnh). |
|
Thuốc lá và chất gây nghiện |
♦ Bỏ thuốc lá và/hoặc không dùng thuốc gây nghiện |
|
Tập thể dục |
♦ Hiểu được lợi ích của tập thể dục ♦ Tập luyện đều đặn có người hướng dẫn ♦ Hoạt động thể lực thoải mái và an toàn |
|
Du lịch và giải trí |
♦ Đi du lịch hoặc tham gia các hoạt động giải trí tuỳ theo tình trạng sức khoẻ ♦ Khi đi du lịch, cần mang theo bảng tóm tắt bệnh sử, thuốc đang điều trị và các thuốc dự phòng khi cần khác. Theo dõi và cân bằng lượng dịch nhập mỗi ngày, đặc biệt trong chuyến bay và ở nơi có khí hậu nóng. Lưu ý phản ứng phụ của thuốc khi tiếp xúc nhiều với ánh nắng ở một số thuốc (Vd, amiodarone) |
|
Hoạt động tình dục |
♦ Thảo luận với nhân viên y tế và đảm bảo an toàn khi sinh hoạt tình dục. Bệnh nhân ổn định có thể sinh hoạt tình dục bình thường mà không làm nặng lên triệu chứng suy tim. Cần lưu ý khi sử dụng thuốc điều trị rối loạn cương dương. |
|
Tiêm ngừa |
♦ Tiêm ngừa cúm và viêm phổi phế cầu theo hướng dẫn thực hành |
|
Các rối loạn thở và ngủ |
♦ Có hướng phòng ngừa như giảm cân ở bệnh nhân béo phì, bỏ thuốc lá, và hạn chế rượu bia ♦ Hiểu biết để chọn lựa cách điều trị thích hợp |
|
Khía cạnh tâm lý xã hội |
♦ Biết là những triệu chứng trầm cảm và suy giảm nhận thức thường gặp ở bệnh nhân suy tim và sự quan trọng từ trợ giúp của xã hội ♦ Hiểu biết để chọn lựa phương pháp điều trị thích hợp |








