Rung nhĩ (RN) l bệnh phổ biến, tần suất tăng theo tuổi. Rung nhĩ cĩ thể khơng r nguyn nhn (rung nhĩ đơn độc), cĩ thể l biến chứng của nhiều bệnh như tăng huyết p, bệnh van tim, bệnh cơ tim, bệnh động mạch vnh, suy tim
PGS.TS. Phạm Nguyễn Vinh
Rung nhĩ (RN) l bệnh phổ biến, tần suất tăng theo tuổi. Rung nhĩ cĩ thể khơng r nguyn nhn (rung nhĩ đơn độc), cĩ thể l biến chứng của nhiều bệnh như tăng huyết p, bệnh van tim, bệnh cơ tim, bệnh động mạch vnh, suy tim.
Thống k cho thấy người trn 70 tuổi, tần suất rung nhĩ lên đến trn 30%; bệnh nhân suy tim độ 4, có đến 50% bị rung nhĩ.
Hai nguy cơ chính của rung nhĩ là đột quỵ do cục mu thuyn tắc v tử vong. Nguy cơ đột quỵ của bệnh nhn rung nhĩ gấp 4- 6 lần so với người không rung nhĩ; nguy cơ tử vong cũng tăng gấp hai lần
Cc thể lm sng của rung nhĩ bao gồm: rung nhĩ cơn, loạn nhịp tự hết trong 7 ngy; rung nhĩ ko di trn 7 ngy khơng tự hết; rung nhĩ vĩnh viễn ko di trn 7 ngy, chuyển nhịp thất bại hoặc khơng thể thực hiện. Rung nhĩ đơn độc l dạng đặc biệt, xảy ra ở người dưới 60 tuổi, khơng cĩ biểu hiện lm sng hay siu m tim cĩ bệnh tim mạch, bao gồm bệnh tăng huyết áp. Rung nhĩ cơn hay rung nhĩ vĩnh viễn đều có nguy cơ tạo huyết khối và đột quỵ tương đương
1. Cơ chế rung nhĩ
Moe và Abildskow (1) đưa ra giả thuyết, cơ chế của rung nhĩ là vào lại đa sóng nhỏ (multiple re – entrant wavelet). Cơ chế này được chứng minh bằng mô hình điện tử và bằng khảo sát ghi bản đồ ở tâm nhĩ (mapping studies). Hiện nay, dựa vào nghiên cứu trên động vật và trên bệnh nhân, có 3 cơ chế của rung nhĩ:
– Vào lại đơn độc, ổn định vòng nhỏ (single, stable re – entrant circuit of short cycle length).
– Vào lại đa sóng nhỏ, không ổn định (H1)
– Ổ đơn độc phát ra các sóng có chu kỳ ngắn (1) (2) (H1)
Cần chú ý là các cơ chế này không riêng biệt trên bệnh nhân, ở một bệnh nhân vào các thời điểm khác nhau, có thể có nhiều cơ chế cùng xảy ra.
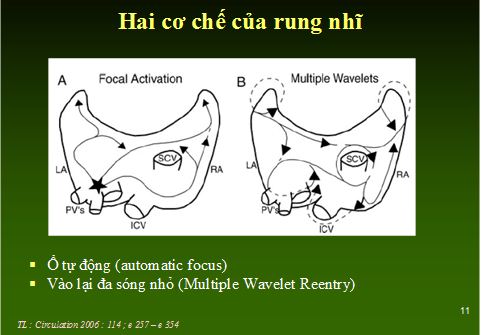
Hình 1: Hai cơ chế điện sinh lý của rung nhĩ. A: ổ tự động, ổ khởi phát (dấu sao) nằm ở vùng tĩnh mạch phổi, tạo thành các sóng nhỏ dẫn truyền cuồng động giống vào lại đa sóng nhỏ. B: vào lại đa sóng nhỏ. Lộ trình sóng nhỏ (dấu mũi tên) thay đổi (TL 3).
1.1. Giả thuyết về ổ có tự động tính (Automatic Focus Theory):
Cơ chế rung nhĩ xuất phát từ một ổ được chứng minh trên thực nghiệm dùng acotinine ở động vật và trên tạo nhịp dẫn đến RN (4) (5) . Thuyết này được củng cố nhờ sự phát hiện ổ tạo ra RN trên người và điều trị huỷ ổ bằng sóng có tần số radio giúp triệt tiêu rung nhĩ (6). Các ổ này thường được tìm thấy ở vùng tĩnh mạch phổi (TMP), tĩnh mạch chủ trên, dây chằng Marshall, vách sau nhĩ trái, mỏm cùng nhĩ (crista terminalis) và xoang vành (3).
Khảo sát mô học cho thấy đây là các sợi cơ tim có tính tạo điện nối với TMP. Mô nhĩ trên TMP của bệnh nhân RN có thời kỳ trơ ngắn hơn so với người chứng hoặc với các phần khác của tâm nhĩ (7) (8). Kích hoạt bằng tạo nhịp ở vùng TMP dễ dẫn đến RN hơn ở các vùng khác của tâm nhĩ.
Vai trò của biến đổi chất nền (substrate modification) tạo RN cũng quan trọng, ở một số bệnh nhân có RN kéo dài (dai dẳng), cắt đứt sợi cơ nối TMP với tâm nhĩ, làm triệt tiêu RN. Một số bệnh nhân khác, dù cắt đứt vẫn còn RN; chỉ khi chuyển nhịp bằng sốc điện mới hết RN.
1.2. Giả thuyết đa sóng nhỏ (Mutiple wavelet Hypothesis)
Moe và c/s (9) phát triển giả thuyết đa sóng nhỏ như là cơ chế vào lại của RN. Các sóng đứt quãng dẫn truyền trong tâm nhĩ sẽ tạo thành các “sóng nhỏ con” làm kéo dài hiện tượng này. Khối lượng nhĩ lớn kèm thời kỳ trơ ngắn và chậm dẫn truyền sẽ làm tăng số sóng nhỏ, tạo RN kéo dài (3). Hình ảnh ghi đồng thời bằng nhiều điện cực trong tâm nhĩ giúp chứng minh thuyết vào lại đa sóng nhỏ (10).
Giả thuyết này không chứng minh được vai trò của biến đổi chất nền trong RN. Thực nghiệm và nghiên cứu điện đồ lâm sàng (clinical mapping) đã chứng minh vai trò của ổ khu trú từ biến đổi chất nền (TD: sợi hoá tâm nhĩ) trong hình thành RN.
Các chất nền trong khởi phát và duy trì RN được tóm tắt trong bảng 1 (3)
Bảng 1: Chất nền giải phẫu và điện sinh lý tạo khởi phát và/ hoặc duy trì RN.
|
|
Các chất nền |
||
|
Bệnh lý |
Giải phẫu học |
Tế bào |
Điện sinh lý |
|
Phần A: Chất nền phát triển khi nhịp xoang (liên quan đến căng và dãn). Các đường chính liên quan đến hệ renin – angiotensin- aldosteron, TGF – bêta, CTGF |
|||
|
THA Suy tim Bệnh ĐMV Bệnh mạch máu |
Nhĩ dãn TMP dãn Sợi hoá |
Hủy cơ Chất tế bào theo chương trình hoại tử Thay đổi biểu hiện kênh |
Bất thường dẫn truyền Thời kỳ trơ hiệu quả phân tán Hoạt động ngoại vị |
|
Phần B: Chất nền phát triển do nhịp nhanh (tái cấu trúc liên quan nhịp nhanh, giảm điều hoà kênh calci) |
|||
|
Rung nhĩ khu trú (ổ ngoại vị) Cuồng nhĩ |
Không hoặc + Dãn nhĩ Dãn TMP Chỗ nối TMP rộng Co cơ giảm Sợi hoá |
Không hoặc + Giảm điều hoà kênh calci Huỷ cơ Giảm điều hoà connexin Tăng nhậy giao cảm Phân bổ giao cảm thay đổi |
Hoạt động ngoại vị Vào lại vòng nhỏ Thời kỳ trơ tuyệt đối ngắn Thời kỳ trơ tuyệt đối phân tán Dẫn truyền chậm |
* Các thay đổi được liệt kê, chỉ xảy ra khi cơn RN kéo dài với tần số nhĩ cao
TGF bêta: transforuring growth factor beta; CTGF: connective tissue growth factor
1.3. Các yếu tố khác đóng góp vào hình thành rung nhĩ:
Một số chứng cớ cho thấy các yếu tố sau góp phần vào khởi phát hoặc duy trì RN: viêm, hoạt hoá thần kinh tự chủ, thiếu máu cục bộ tâm nhĩ, dãn tâm nhĩ, dẫn truyền không đồng bộ (anisotropic conduction), thay đổi cấu trúc giải phẫu theo tuổi (3). Một nghiên cứu bệnh chứng cho thấy nồng độ CRP, một dấu chứng viêm, tăng cao ở bệnh nhân loạn nhịp nhĩ so với người bình thường (4). Tăng hoạt giao cảm hoặc phó giao cảm có thể làm khởi phát RN. Trên mô hình động vật, kích hoạt phó giao cảm làm giảm thời kỳ trơ của tâm nhĩ và TMP, dẫn đến khởi phát và duy trì RN
Hình 2 tóm tắt các yếu tố chính dẫn đến rung nhĩ (5)
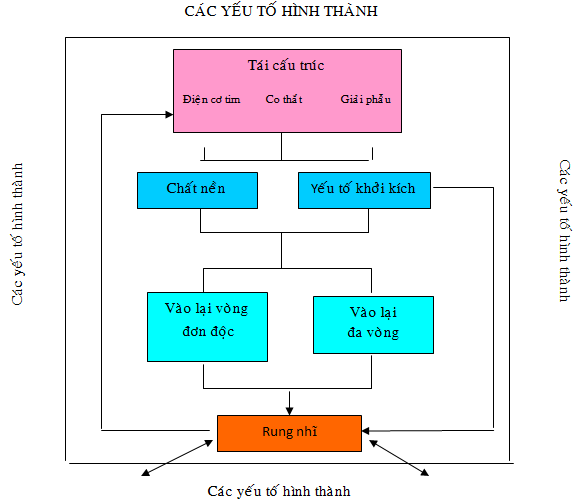 Hình 2: Sơ đồ mô tả các yếu tố chính trong sự hiểu biết hiện nay về sinh lý bệnh rung nhĩ (TL 5)
Hình 2: Sơ đồ mô tả các yếu tố chính trong sự hiểu biết hiện nay về sinh lý bệnh rung nhĩ (TL 5)
2. Cơ chế tạo huyết khối v chống huyết khối
Trong cơ thể con người, cĩ sự cn bằng giữa tính chống huyết khối v tính tạo huyết khối của nội mạc mạch mu (hình 3). Cc yếu tố như yếu tố mơ, vị trí gắn kết yếu tố đông máu, fibrin, nội mạc, chất ức chế sự hoạt hĩa plasminogen (PAI: plasminogen activator inhibitor), chất ức chế hoạt hĩa fibrin mơ (TAFI: tissue activator fibrin inhibitor v cc yếu tố hĩa hoạt tiểu cầu (yếu tố von Willebrand, yếu tố hoạt hĩa tiểu cầu) sẽ làm gia tăng tạo huyết khối. Ngược lại cc yếu tố chống huyết khối khc gip qun bình như prostaglandin I2 (PGI2) nitric oxide, ADPase, t-PA, r- PA, thrombomodullin…
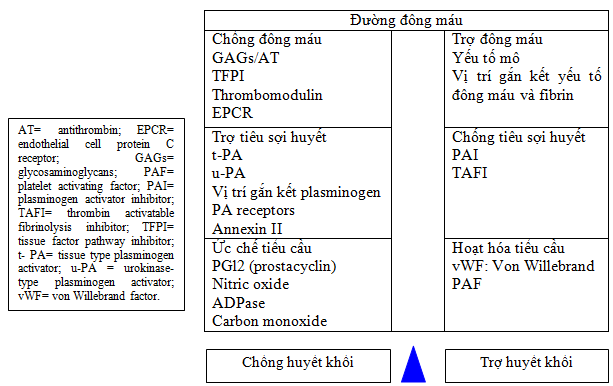
Hình 3: Cân bằng giữa tính chống huyết khối và tính tạo huyết khối của nội mạc mạch máu
TL: Konkle BA et al. Hemostasis, Thrombosis, Fibrinolysis and Cardiovascular Disease. In Braundwald’s Heart Disease ed by Libby P, Bonow RO, Mann DL, Zipes DP. Saunders Elsevier 2008th ed, p. 2049-2075
Chuỗi phản ứng đông máu gồm hai đường nội sinh và ngoại sinh (hình 4). Các yếu tố mô, sự tương tác giữa các đường đông máu và vai trò chính của thrombin có tầm quan trọng trong quá trình đông máu.
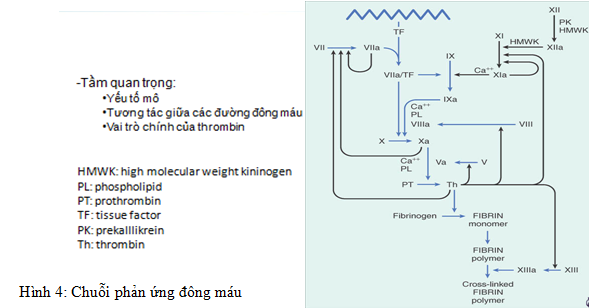
TL: Konkle BA et al. Hemostasis, Thrombosis, Fibrinolysis and Cardiovascular Disease. In Braundwald’s Heart Disease ed by Libby P, Bonow RO, Mann DL, Zipes DP. Saunders Elsevier 2008th ed, p. 2049-2075
Hiện tượng chống huyết khối sinh lý bình thường tác động lên bốn đường khác nhau ở vị trí: anti-thrombin III, protein C, protein S và yếu tố TFPI (tissue factor pathway inhibitor) (hình 3). Hệ thống tiêu sợi huyết tự nhiên giúp phá cục máu đông sẽ qua trung gian plasminogen, chất hoạt hóa plasminogen (PA: plasminogen activator) và plasmin
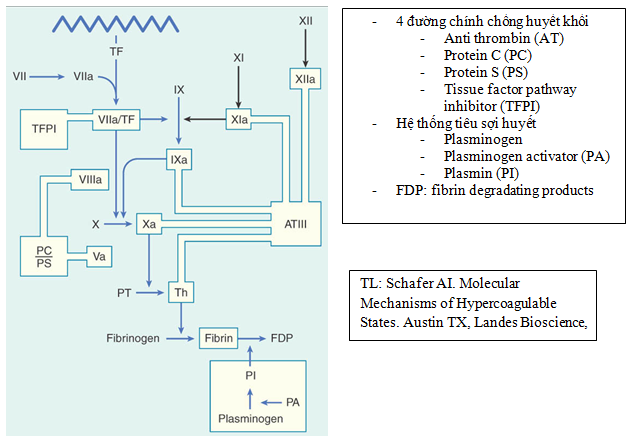
Hình 5: Vị trí tác động của 4 đường chống huyết khối sinh lý chính và hệ thống tiêu sợi huyết
3. Các thuốc chống huyết khối
Thuốc chống huyết khối (antithrombotic) giúp ngăn ngừa và điều trị huyết khối; bao gồm thuốc kháng đông (anticoagulant), thuốc chống kết tập tiểu cầu (anti- aggregation of platelets) và thuốc tiêu sợi huyết (fibrinolytics). Các thuốc chống đông tác động lên thrombin hoặc yếu tố Xa hoặc nhiều yếu tố đông máu (TD: warfarin, acenocoumarol) (hình 4,5,6). Các thuốc chống kết tập tiểu cầu tác động qua đường thromboxane A2 (TD: aspirin, terutroban…), đường P2Y12 (TD: clopidogrel, ticagrelor), đường PAR-I (TD: vorapaxar, atopaxar) hoặc đường chung nhất qua trung gian thụ thể glycoprotein IIb IIIa (TD: abxicimab, tirofiban) (hình 7)
AT: antithrombin
Hình 6: Cc thuốc chống đông mới
TL: Weitz JI et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s
|
Thuốc |
Cch dng |
Giai đoạn pht triển |
|
DX- 9065a |
TM |
Ngưng ở GĐ 2 |
|
Otamixaban |
TM |
GĐ3 |
|
Apixaban |
Uống |
GĐ 3 |
|
Rivaroxaban |
Uống |
GĐ3, được cấp php trong vi chỉ định |
|
Edoxaban |
Uống |
GĐ 3 |
|
Darexaban |
Uống |
Ngưng |
|
Betrixaban |
Uống |
GĐ 2 |
|
TAK- 442 |
Uống |
GĐ 2 |
|
LY-517717 |
Uống |
Ngưng |
Hình 7: Cc thuốc ức chế trực tiếp yếu tố Xa
TL: Weitz JI et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s.
|
Thuốc |
Cch dng |
Cơ chế tc dụng |
Giai đoạn pht triển |
|
Odiparcil |
Uống |
Kích hoạt tổng hợp dermatan sulfate- like glycoaminoglycanns |
Ngưng |
|
Dabigatran etexilate |
Uống |
Tiền chất của dabigatran, chất ức chế cĩ hồi phục thrombin |
GĐ3; được cấp php vi chỉ định |
|
AZD0837 |
Uống |
Tiền chất của AR-H067637, chất ức chế cĩ hồi phục thrombin |
GĐ 2 |
Hình 8: Cc thuốc ức chế thrombin
TL: Weitz JI et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s.
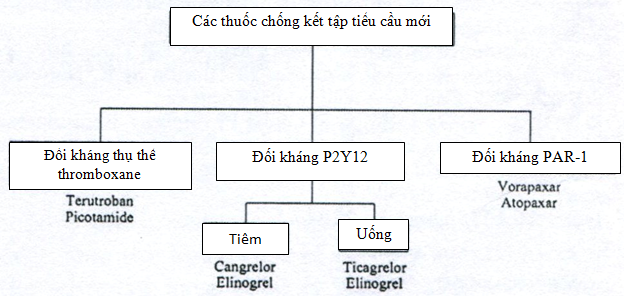
PAR = protease- activated receptor (thụ thể thrombin chính ở tiểu cầu)
Hình 8: Cc thuốc chống kết tập tiểu cầu mới
TL: Weitz JI et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s.
Cc thuốc tiu sợi huyết ph hủy trực tiếp fibrin, fibrinogen hoặc qua trung gian thrombin hoặc t-PA (hình 8)
|
Thuốc |
Đường sử dụng |
Cơ chế tc dụng |
Giai đoạn pht triển |
|
Alfimeprase |
TM |
Thối ging trực tiếp fibrin v fibrinogen |
Ngưng |
|
BB10153 |
TM |
Biến chất của plasminogen cĩ thể kích hoạt thrombin |
GĐ 2 |
|
Plasmin |
TM |
Thối ging trực tiếp fibrin v fibrinogen |
GĐ 2 |
|
Desmoteplase |
TM |
Dẫn chất của t-PA, chuyn biệt trn fibrin |
GĐ 3 |
Hình 9: Cc thuốc tiu sợi huyết mới
TL: Weitz JI et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s.
- Điều trị chống huyết khối trn bệnh nhn rung nhĩ
1.1.Bệnh nhn rung nhĩ khơng do thấp tim
Bệnh nhn rung nhĩ, bao gồm rung nhĩ cơn, có nguy cơ đột quỵ thấp (TD: chỉ số CHADS2 = O) khơng cần điều trị chống huyết khối. Trường hợp bệnh nhn muốn điều trị, nn dng asprin (75-325 mg/ngy) hoặc phối hợp aspirin với clopidogrel (11)
Chỉ số CHADS2 bao gồm suy tim sung huyết (congestive heart failure), tăng huyết p (hypertension), tuổi ≥ 75 (age ≥ 75), đái tháo đường (diabetes mellitus), tiền sử đột quỵ (stroke) hay cơn thiếu mu no thống qua. Mỗi yếu tố tính 1 điểm, ring S2 tính 2 điểm. Nguy cơ thấp khi CHADS2 = 0, nguy cơ trung bình khi CHADS2 = 1 và nguy cơ cao khi CHADS2 ≥ 2.
Bệnh nhân rung nhĩ có nguy cơ đột quỵ trung bình (CHADS2 =1) cần điều trị kháng đông uống. Trường hợp bệnh nhn khơng ph hợp hoặc khơng muốn uống kháng đông; có thể điều trị bằng aspirin phối hợp clopidogrel (11)
Trường hợp bệnh nhn rung nhĩ, bao gồm rung nhĩ cơn, có nguy cơ đột quỵ cao (CHADS2 ≥ 2) cần điều trị kháng đông uống. Khi khơng thể sử dụng kháng đông, cần sử dụng aspirin phối hợp clopidogrel. Mức độ cần điều trị nhóm này cao hơn nhóm nguy cơ trung bình.
Ngoại trừ bệnh nhn rung nhĩ km hẹp hai l, rung nhĩ km bệnh ĐMV mạn hay hội chứng ĐMV cấp, cĩ hay khơng km stent; cĩ thể sử dụng dabigatran liều lượng 150 mg hoặc 110 mg ngy 2 lần, thay vì khng đông uống nhằm điều trị chống huyết khối bệnh nhn rung nhĩ (11)
1.2.Bệnh nhn rung nhĩ km hẹp van 2 l hay bệnh động mạch vnh
Cc bệnh nhn rung nhĩ km hẹp van 2 l cần điều trị bằng thuốc khng vitamine K, giữ mức INR từ 2-3. Khơng nn sử dụng chống kết tập tiểu cầu. Trường hợp bệnh nhn từ chối kháng đông, sử dung aspirin phối hợp clopidogrel.
Bệnh nhn rung nhĩ km bệnh ĐMV mạn ổn định, nn dng khng vitamin K uống (mức INR từ 2-3) thay vì phối hợp aspirin km khng vitamin K. Bệnh nhân rung nhĩ nguy cơ đột quỵ cao kèm stent trong ĐMV cần sử dụng ba thuốc: khng vitamin K, aspirin, clopidogrel trong một tháng đầu nếu l stent trần; trong 6 tháng đầu nếu l stent phủ thuốc. Sau đó phối hợp khng vitamin K với một thuốc chống kết tập tiểu cầu. Sau 12 thng, chỉ cần sử dụng khng vitamin K.
Trường hợp bệnh nhân rung nhĩ có nguy cơ đột quỵ thấp hay trung bình (chi số CHADS2 từ 0 đến 1), kèm stent trong ĐMV, nên sử dụng hai chống kết tập tiểu cầu thay vì 3 thuốc. Sau 12 tháng, điều trị bằng thuốc khng vitamin K đơn độc, giống trường hợp rung nhĩ km bệnh ĐMV ổn định.
Trường hợp bệnh nhn rung nhĩ km hội chứng ĐMV cấp chỉ điều trị nội khoa, không đặt stent chỉ định điều trị có thay đổi. Nếu bệnh nhn thuộc nhóm rung nhĩ có nguy cơ đột quỵ trung bình hay cao (chỉ số CHADS2 ≥ 1) nn dng thuốc khng vitamin K km một thuốc chống kết tập tiểu cầu trong 12 tháng đầu. Sau đó chỉ cần sử dụng thuốc kháng vitamin K đơn độc.
Trường hợp tương tự, nhưng nguy cơ đột quỵ của rung nhĩ chỉ ở mức thấp (chỉ số CHADS2 = 0), nên điều trị bằng hai thuốc chống kết tập tiểu cầu (TD: aspirin phối hợp clopidogrel), thay vì thuốc khng vitamin K km thuốc chống kết tập tiểu cầu. Sau 12 thng, cĩ thể sử dụng thuốc kháng vitamine K đơn độc.
1.3.Điều trị chống huyết khối trn bệnh nhn rung nhĩ cần chuyển nhịp bằng thuốc hay sốc điện.
Bệnh nhân rung nhĩ được xử trí bằng chiến lược chuyển nhịp (bằng thuốc hay bằng hủy vng loạn nhịp qua catheter), điều trị chống huyết khối được lựa chọn theo mức độ nguy cơ giống trường hợp rung nhĩ khơng do thấp tim (mục 4.1)
Bệnh nhn rung nhĩ cần chuyển nhịp (thuốc hay sốc điện) theo chương trình, sẽ có hai phương thức sử dụng kháng đông. Trường hợp rung nhĩ trn 48 giờ hoặc khơng r khởi điểm cần sử dụng thuốc chống vitamin K (INR 2-3), ít nhất ba tuần lễ trước chuyển nhịp. Tiếp tục kháng đông bốn tuần lễ kế tiếp sau chuyển về nhịp xoang. Sau đó lựa chọn thuốc chống huyết khối tùy theo nguy cơ (mục 4-1).
Trường hợp rung nhĩ dưới hay bằng 48 giờ, cĩ thể chuyển nhịp sau liều heparin (heparin trong lượng phn tử thấp hay heparin khơng phn đoạn). Sau chuyển nhịp cần kháng đông uống bốn tuần lễ nữa.
Bệnh nhn rung nhĩ cĩ huyết động khơng ổn, cần chuyển nhịp cấp cứu, nên tiêm kháng đông (heparin) trước chuyển nhịp bằng sốc điện hay bằng thuốc. Sau chuyển nhịp cần kháng đông tối thiểu bốn tuần lễ. Quyết định dùng kháng đông lâu dài tùy theo nguy cơ.
Cc bệnh nhn cuồng nhĩ được xử trí tương tự rung nhĩ.
- 2.Cc nghin cứu chứng minh vai trị của cc thuốc chống huyết khối
Su nghin cứu phn phối ngẫu nhin, trn 2584 bệnh nhân đ được thực hiện, so sánh điều trị phịng ngừa tin pht bằng thuốc khng vit K với placebo (5 nghin cứu) v 1 nghin cứu phịng ngừa thứ cấp. Nghin cứu AFASAK (Atrial Fibrillation Aspirin and Anticoagulation), BAATAF (Boston Area Anticoagulation Trial for Atrial Fibrillation) CAFA (Canadian Atrial Fibrillation Anticoagulation) SPAF (Stroke Prevention in Atrial Fibrillation), SPINAF (Stroke Prevention in Nonrheumatic Atrial Fibrillation) v nghin cứu phịng ngừa thứ cấp EAFT (European Atrial Fibrillation Trial). Kết quả cho thấy nhĩm cĩ thuốc khng vit K giảm tử vong 25% v giảm 2/3 đột quỵ khơng tử vong (12,13,14,15,16,17). Nhĩm cĩ chỉ số CHADS2 trn O, cho thấy giảm mạnh mục tiu nghin cứu. Ring nhĩm cĩ CHADS2 bằng khơng, thuốc kháng vitamin K tăng nguy cơ xuất huyết lớn ngồi no khơng gy tử vong.
Nghin cứu ACTIVE-W (the Atrial Fibrillation Clopidogrel Trial with Irbesartan for Prevention of Vascular Events) khảo sát điều trị hai chống kết tập tiểu cầu (aspirine phối hợp clopidogrel) so snh với thuốc khng vitamine K (18).
Nghin cứu ngưng sớm, vì thấy kết quả vượt trội của thuốc khng vitamine K
Nghin cứu ACTIVE- A so snh aspirin phối hợp clopidogrel với aspirin đơn độc trn bệnh nhn rung nhĩ (19). Cĩ 7554 bệnh nhân rung nhĩ, được coi l khơng thích hợp điều trị thuốc kháng vitamin K, được thu nhận. Kết quả cho thấy phối hợp thuốc aspirin với clopidogrel hiệu quả hơn aspirin đơn độc trong hiệu quả giảm đột quỵ khơng tử vong. Tuy nhin nhĩm phối hợp có gia tăng nguy cơ xuất huyết ngồi sọ khơng tử vong.
Nghin cứu RELY (the Randomized Evaluation of Long term Anticoagulation Therapy) phân ra 3 nhánh điều trị trn 18113 bệnh nhn rung nhĩ cĩ km ≥ 1 yếu tố nguy cơ: nhóm dabigatran 110mg x 2/ngy, nhĩm dabigatran 150 mg x 2/ngy so với nhĩm khng vitamin K warfarin (INR mục tiu 2-3) (20). Tiêu chí chính là đột quỵ hoặc thuyn tắc hệ thống. Thời gian theo di trung bình 2 năm, tối đa 3 năm. Kết quả cho thấy dabigatran ở liều 110 mg x 2/ngy cĩ hiệu quả tương đương warfarin. Riêng nhóm dabigatran 150 mg x 2/ngày giảm có ý nghĩa đột quỵ khơng tử vong so với warfarin.
Nghin cứu ROCKET- AF (Rivaroxaban once Daily oral direct Factor Xa Inhibition Compared with vitamin K Antagonist for Prevention of stroke and Embolism Trial on Atrial Fibrillation), mù đôi, bắt chéo đôi (double dummy); phân phối ngẫu nhin 14264 bệnh nhân rung nhĩ nguy cơ cao (CHADS2 score trung bình 3.5), so snh rivaroxaban 20 mg/ngy 1 lần với warfarin chỉnh liều (INR mục tiu 2-3) (21). Kết quả cho thấy rivaroxaban tương đương warfarin trên tiêu chí đột quỵ hoặc thuyn tắc hệ thống. Đồng thời, khơng khc biệt giữa hai thuốc về biến cố xuất huyết nặng. Xuất huyết dạ dầy ruột nặng, nhiều hơn ở nhĩm rivaroxaban. Tử vong khơng khc biệt cĩ ý nghĩa giữa hai nhĩm.
Nghin cứu ARISTOTLE (Apixaban for the Prevention of Stroke in Subjects with Atrial Fibillation), mù đôi, chéo đôi (double dummy), phân phối ngẫu nhin 18201 bệnh nhn rung nhĩ (CHADS2 score trung bình 2.1) (22)
Nhĩm apixaban giảm 21% tiu chí chính của đột quỵ (thiếu mu cục bộ hoặc xuất huyết) hoặc thuyn tắc hệ thống; giảm 31% nguy cơ xuất huyết nặng, so với warfarin. Khơng khc biệt về xuất huyết dạ dầy ruột nặng giữa hai nhĩm. Tử vong mọi nguyn nhn thấp hơn ở nhĩm apixaban.
Cả 3 nghin cứu về thuốc chống đông mới (RELY, ROCKET- AF, ARISTOTLE) so snh với warfarin, tần số xuất huyết nội sọ đều thấp hơn ở cc thuốc kháng đông mới.
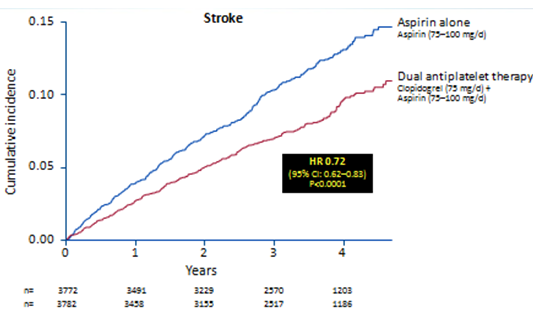
Hình 10: Nghiên cứu ACTIVE-A: hai chống kết tập tiểu cầu hiệu quả hơn một thuốc trong phòng ngừa đột quỵ bệnh nhân rung nhĩ
TL: ACTIVE Investigators. N Engl J Med 2009;360:2066–78
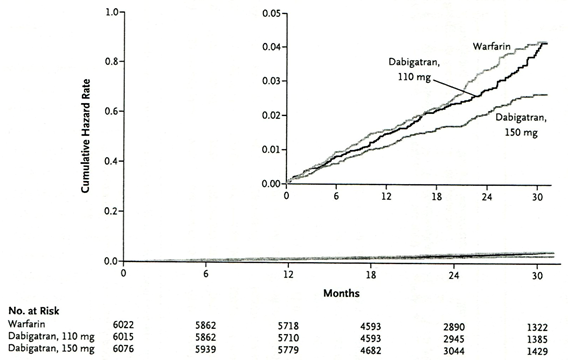
Hình 11: Nghiên cứu RELY- Kết quả, tần suất biến cố theo tiêu chí chính (Đột quỵ, hoặc thuyên tắc hệ thống) (TL20)
6. Kết luận
Đột quỵ là biến cố nặng của rung nhĩ, cần được phòng ngừa tích cực. Các thuốc chống huyết khối đã chứng minh hiệu quả cao trong điều trị phòng ngừa. Chỉ số CHADS2 và chỉ số CHA2DS2 VASC giúp phân biệt nhóm nguy cơ cao, trung bình hay thấp. Lựa chọn xử trí chống kết tập tiểu cầu hay kháng đông uống thay đổi theo nguy cơ.
Các thuốc kháng đông mới (dabigatran, rivaroxaban, apixaban) đã có nghiên cứu lớn, phân phối ngẫu nhiên chứng minh hiệu quả tương đương hay hơn warfarin trên bệnh nhân rung nhĩ nguy cơ cao. Lựa chọn loại thuốc điều trị thích hợp là cần thiết.
TLTK
- 1. Waldo AL. Mechanisms of atrial fibrillation J .Cardiovasc Electrophysiol 2003; 14: S 267- S 274
- Kumagai K, Ogawa M, Noguchi H et al. Electrophysiological properties of pulmonary veins assessed using a multielectrode basket catheter. J. Am Coll. Cardiol 2004; 43: 2281 – 2283
- Fuster V, Ryden LE, Cannon DS et al. ACC/AHA/ ESC 2006 Guidelines for the Management of Patients with Atrial Fibrillation /Circulation 2006; 114: e 257- e 354
- Chung MK, Martin DO, Sprecher D et al. C – reactive protein elevation in patients with atrial arrythmias: inflammatory mechanisms and persistence of atrial fibrillation. Circulation 2001; 104: 2886- 2891.
- Hersi A, Wyse DG. Management of Atrial Fibrillation/ Curr Probl Cardiol 2005; 30: 175 -234
- Jais P, Haissaguerre M, Shah DC et al. A focal source of atrial fibrillation treated by discrete radiofrequency ablation. Circulation 1997; 95: 572-576
- Jais P, Hocini M, Macle L et al. Distintive electrophysislogical properties of pulmonary veins in patients with atrial fibrillation. Circulation 2002 ; 106 : 2479-2485
- Shah D, Haissaguerre M, Jais P et al. Non pulmonary vein foci:do they exist. Pacing Clin Electrophysiol 2003; 26: 1631-1635
- Moe GK, Abildskov J A. Atrial fibrillation as a self sustaining arrythmia independent of focal discharge. Am Heart J 1959; 58: 59-70
- Cox JL, Canavan TE, Schuessler RB et al. The surgical treatment of atrial fibrillation. II. Intraoperative electrophysiologic mapping and description of the electrophysiologic basis of atrial flutter and atrial fibrillation. J Thorac Cardiovasc Surg 1991; 101: 406 – 426
- You JJ, Singer DE, Howard PA et al. Antithrombotic Therapy for Atrial Fibrillation: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence- Based clinical Practice Guidelines. Chest 2012; 141: e 531S- e 575S.
- Petersen P, Boysen G, Godtfredsen J, Andersen ED, Andersen B. Placebo- controlled, randomised trial of warfarin and aspirin for prevention of thromboembolic complications in chronic atrial fibrillation. The Copenhagen AFASAK study. Lancet. 1989; 1(8631):175-179
- The Boston Area Anticoagulation Trial for Atrial Fibrillation Invastigators. The effect of low dose warfain on the risk of stroke in patients with nonrheumatic atrial fibrillation. N Engl J Med. 1990; 323 (22): 1505-1511
- Connolly SJ, Laupacis A, Gent M, Roberts RS, Cairns JA, Joyner C. Canadian Atrial Fibrillation Anticoagulation (CAFA) Study. J Am Coll Cardiol. 1991;18(2):349-355
- Stroke Prevention in Atrial Fibrillation Study. Final resulrs. Circulation. 1991; 84 (2): 527-539
- Ezekowitz MD, Bridgers SL, James KE, et al; Veterans Affairs Stroke Prevention in Nonrheumatic Atrial Fibrillation Investigators. Warfarin in the prevention of stroke associated with nonrheumatic atrial fibrillation. N Engl J Med. 1992; 327 (20):1406-1412
- EAFT (European Atrial Fibrillation Trial) Study Group. Secondary prevention in non-rheumatic atrial fibrillation after transient ischaemic attack or minor stroke. Lancet. 1993; 342(8882): 1255-1262
- Connolly S, Pogue J, Hart R, et al; ACTIVE. Writing Group of the ACTIVE Investigators. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation of Vascular Events (ACTIVE W): a randomised controlled trial. Lancet. 2006; 367 (9526):1903-1912
- Connolly S, Pogue J, Hart RG, et al; ACTIVE Investigators. Effect of clopidogrel added to aspirin in patients with atrial fibrillation. N Engl J Med. 2009; 360 (20): 2066-2078
- Connolly SJ, Ezekowitz MD, Yusuf S, et al; RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med. 2009; 361 (12):1139-1151.
- Patel MR, Mahaffey KW, Garg J, et al; ROCKET AF Investigators. Rivaroxaban versus warfain in nonvalvular atrial fibrillation. N Engl J Med. 2011; 365 (10): 883-891
- Granger CB, Alexander JH, McMurray JJ, et al; ARISTOTLE Committees and Investigators. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med. 2011; 365 (11): 981-992








