 Từ trước đến nay huyết khối tĩnh mạch sâu (HKTMS) thường ít được quan tâm ở bệnh nhân nội khoa. Trong khi đó, vấn đề HKTMS ở bệnh nhân ngoại khoa đã được lưu tâm chẩn đoán và điều trị dự phòng từ lâu. Nhờ dự phòng huyết khối bằng
Từ trước đến nay huyết khối tĩnh mạch sâu (HKTMS) thường ít được quan tâm ở bệnh nhân nội khoa. Trong khi đó, vấn đề HKTMS ở bệnh nhân ngoại khoa đã được lưu tâm chẩn đoán và điều trị dự phòng từ lâu. Nhờ dự phòng huyết khối bằng
ĐH Y Dược TP.HCM
MỞ ĐẦU
Từ trước đến nay huyết khối tĩnh mạch sâu (HKTMS) thường ít được quan tâm ở bệnh nhân nội khoa. Trong khi đó, vấn đề HKTMS ở bệnh nhân ngoại khoa đã được lưu tâm chẩn đoán và điều trị dự phòng từ lâu. Nhờ dự phòng huyết khối bằng thuốc và tập vận động sớm, những năm gần nay người ta nhận thấy tỉ lệ mới mắc HKTMS ở các bệnh nhân ngoại khoa có xu hướng giảm [1]. Gần đây ngày càng có nhiều nghiên cứu cho thấy tỉ lệ HKTMS ở các bệnh nhân nội khoa cấp tính khá cao và đáng được quan tâm. Tỉ lệ HKTMS ở bệnh nhân nội khoa khi không được dự phòng từ 10 đến 26% [2].Biến chứng nguy hiểm nhất của HKTMS là thuyên tắc phổi, vốn là nguyên nhân gây 10% các trường hợp tử vong trong bệnh viện. Dự phòng huyết khối là việc làm cần thiết không chỉ vì lợi ích về mặt lâm sàng mà còn giúp giảm đi gánh nặng về chi phí hơn so với việc điều trị một biến cố thuyên tắc huyết khối một khi nó xảy ra.
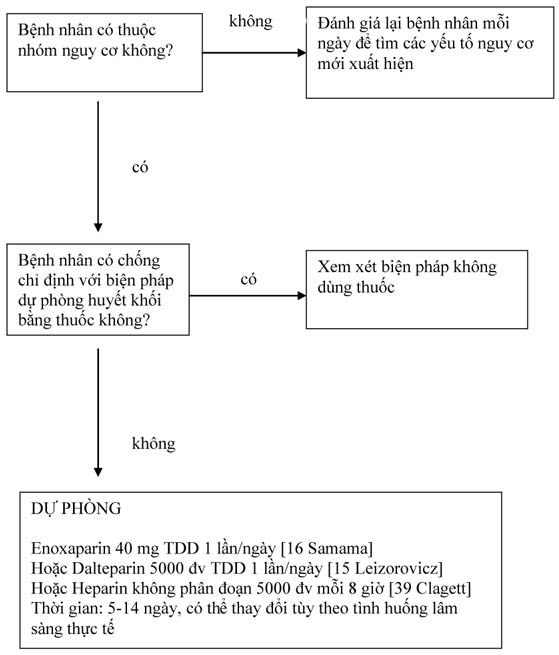
Theo Hướng dẫn của Trường đào tạo Bác sĩ Chuyên khoa Lồng ngực Hoa Kỳ (ACCP), tất cả các bệnh nhân nội khoa nhập viện cần được đánh giá về nguy cơ huyết khối tĩnh mạch và dự trù biện pháp dự phòng hợp lý. Hiện nay có các mô hình đánh giá nguy cơ dựa trên lâm sàng [3] [4] giúp phân loại mức độ nguy cơ huyết khối tĩnh mạch, từ đó có chiến lược điều trị hợp lý. Ngoài ra còn có hệ thống vi tính trợ giúp [5] và công cụ điện tử giúp đánh giá nguy cơ [6].
DỰ PHÒNG HUYẾT KHỐI TĨNH MẠCH SÂU
Dự phòng huyết khối tĩnh mạch sâu bằng thuốc
Hiện nay có 3 loại thuốc kháng đông đã được nghiên cứu trong dự phòng HKTMS. Đó là heparin không phân đoạn, heparin trọng lượng phân tử thấp (TLPTT) và fondaparinux.
Heparin:
Theo khuyến cáo mới nhất của ACCP, dự phòng huyết khối bằng heparin trọng lượng phân tử thấp hay heparin không phân đoạn được khuyến cáo ở mức 1A cho các bệnh nhân suy tim sung huyết, bệnh hô hấp nặng, hoặc những bệnh nhân bất động tại giường và có từ một yếu tố nguy cơ HKTMS trở lên như bệnh ác tính, bệnh lý thần kinh cấp, bệnh viêm ruột, nhiễm trùng, tiền sử thuyên tắc/ huyết khối tĩnh mạch (TTHKTM). Bảng 1 cho thấy các thử nghiệm kiểm tra tính hiệu quả dự phòng huyết khối của heparin TLPTT và heparin không phân đoạn [7].Nhìn chung, heparin không phân đoạn liều thấp tiêm dưới da 2 hay 3 lần mỗi ngày đều có hiệu quả. Tuy nhiên, một số nghiên cứu khác lại cho thấy điều trị dự phòng không làm giảm tỉ lệ tử vong chung.
Một nghiên cứu rất sớm về HKTMS trên bệnh nhân nội khoa cho thấy hiệu quả của heparin ở bệnh nhân bất động vì suy tim hoặc nhiễm trùng phổi [8]. Các dữ liệu ghi nhận được từ hai nghiên cứu lớn gần nay là nghiên cứu PREVENT (Prospective Evaluation of Dalteparin Efficacy for Prevention of VTE in Immobilized Patients Trial) và MEDENOX (Prophylaxis in MEDical patients with ENOXaparin) cho thấy heparin TLPTT có hiệu quả dự phòng huyết khối ở bệnh nhân nội khoa và cần được xem xét áp dụng trên lâm sàng.
Được công bố năm 2004, nghiên cứu MEDENOX là thử nghiệm quốc tế, đa trung tâm, ngẫu nhiên, mù đôi, có kiểm chứng với giả dược, được tiến hành trên 1102 bệnh nhân bệnh nội khoa cấp tính bị bất động [9]. Thử nghiệm MEDENOX đánh giá hiệu quả của heparin TLPTT (Enoxaparin) trong dự phòng HKTMS ở bệnh nhân nội khoa cấp tính. Các bệnh nhân được điều trị ngẫu nhiên bằng 40mg enoxaparin, 20mg enoxaparin hoặc giả dược tiêm dưới da một lần mỗi ngày trong 6 – 14 ngày. Trong số những bệnh nhân tham gia nghiên cứu, 53,5% nhập viện vì suy hô hấp, 53,1% nhiễm trùng cấp, 34,2% có bệnh tim, 9,1% thấp khớp, 0,5% bệnh đường ruột. Tiêu chí chính là HKTMS được xác định qua chụp tĩnh mạch (phát hiện cả những trường hợp HKTMS đoạn xa không có triệu chứng) hoặc thuyên tắc phổi có triệu chứng từ ngày thứ 1 đến ngày thứ 14. Tỉ lệ HKTMS ngày thứ 14 ở nhóm được tiêm 40mg enoxaparin là 5,5%, ở nhóm giả dược là 14,9%, giảm nguy cơ tương đối 63% (RR=0,37; 97,6%CI, 0,22-0,63; P<0,001). Không có sự khác biệt về tỉ lệ HKTMS giữa nhóm 20mg và giả dược (15% so với 14,9%, P=0,9). Không có sự khác biệt về tỉ lệ tác dụng phụ giữa nhóm giả dược và các nhóm enoxaparin.
Nghiên cứu thứ hai là nghiên cứu PREVENT [10]. Kết quả của PREVENT đáng chú ý, bởi vì đây là thử nghiệm mù đôi có kiểm chứng giả dược lớn nhất, đồng thời là thử nghiệm đầu tiên dùng phức hợp HKTMS và TTHKTM làm tiêu chí chính. Nghiên cứu PREVENT phân ngẫu nhiên 3706 bệnh nhân nội khoa vào hai nhóm điều trị dalteparin 5000 đơn vị/ngày hoặc giả dược trong 14 ngày. Tiêu chí chính là là biến cố TTHKTM ngày thứ 21 (được định nghĩa là HKTMS có triệu chứng, thuyên tắc phổi hoặc đột tử, hoặc HKTMS đoạn gần không có triệu chứng được phát hiện bởi siêu âm có đè ép). Nghiên cứu này cho thấy các biến cố chính giảm 45% ở bệnh nhân được điều trị dalteparin so với giả dược (4,96% so với 2,77%, p = 0,002). Huyết khối tĩnh mạch sâu đoạn gần xảy ra ở 29 bệnh nhân điều trị dalteparin, so với 60 bệnh nhân dùng giả dược. Điều quan trọng là, không có sự khác biệt về nguy cơ xuất huyết giữa hai nhóm điều trị.
Cả hai nghiên cứu này cung cấp những bằng chứng mạnh mẽ cho việc điều trị dự phòng huyết khối bằng heparin TLPTT ở bệnh nhân nội khoa nhập viện có nguy cơ bị TTHKTM.
Chất ức chế yếu tố X hoạt hóa:
Hiện nay, các dữ liệu mới đang đề cập đến việc dùng fondaparinux, chất ức chế yếu tố X hoạt hóa trong dự phòng TTHKTM ở bệnh nhân nội khoa nằm viện. Nghiên cứu ARTEMIS, một thử nghiệm mù đôi dự phòng huyết khối ở bệnh nhân lớn tuổi bất động vì bệnh nội khoa cho thấy fondaparinux làm giảm rõ rệt nguy cơ TTHKTM [11]. Trong thử nghiệm này, 849 bệnh nhân tuổi từ 60 trở lên nhập viện vì bệnh tim cấp, hô hấp, nhiễm trùng, dự đoán phải bất động tại giường ít nhất 4 ngày, được phân ngẫu nhiên vào hai nh
óm: điều trị fondaparinux 2,5mg/ngày tiêm dưới da hoặc giả dược, trong 6-14 ngày. Tỉ lệ mới mắc TTHKTM (được định nghĩa là HKTMS chẩn đoán xác định bằng chụp tĩnh mạch, HKTMS có triệu chứng, thuyên tắc phổi tử vong hoặc không tử vong) giảm rõ ở nhóm dùng fondaparinux (5,6% so với 10,5% ở nhóm giả dược, p=0,029), không tăng nguy cơ xuất huyết.
Tuy nhiên, cho đến hiện nay chỉ có heparin không phân đoạn, enoxaparin và dalteparin được chứng nhận trong điều trị dự phòng huyết khối ở bệnh nhân nội khoa. Các nghiên cứu so sánh giữa fondaparinux với heparin vẫn còn đang được tiến hành.
Bảng 1. Các thử nghiệm ngẫu nhiên so sánh hiệu quả dự phòng huyết khối của heparin TLPT thấp, heparin không phân đoạn (UHF) và fondaparinux với giả dược hoặc không dự phòng ở bệnh nhân nội khoa [7]
|
Tác giả |
Bệnh nhân |
Phương pháp chẩn đoán huyết khối |
Liều |
Hiệu quả |
|
Gallus và cộng sự,1973 |
NMCT cấp (n=78) |
125I-fibrinogen scanning |
UFH, 5000 IU tiêm dưới da 3 lần/ngày |
TTHKTM: 2.6% vs 22.5% (p = 0.05) |
|
Belch và cộng sự, 1981 |
Suy tim và/hoặc nhiễm trùng vùng ngực (n=100) |
125I-fibrinogen scanning |
UFH, 5000 IU tiêm dưới da 3 lần/ngày |
TTHKTM: 4% vs 26% (p < 0.01) |
|
Halkin và cộng sự, 1982 |
Bệnh nội khoa tổng quát (n=1358) |
Nghiên cứu những trường hợp tử vong |
UFH, 5000 IU tiêm dưới da 2 lần/ngày |
Tử vong: 7.8% vs 10.9% (p < 0.05) |
|
Cade, 1982 |
1) Bệnh nội khoa tổng quát (n=131) 2) Bệnh nặng (n=119) |
125I-fibrinogen scanning |
UFH, 5000 IU tiêm dưới da 2 lần/ngày |
1) TTHKTM: 2% vs 10% (p = NS) 2) TTHKTM: 13% vs 29% (p < 0.05) |
|
Ibarra-Perez và cộng sự, 1988 |
Bệnh phổi, >40 tuổi (n=85) |
125I-fibrinogen scanning kèm chụp tĩnh mạch |
UFH, 5000 IU tiêm dưới da 2 lần/ngày |
TTHKTM: 2.6% vs 26.1% (p < 0.0022) |
|
Gårdlund, 1996 |
Nhiễm trùng cấp (n=19751 |
Tử thiết trên bệnh nhân xác định có thuyên tắc phổi |
UFH, 5000 IU tiêm dưới da 2 lần/ngày |
Tử vong: 5.3% vs 5.6% (p = NS) |
|
International Stroke Trial, 1997 |
Đột quỵ thiếu máu não cấp (n=19435) |
Nghiên cứu những trường hợp tử vong |
UFH, 5000 hoặc 12500 IU tiêm dưới da 2 lần/ngày |
Tử vong trong 14 ngày: 9% vs 9.3% (p = NS) Tử vong trong 6 tháng: 22.5% vs 21.5% (p = NS) |
|
Dahan và cộng sự, 1986
|
Nội khoa tổng quát, >65 tuổi (n=270) |
125I-fibrinogen scanning |
Enoxaparin 60 mg tiêm dưới da 1 lần/ngày |
TTHKTM: 3% vs 9% (p = 0.03) |
|
Bergmann và Caulin, 1996 |
Nội khoa tổng quát (n=2472) |
Tử thiết trên bệnh nhân xác định có thuyên tắc phổi |
Nadroparin 7500 antiXa IU tiêm dưới da 1 lần/ngày |
Tử vong: 10.1% vs 10.3% (p = NS) |
|
Samama và cộng sự, 1999 |
Bệnh nội khoa cấp tính (n=1102) |
Chụp tĩnh mạch hai bên hoặc siêu âm duplex |
Enoxaparin 1) 20 mg tiêm dưới da 1 lần/ngày 2) 40 mg tiêm dưới da 1 lần/ngày |
1) TTHKTM: 15.0% vs 14.9% (p = NS) 2) TTHKTM: 5.5% vs 14.9% (p < 0.001) |
|
Fraisse và cộng sự, 2000 |
Bệnh phổi tắc nghẽn mãn tính (n=223) |
Chụp tĩnh mạch hai bên |
Nadroparin 3800 hoặc 5700 IU antiXa tiêm dưới da 1 lần/ngày |
TTHKTM: 15.5% vs 28.2% (p = 0.045) |
|
Leizorovicz và cộng sự, 2004 |
Bệnh nội khoa cấp tính (n=3706) |
Siêu âm có đè ép |
Dalteparin 5000 IU tiêm dưới da 1 lần/ngày |
TTHKTM: 2.8% vs 5.0% (p = 0.0015) |
|
Cohen và cộng sự, 2006 |
Bệnh nội khoa cấp tính, cao tuổi (n=849) |
Chụp tĩnh mạch hai bên |
Fondaparinux, 2.5 mg tiêm dưới da 1 lần/ngày |
TTHKTM: 5.6% vs 10.5% (p = 0.029) |
|
Đặc điểm nghiên cứu |
PREVENT |
MEDENOX |
|
Số lượng bệnh nhân |
3706 |
1102 |
|
Đặc điểm cơ bản (%) ≥ 75 tuổi Ung thư kèm theo Tiền sử HKTMS/ thuyên tắc phổi Nhiễm trùng cấp |
33,3 5,2 3,9
36,9 |
50,3 14,2 9,4
53 |
|
Điều trị |
Dalteparin 5000 đơn vị/ngày hoặc giả dược |
Enoxaparin, 20mg/ngày, 40mg/ngày hoặc giả dược |
|
Thời gian điều trị (trung vị, ngày) |
14 |
7 |
|
Phương pháp phát hiện HKTMS |
Siêu âm tĩnh mạch có đè ép (vào ngày 21 sau khi phân nhóm ngẫu nhiên) |
Chụp tĩnh mạch (ngày 6-14 sau phân nhóm) |
|
Tiêu chí chính |
HKTMS có triệu chứng, Thuyên tắc phổi có triệu chứng, HKTMS không triệu chứng, đột tử |
HKTMS phát hiện qua chụp tĩnh mạch hoặc thuyên tắc phổi được ghi nhận |
|
Tỉ lệ mới mắc TTHKTM (%) |
2,77 ở nhóm dalteparin so với 4,96 ở nhóm giả dược (RR=0,55, p=0.002) |
5,5 ở nhóm liều 40mg so với 14,9 ở nhóm giả dược (RR=0,37, p<0,001) |
|
Biến cố xuất huyết (%) |
0,49 ở nhóm dalteparin so với 0,16 ở nhóm giả dược (p=0,15) |
0,3 ở nhóm liều 20mg, 1,7 ở nhóm liều 40mg và 1,1 ở nhóm giả dược (p>0,05) |
So sánh giữa heparin TLPTT và heparin không phân đoạn
Phần lớn các nghiên cứu lâm sàng đều cho thấy heparin không phân đoạn (5000 đơn vị TDD 3 lần/ngày) và heparin TLPTT (40mg TDD 1 lần/ngày) có hiệu quả như nhau trong dự phòng huyết khối. Heparin không phân đoạn là thuốc được ưa thích dùng trong dự phòng trong nhiều năm trước nhưng bằng chứng về hiệu quả của thuốc này chỉ được chứng minh qua những nghiên cứu trên đối tượng bệnh nhân ngoại khoa. Heparin không phân đoạn cũng có nhiều khuyết điểm so với heparin TLPTT: phải tiêm dưới da từ hai đến ba lần mỗi ngày và tính dược động học khó dự đoán được. Vì những lý do này, hiện nay heparin TLPTT đang thay thế dần heparin không phân đoạn.
Bảng 3. Các thử nghiệm so sánh hiệu quả dự phòng huyết khối của heparin TLPT thấp và heparin không phân đoạn [7]
|
Nghiên cứu |
Bệnh nhân |
Heparin TLPTT |
Heparin không phân đoạn |
Kết quả |
|
Harenberg và cs 1990 |
Bệnh nhân nội khoa bất động tại giường (n=166) |
Dalteparin 1500 aPTT units TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Hiệu quả như nhau |
|
Bergmann và Neuhart, 1996 |
Bệnh nhân nội khoa cấp tính, bất động, cao tuổi (n=442) |
Enoxaparin 20 mg TDD 1 lần/ngày |
5000 IU TDD 2 lần/ngày |
Hiệu quả như nhau |
|
Lechler và cs, 1996 |
Nội khoa (n=959) |
Enoxaparin 40 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Hiệu quả như nhau |
|
Harenberg và cs,1996 |
Bệnh nhân nội khoa bất động tại giường (n=1968) |
Nadroparin 36 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Hiệu quả như nhau |
|
Kleber và cs, 2003 |
Suy tim cấp hoặc bệnh đường hô hấp nặng (n=665) |
Enoxaparin 40 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Hiệu quả như nhau |
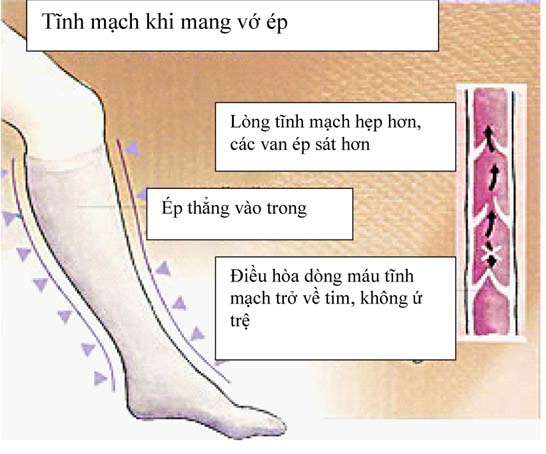
Dự phòng huyết khối tĩnh mạch sâu bằng biện pháp không dùng thuốc
Các biện pháp dự phòng HKTMS không dùng thuốc bao gồm vớ ép, băng ép hoặc dụng cụ ép bằng khí ngắt quãng. Phương pháp ép bằng khí ngắt quãng có vài điểm hạn chế ở bệnh nhân nội khoa: phải mang dụng cụ cơ học liên tục làm hạn chế vận động của bệnh nhân, có thể lại làm tăng nguy cơ TT-HKTM. Ngoài ra, dụng cụ này làm bệnh nhân cảm thấy không thoải mái, khó tuân thủ điều trị. Mặc dù mang vớ ép có ích trong việc làm giảm nguy cơ HKTMS ở bệnh nhân ngoại khoa, biện pháp này thường được để dành cho bệnh nhân có chống chỉ định với thuốc chống đông, hoặc chỉ là biện pháp hỗ trợ cho thuốc kháng đông [13].
Gần đây có một thử nghiệm đánh giá việc sử dụng chương trình báo động bằng máy tính nhằm khuyến khích việc dự phòng ở những bệnh nhân nguy cơ cao [5]. Chương trình máy tính này liên kết với dữ liệu của bệnh nhân ở bệnh viện nhằm xác định ra bệnh nhân có nguy cơ cao bị HKTMS. Chương trình này được phân bố ngẫu nhiên cho 1255 bệnh nhân đủ tiêu chuẩn chọn vào nhóm can thiệp, trong đó bác sĩ phụ trách được báo động về nguy cơ HKTMS, trong khi nhóm chứng không được báo động. Bác sĩ nhận được báo động sau đó có thể lựa chọn từ chối hoặc ra y lệnh dự phòng huyết khối thích hợp (biện pháp vật lý hoặc dùng thuốc). Nghiên cứu cho thấy việc sử dụng hệ thống báo động này làm tăng tỉ lệ dự phòng cả cơ học (1,5% so với 10%, p<0,001) và dự phòng bằng thuốc (13% so với 23,6%, p<0,001). Tương tự, tỉ lệ TTHKTM (được định nghĩa là HKTMS hay thuyên tắc phổi ở thời điểm 90 ngày) giảm rõ ở nhóm can thiệp (4,9% so với 8,2%, giảm nguy cơ 41%, p=0,001). Như vậy việc sử dụng một hệ thống vi tính đơn giản đã giúp cải thiện tình hình dự phòng và làm giảm TTHKTM ở những bệnh nhân có nguy cơ huyết khối.
Hình 1. Máy ép bằng khí ngắt quãng
Hình 2. Tác dụng của vớ ép
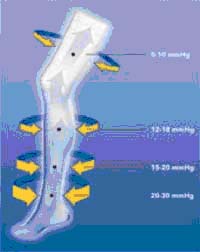
Hình 3. Sự phân bố mức áp lực lên tĩnh mạch của vớ ép
Thời gian dự phòng
Hiện tại vẫn chưa có khuyến cáo nào cho biết thời gian dự phòng là bao lâu [2]. Theo kết quả từ các nghiên cứu, thời gian dự phòng là từ 6-14 ngày. Tuy nhiên, theo ghi nhận từ thử nghiệm MEDENOX, các biến cố TTHKTM vẫn xảy ra cho đến ngày 110. Điều này đặt ra câu hỏi liệu có nên dùng thuốc kéo dài sau khi xuất viện hay không, vì thời gian nằm viện của bệnh nhân hiện nay có xu hướng ngắn lại.
Đa số bệnh nhân nội khoa đều trải qua một thời gian bệnh trước khi vào viện, do đó có thể huyết khối đã hình thành từ trước khi nhập viện. Trong một nghiên cứu trên 234 bệnh nhân nội khoa, tỉ lệ HKTMS không triệu chứng là khá cao (5,5%; KTC 95% 3,1-9,5%), trong đó bệnh nhân từ 80 tuổi trở lên có tỉ lệ cao nhất (17,8%, KTC 95% 8,5-32,6%) [14].
Như vậy bệnh nhân nội khoa nên được điều trị dự phòng trong thời gian bao lâu? Cho đến nay, chưa có thử nghiệm nào về hiệu quả dự phòng kéo dài ở bệnh nhân nội khoa được công bố. Tuy nhiên, các nghiên cứu trước đó ở bệnh nhân ngoại khoa đã cung cấp khá nhiều chứng cứ. So với bệnh nhân nội khoa, ở bệnh nhân ngoại khoa các bác sĩ thường xác định được lúc khởi đầu và thời gian kéo dài của nguy cơ huyết khối tùy theo tình trạng lâm sàng và loại phẫu thuật.
Dù đã được dự phòng huyết khối trong thời gian nằm viện, các bệnh nhân sau phẫu thuật thay khớp háng vẫn còn nguy cơ cao bị TTHKTM. Thực tế các nghiên cứu đã cho thấy 15-20% bệnh nhân sau trải qua phẫu thuật chỉnh hình lớn không có triệu chứng khi xuất viện nhưng chụp tĩnh mạch lại phát hiện huyết khối[15]. Tương tự, một khảo sát trên 4840 bệnh nhân sau phẫu thuật chỉnh hình cho thấy HKTMS có triệu chứng xuất hiện sau thời gian trung bình là 27 ngày sau phẫu thuật thay khớp háng toàn bộ, 36 ngày sau phẫu thuật điều trị gãy xương hông và 17 ngày sau thay khớp gối [16].
Các kết quả này đã thôi thúc các nhà nghiên cứu tìm hiểu về hiệu quả của việc kéo dài thời gian dự phòng huyết khối sau khi xuất viện. Dự phòng bằng heparin TLPTT tiêm dưới da một lần mỗi ngày có thể thực hiện được tại nhà, bệnh nhân có thể tự tiêm được và hơn nữa không cần phải làm xét nghiệm theo dõi. Theo một phân tích gộp từ các thử nghiệm lâm sàng ngẫu nhiên có kiểm chứng so sánh giữa heparin kéo dài sau khi xuất viện và giả dược ở bệnh nhân thay khớp háng cho thấy dự phòng kéo dài giúp giảm nguy cơ tương đối HKTMS 59% (P<0,001) và giảm nguy cơ TTHKTM có triệu chứng 64% (p=0,001) [17]. Dự phòng bằng fondaparinux kéo dài từ 6-8 ngày lên đến 25-31 ngày sau phẫu thuật điều trị gãy xương hông cũng làm giảm tỉ lệ TTHKTM so với giả dược (1,4% so với 35%, p<0,001) [18].
Thử nghiệm ENOXACAN II [19] cho thấy kéo dài thời gian dự phòng bằng heparin TLPT thấp từ 6-10 ngày lên 25-31 ngày ở bệnh nhân sau phẫu thuật ung thư vùng bụng và chậu giúp giảm tỉ lệ TTHKTM (124,8 so với 12% ở nhóm chứng, p = 0,02). Điều đáng lưu ý là hiệu quả của việc kéo dài dự phòng vẫn còn duy trì sau 3 tháng theo dõi.
Vấn đề dự phòng kéo dài ở bệnh nhân nội khoa vẫn đang trong vòng nghiên cứu. Theo thử nghiệm MEDENOX, trong thời gian theo dõi có thêm 8 biến cố TTHKTM xảy ra trong khoảng từ ngày 15 đến ngày 110. Trong số này, có 4 trường hợp thuyên tắc phổi tử vong, 1 trong nhóm giả dược (21 ngày sau ngưng thuốc), 1 trong nhóm 20mg enoxaparin và 2 trong nhóm 40 mg enoxaparin (60 ngày sau ngưng thuốc). Tương tự, theo thử nghiệm PREVENT, có 5 trường hợp TTHKTM có triệu chứng được phát hiện ở ngày 90. Theo thử nghiệm ARTEMIS, thêm 10 trường hợp thuyên tắc phổi xảy ra sau khi ngưng thuốc (4 trong nhóm fondaparinux và 6 trong nhóm giả dược) [11].
Cần có nhiều nghiên cứu lâm sàng đánh giá dự phòng lâu dài cho bệnh nhân nội khoa ngoại trú. Hiện nay đang có một nghiên cứu quốc tế trên 6000 bệnh nhân để xác định hiệu quả của vi
ệc tiếp tục dự phòng 28 ngày sau xuất viện ở bệnh nhân bị HKTMS [20].
Nghiên cứu EXCLAIM là một nghiên cứu nhằm mục đích đánh giá hiệu quả và tính an toàn của dự phòng huyết khối kéo dài ở bệnh nhân nội khoa. Đây là thử nghiệm đa trung tâm ngẫu nhiên có kiểm chứng giả dược, mù đôi trên 4800 bệnh nhân nội khoa cấp tính từ 40 tuổi trở lên. Các nhà nghiên cứu tìm hiểu hiệu quả của việc kéo dài thêm 28 ngày enoxaparin 40mg (1 lần/ngày) sau khi xuất viện ở bệnh nhân trước đó đã được điều trị dự phòng trong 10 ngày. Tiêu chí chính là biến cố thuyên tắc huyết khối tĩnh mạch trong thời gian 28 ± 4 ngày sau khi phân nhóm ngẫu nhiên. Kết quả từ nghiên cứu vẫn đang trong vòng chờ đợi. Người ta hy vọng các kết quả thu được sẽ giúp làm rõ vai trò của dự phòng huyết khối kéo dài cũng như những hiểu biết về các yếu tố có liên quan đến việc hình thành huyết khối sau khi xuất viện ở những bệnh nhân này.
Tính an toàn của dự phòng huyết khối
Mặc dù heparin TLPTT và heparin không phân đoạn có hiệu quả tương đương trong dự phòng huyết khối, các thử nghiệm lâm sàng cho thấy heparin TLPTT an toàn hơn (bảng 4). Theo thử nghiệm PRIME (the Thromboembolism Prophylaxis in Internal Medicine with Enoxaparin), tỉ lệ các biến cố xuất huyết như nhau ở hai nhóm, nhưng máu tụ quanh nơi tiêm thuốc >5cm thường gặp ở nhóm được tiêm heparin không phân đoạn hơn so với nhóm được tiêm enoxaparin 40mg 1 lần/ngày (10,8% so với 4,6%, p<0,001). Một số nghiên cứu khác cũng cho kết quả tương tự (bảng 4).
Bảng 4. Tính an toàn của dự phòng huyết khối trên bệnh nhân nội khoa bằng heparin TLPTT hoặc heparin không phân đoạn [7]
|
Nghiên cứu |
Cỡ mẫu |
Heparin TLPTT |
Heparin không phân đoạn |
Tính an toàn |
|
Harenberg và cs 1990 [21] |
166 |
Dalteparin 1500 aPTT units TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Tỉ lệ biến chứng như nhau. Khối máu tụ ở nhóm heparin TLPT thấp nhỏ hơn |
|
Bergmann và Neuhart, 1996 [22] |
439 |
Enoxaparin 20 mg TDD 1 lần/ngày |
5000 IU TDD 2 lần/ngày |
Tỉ lệ biến chứng như nhau |
|
Lechler và cs 1996 [23] |
959 |
Enoxaparin 40 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Tỉ lệ xuất huyết nặng và khối máu tụ nhỏ hơn ở nhóm enoxaparin |
|
Harenberg et al. 1996 [24] |
1968 |
Nadroparin 36 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Tỉ lệ xuất huyết nặng rất thấp. Nhóm heparin không phân đoạn hay gặp khối máu tụ to (>2,5cm), phản ứng nổi ban, dị ứng tại chỗ |
|
Kleber et al. 2003 [25] |
665 |
Enoxaparin 40 mg TDD 1 lần/ngày |
5000 IU TDD 3 lần/ngày |
Tỉ lệ biến chứng ở nhóm enoxaparin thấp hơn có ý nghĩa |
Theo một phân tích về tính an toàn của dự phòng huyết khối trên 2346 bệnh nhân từ nghiên cứu MEDENOX, THE PRINCE và THE PRIME [26], tỉ lệ xuất huyết nặng ở ba nhóm (enoxaparin, heparin không phân đoạn và giả dược) là như nhau nhưng tỉ lệ xuất huyết nhẹ ở nhóm heparin không phân đoạn cao hơn rõ rệt so với enoxaparin (nguy cơ tương đối 1,7; KTC 95% 1,3-2,2; p = 0,0001).
Nghiên cứu ARTEMIS trên bệnh nhân nội khoa cao tuổi, tỉ lệ xuất huyết nặng khi dự phòng bằng fondaparinux 2,5mg/ngày chỉ khoảng 0,2%, biến chứng xuất huyết nhẹ 2,6% (so với 1% ở nhóm giả dược)[11].
Nguy cơ giảm tiểu cầu do heparin cũng là vấn đề cần được quan tâm. Biến chứng này thường gặp khi dùng heparin không phân đoạn hơn so với heparin TLPT thấp. Theo một nghiên cứu đoàn hệ gần đây, tỉ lệ xuất huyết giảm tiểu cầu ở bệnh nhân nội khoa nằm viện là thấp hơn 1% khi tiêm dưới da heparin không phân đoạn, tuy nhiên xuất huyết giảm tiểu cầu do heparin lại có liên quan với tỉ lệ cao bị các biến cố thuyên tắc huyết khối (60%) [27].
Hiệu quả kinh tế của dự phòng huyết khối
Điều trị dự phòng bằng enoxaparin có hiệu quả kinh tế hơn so với không điều trị hoặc giả dược. Điều này đã được chứng minh qua các phân tích từ dữ liệu của nghiên cứu MEDENOX. Theo một phân tích gộp của tác giả Mismetti và cộng sự, chi phí khi điều trị dự phòng huyết khối bằng enoxaparin và heparin không phân đoạn là như nhau [28].
|
Dự phòng bằng heparin TLPT thấp hoặc heparin không phân đoạn được khuyến cáo mức 1A cho: – Bệnh nhân nội khoa cấp tính nhập viện vì suy tim sung huyết, hoặc – Bệnh đường hô hấp nặng, hoặc – Bất động tại giường và kèm theo ít nhất một trong những yếu tố nguy cơ như ung thư, tiền sử thuyên tắc/huyết khối tĩnh mạch, nhiễm trùng, bệnh lý thần kinh cấp tính, viêm ruột. |
|
Dự phòng bằng biện pháp cơ học (băng ép hoặc dụng cụ ép bằng khí) được khuy |
Tình hình thực tế
Mặc dù rõ ràng dự phòng huyết khối ở bệnh nhân nội khoa là vấn đề cần thiết, nhưng trên thực tế lâm sàng số bệnh nhân được điều trị dự phòng vẫn còn rất ít.
Theo một nghiên cứu hồi cứu trên 526 bệnh nhân có chỉ định dự phòng TTHKTM từ hai bệnh viện ở Ý [29], chỉ một số ít bệnh nhân được dự phòng đầy đủ. Có 165 bệnh nhân (32%) có chỉ định dự phòng TTHKTM theo các khuyến cáo hiện nay. Trong số này, 42 bệnh nhân có chống chỉ định dùng thuốc chống huyết khối, 11 bệnh nhân đang được điều trị chống đông lâu dài, còn lại 112 bệnh nhân phù hợp tiêu chuẩn. Trong số 112 bệnh nhân này, chỉ có 52 (46%) được dự phòng huyết khối. Việc dự phòng huyết khối phổ biến hơn ở bệnh nhân ở các bệnh nhân sau đột quỵ thiếu máu não cấp hoặc suy tim so với các bệnh nhân bị bệnh ác tính, nhiễm trùng cấp, suy hô hấp cấp.
Theo một nghiên cứu hồi cứu khác trên tất cả những trường hợp bị HKTMS và thuyên tắc phổi trong thời gian hơn 1 năm tại bệnh viện đại học ở Montreal, Canada [30], trong 65 bệnh nhân bị TTHKTM có chỉ định dự phòng huyết khối theo ACCP, 44 bệnh nhân không được dự phòng đầy đủ (68%), 21 bệnh nhân hoàn toàn không được dự phòng và 10 bệnh nhân có dự phòng nhưng không đầy đủ thời gian.
Theo ACCP, sự thiếu nhận thức về tầm quan trọng của của vấn đề và sự lo lắng về nguy cơ xuất huyết góp phần lý giải vì sao các bệnh nhân nội khoa vẫn chưa được điều trị dự phòng huyết khối đúng mức.
TÀI LIỆU THAM KHẢO
1. Cohen AT, Edmonson RA, Phillips MJ et al, The changing pattern of venous thromboembolic disease, Haemostasis, 1996. 26: 65-71.
2. Geerts WH, Pineo GF, Heit JA et al, Prevention of venous thromboembolis, Chest 2004, 126(Suppl 3): 338S-400S.
3. Caprini JA, Arcelus JA, Reyna JJ et al, Effective risk stratification of surgical and nonsurgical patients for venous thromboembolic disease, Semin Hematol, 2001, 38(Suppl 5): 12-19.
4. Haas SK, Venous thromboembolic risk and its prevention in hospitalised medical patients, Semin Thromb Haemost, 2002, 28: 577-84.
5. Kucher N, et al., Electronic alerts to prevent venous thromboembolism among hospitalized patients, N Engl J Med, 2005, 352: 969-977.
6. Samama MM, et al., An electronic tool for venous thromboembolism prevention in medical and surgical patients, Haematologica, 2006, 91: 64-70.
7. Samama MM and Kleber FX, An update on prevention of venous thromboembolism in hospitalized acutely ill medical patients, Thrombosis Journal, 2006, 4: 8.
8. Belch JJ, et al., Prevention of deep vein thrombosis in medical patients by low-dose heparin, Scott Med J, 1981, 26: 115-117.
9. Samama MM, Cohen AT, and Darmon J-Y, A comparison of enoxaparin with placebo for the prevention of venous thromboembolism in acutely ill medical patients, N Engl J Med, 1999, 341: 793-800.
10. Leizorovicz A, Cohen AT, and Turpie AG, Randomized, placebo-controlled trial of dalteparin for the prevention of venous thromboembolism in acutely ill medical patients, Circulation, 2004, 110: 874-9.
11. Cohen AT, Davidson BL, Gallus AS et al, Efficacy and safety of fondaparinux for the prevention of venous thromboembolism in older acute medical patients: randomised placebo controlled trial, BMJ, 2006, 332: 325-329.
12. Turpie AG and Leizorovicz A, Prevention of venous thromboembolism in medically ill patients: a clinical update, Med. J, 2006, 82: 806-809.
13. Amaragiri S and Lees T, Elastic compression stockings for prevention of deep vein thrombosis, Cochrane Database Syst Rev, 2002, (4), Cochrane Library. Issue 1. Oxford: Update Software, 2002.
14. Oger E, Bressollette L, and Nonent M, High prevalence of asymptomatic deep vein thrombosis on admission in a medical unit among elderly patients, Thromb Haemost, 2002, 88:592-7.
15. Trowbridge A, Boese CK, and Woodruff B, Incidence of posthospitalization proximal deep venous thrombosis after total hip arthroplasty. A pilot study, Clin Orthop Relat Res, 1994, 299: 203-8.
16. Dahl OE, Gudmundsen TE, and Haukeland L, Late occurring clinical deep vein thrombosis in joint-operated patients, Acta Orthop Scand, 2000, 71: 47-50.
17. Hull RD, Pineo GF, and Stein PD, Extended out-of-hospital low-molecular-weight heparin prophylaxis against deep venous thrombosis in patients after elective hip arthroplasty: a systematic review, Ann Intern Med 2001, 135: 858-69.
18. Eriksson BI, Lassen MR, and PENTasaccharide in HIp-FRActure Surgery Plus Investigators, Duration of prophylaxis against venous thromboembolism with fondaparinux after hip fracture surgery: a multicenter, randomized, placebo-controlled, double-blind study, Arch Intern Med, 2003, 163: 1337.
19. Bergqvist D, Agnelli G, and Cohen AT, ENOXACAN II Investigators. Duration of prophylaxis against venous thromboembolism with enoxaparin after surgery for cancer, N Engl J Med, 2002, 346: 975-80.
20. Hull RD, Thromboprophylaxis in medical patients: Lessons from MEDENOX, Advanced Studies in Medicine, 2002, 2(12): 441-444.
21. Harenberg J, Kallenbach B, and Martin U, Randomized controlled study of heparin and low molecular weight heparin for prevention of deep vein thrombosis in medical patients, Thromb Res, 1990, 59: 639-650.
22. Bergmann JF and Neuhart E, A multicenter randomized doubleblind study of enoxaparin compared with unfractionated heparin in the prevention of venous thromboembolic disease in elderly in-patients bedridden for an acute medical illness.The Enoxaparin in Medicine Study Group, Thromb Haemost, 1996, 76: 529-534.
23. Lechler E, Schramm W, and Flosbach CW, The venous thrombotic risk in non-surgical patients: epidemiological data and efficacy/safety profile of a low-molecular-weight heparin (enoxaparin), The Prime Study Group. Haemostasis, 1996, 26(Suppl2): 49-56.
24. Harenberg J, Roebruck P, and Heene DL, Subcutaneous low-molecular-weight heparin versus standard heparin and the prevention of thromboembolism in medical inpatients. The Heparin Study in Internal Medicine Group. Haemostasis, 1996, 26: 127-139.
25. Kleber FX, Witt C, and Vogel G, THE-PRINCE Study Group: Randomized comparison of enoxaparin with unfractionated heparin for the prevention of venous thromboembolism in medical patients with heart failure or severe respiratory disease, Am Heart J, 2003, 145: 614-621.
26. Alikhan R and Cohen AT, A safety analysis of thromboprophylaxis in acute medical illness, Thromb Haemost, 2003, 89: 590-591.
27. Girolami B, Prandoni P,
and Stefani PM, The incidence of heparin-induced thrombocytopenia in hospitalized medical patients treated with subcutaneous unfractionated heparin: a prospective cohort study, Blood, 2003. 101: p. 2955-2959.
28. Mismetti P, Laporte-Simitsidis S, and Tardy B, Prevention of venous thromboembolism in internal medicine with unfractionated or low-molecular-weight heparins: a meta-analysis of randomised clinical trials, Thromb Haemost, 2000, 83: 14-19.
29. Ageno W, Squizzato A, and Ambrosini F, Thrombosis prophylaxis in medical patients: a retrospective review of clinical practice patterns, Haematologica, 2002, 87: 746-50.
30. Arnold DM, Kahn SR, and Shrier I, Missed opportunities for prevention of venous thromboembolism: an evaluation of the use of thromboprophylaxis guidelines, Chest, 2001, 120: 1964-71.
31. Bergmann JF and Kher A, Venous thromboembolism in the medically ill patients: a call to action, Int J Clin Pract, 2005, 59(5): 555-561.