I. MỞ ĐẦU:
Tỉ lệ rung nhĩ (RN) và thuyên tắc tĩnh mạch sâu (DVT) đang ngày càng tăng, điều này dẫn đến số lượng BN dùng kháng đông (KĐ) ngày càngnhiều.
BS NGUYỄN THANH HIỀN,
BS DƯƠNG HIỆP HỒ,
BS TRẦN NGUYỄN THU THỦY
Những BN này có nguy cơ bi chảy máu tự phát, hoặc do chấn thương hay phẫu thuật. Kháng vitamin K là thuốc được sử dụng nhiều trong hơn 50 năm qua để điều trị dự phòng thuyên tắc động mạch (ĐM) và tĩnh mạch (TM). Gần đây, các thuốc NOAC (còn gọi là: không phải kháng vitamin K đường uống) đã được chỉ định để thay thế kháng vitamin K trong điều trị dự phòng đột quỵ RN ở BN không do bệnh van tim, điều trị và dự phòng thuyên tắc tĩnh mạch sâu (DVT). Cácthuốcnày bao gồm Dabigatran (ức chế trực tiếp yếu tố II), Rivaroxaban, Apixaban, Endoxaban ức chế yếu tố Xa. NOAC được chứng minh giảm nguy cơ ĐQ tương đương hoặc tốt hơn, giảm tử vong, giảm biến chứng chảy máu nặng (đặc biệt xuất huyết não) ở BN RN không do bệnh van tim và DVT khi so với kháng vit K. Bên cạnh đó thuốc cũng có nhiều ưu điểm như ít tác dụng phụ khác hơn, dùng đường uống liều cố định 1-2 lần ngày, ít tương tác với thức ăn hoặc thuốc khác, cửa sổ điều trị rộng với liều chuẩn, hiệu quả chống đông ổn định không cần theo dõi thường xuyên, BN chấp nhận tốt và dung nạp khi dùng dài hạn. Tuy nhiên, thuốc còn thiếu antidote (Dabigatran mới có antidote nhưng chưa có ở Việt nam) và chưa có xét nghiệm đánh giá đặc hiệu trên lâm sàng. Đó là khó khăn khi BN bị chảy máu hay cần phẩu thuật khẩn. Bài viết này tổngkết lại các tài liệu hiện nay về điều trị BN đang uống NOAC trong các bệnh lý cấp tính. Kỳ sau chúng tôi sẽ tiếp tục viết về điều trị BN đang uống NOAC cần phẫu thuật/thủ thuật (1-2).
II. DƯỢC LỰC HỌC CỦA NOAC (2-6):
Phân loại thuốc KĐ có sẵn hiện nay là dựa trên đường sử dụng (tĩnh mạch so với uống) và cơ chế tác động của nó (trực tiếp hay gián tiếp). Cơ chế và cũng là ưu điểm của các NOAC là chỉ ức chế một khâu quan trọng nhất trong quá trình đông máu là Xa (rivaroxaban, apixaban) hoặc IIa (dabigatran). Điều này khác hẳn với vitamin K ức chế nhiều khâu trong quá trình đông máu do nó làm giảm tổng hợp các yếu tố đông máu phụ thuộc vitamin K (hình 1). So sánh đặc điểm và chỉ định điều trị giữa các NOAC tóm tắt ở bảng 1.
Nhược điểm chung của nhóm là chưa có thuốc đối kháng (antidote) ngoại trừ dabigaran (nhưng chưa có ở Việt nam), nên khi có biến chứng chảy máu chỉ có thể điều trị triệu chứng.
NOACs là cơ chất cho vận chuyển P-glycoprotein (Pgp), ngoài ra Apixaban và Rivaroxaban còn là cơ chất cho chuyển hóa CXP3A4. Vì thế, các thuốc dùng đồng thời có ảnh hưởng lên các con đường chuyển hóa này cần phải được đánh giá khi dùng chung để ngăn chặn tương tác thuốc (Bảng 2).
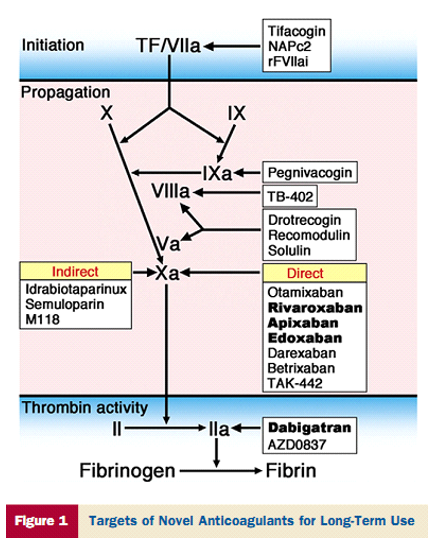
Hình 1.Cơ chế tác dụng của thuốc kháng đông mới (4).
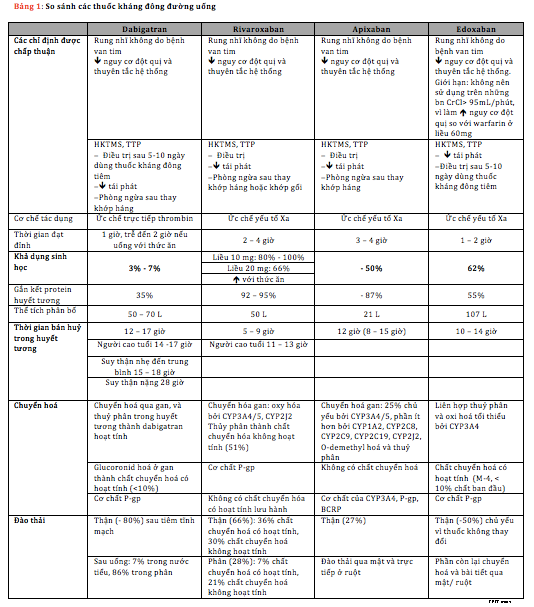
Bảng 1. So sánh đặc điểm và chỉ định điều trị giữa các NOAC (2).
Bảng 2: Hiệu quả trên nồng độ huyết tương của NOACs từ tương tác thuốc và khuyến cáo hướng đến liều NOAC (5).
|
|
Thông qua |
Dabigatran |
Apixaban |
Edoxaban |
Rivaroxaban |
|
Atorvastatin |
Cạnh tranh P-gp và ức chế CYP3A4 |
+ 18% |
Chưa có dữ liệu |
Không ảnh hưởng |
Không ảnh hưởng |
|
Digoxin |
Cạnh tranh P-gp |
Không ảnh hưởng |
Chưa có dữ liệu |
Không ảnh hưởng |
Không ảnh hưởng |
|
Verapamil |
Cạnh tranh P-gp và ức chế yếu CYP3A4 |
+ 12-180% (giảm liều) |
Chưa có dữ liệu |
+ 53% (giảm 50% liều) |
Ảnh hưởng nhẹ (thận trọng khi Clcre 15-50 ml/p |
|
Diltiazem |
Cạnh tranh P-gp và ức chế yếu CYP3A4 |
Không ảnh hưởng |
+ 40% |
Chưa có dữ liệu |
Ảnh hưởng nhẹ (thận trọng khi Clcre 15-50 ml/p |
|
Amiodarone |
Cạnh tranh P-gp |
+ 12-60% |
Chưa có dữ liệu |
Không ảnh hưởng |
Ảnh hưởng nhẹ (thận trọng khi Clcre 15-50 ml/p |
|
Clarithromycin, Erythromycin |
Cạnh tranh P-gp và ức chế CYP3A4 |
+ 15-20% |
Chưa có dữ liệu |
Chưa có dữ liệu |
+ 30-54% |
|
Antacid, PPI, H2– |
Hấp thu đường tiêu hóa |
-12-30% |
Chưa có dữ liệu |
Không ảnh hưởng |
Không ảnh hưởng |
|
Thuốc khác tăng NC chảy máu |
Tương tác dược lực (ức chế kết tập TC, NSAID, steroid đường toàn thân, thuốc KĐ khác); Tiền sửhoặc đang XHTH; Phẫu thuật cơ quan quan trọng gần đây (mắt, não); Giảm tiểu cầu (như hóa trị); điểm HAS-BLED ≥ 3 |
||||
III. XÉT NGHIỆM ĐÁNH GIÁ HIỆU QUẢ NOAC (3-6):
XN thường quy đánh giá hiệu quả KĐ là không cần thiết, tuy nhiên định lượng tác dụng này rất cẩn thiết trong những tình huống cấp cứu như khi có biến cố thuyên tắc hoặc chảy máu nặng, cần PT khẩn cấp hoặc trong những tình huống đặc biệt như BN có suy gan, suy thận, có dùng thuốc gây tương tác hoặc nghi ngờ quá liều. Hoạt tính NOAC phụ thuộc nhiều vào thời điểm lấy mẫu máu. Hiệu quả tối đa (nồng độ đỉnh) đạt 3 giờ sau uống và hiệu quả thấp (nồng độ đáy) khoảng 12-24 sau uống thuốc. Do đó, thời gian từ lúc uống đến lúc lấy máu cần ghi lại cẩn thận khi cần theo dõi hoạt tính chống đông. Có thể định tính hoạt tính KĐ của Dabigatran bằng aPTT và của thuốc ức chế Xa (như Rivaroxaban) bằng PT (Prothrombin time) nhưng không nhạy cho việc đánh giá định lượng. Xét nghiệm định lượng cho chất ức chế thrombin trực tiếp (Direct thrombin Inhibitors-DTIs) và ức chế yếu tố Xa hữu ích, nhưng không có thường qui ở tất cả các bệnh viện. Không sử dụng INR để đánh giá hiệu quả KĐ cho các BN điều trị NOACs (bảng 3, hình 2).
Bảng 3: Diễn giải xét nghiệm đông máu ở BN được điều trị bằng NOAC.
|
|
Dabigatran |
Apixaban |
Edoxaban |
Rivaroxaban |
|
Nồng độ đỉnh trong huyết tương |
2 giờ sau uống |
1 -4 giờ sau uống |
1 -2 giờ sau uống |
2-4 giờ sau uống |
|
Nồng độ đáy trong huyết tương |
12-24 giờ sau uống |
12-24 giờ sau uống |
12-24 giờ sau uống |
16-24 giờ sau uống |
|
PT |
Không thể sử dụng |
Không thể sử dụng |
Kéo dài nhưng không rõ có liên quan nguy cơ chảy máu hay không (?) |
Kéo dài: có lẽ cho thấy nguy cơ chảy máu quá mức đòi hỏi cần điều chỉnh |
|
INR |
Không thể sử dụng |
Không thể sử dụng |
Không thể sử dụng |
Không thể sử dụng |
|
aPTT |
ở mức đáy: > 2 lần giới hạn trên của bình thường gợi ý nguy cơ chảy máu quá mức |
Không thể sử dụng |
Kéo dài nhưng không rõ có liên quan nguy cơ chảy máu hay không (?) |
Không thể sử dụng |
|
dTT |
ở mức đáy: > 200ng/ml hoặc > 65 giây: nguy cơ chảy máu quá mức |
Không thể sử dụng |
Không thể sử dụng |
Không thể sử dụng |
|
Anti-FXa chromogenic assays |
Không thể áp dụng |
Chưa có dữ liệu |
Định lượng; không có dữ liệu về giá trị ngưỡng đối với chảy máu hay huyết khối |
Định lượng; không có dữ liệu về giá trị ngưỡng đối với chảy máu hay huyết khối |
|
ECT |
ở mức đáy: ≥ 3 lần giới hạn trên của bình thường: nguy cơ chảy máu quá mức |
Không ảnh hưởng |
Không ảnh hưởng |
Không ảnh hưởng |
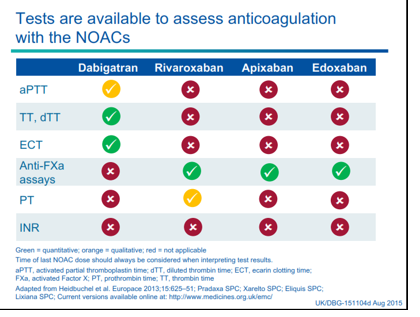
Hình 2. Các xét nghiệm có sẵn để đánh giá hiệu quả kháng đông của NOAC. Hình màu xanh chứng tỏ xét nghiệm có giá trị đánh giá trực tiếp hiệu quả kháng đông của các NOAC, tuy nhiên hiện chưa phổ biến trong thực hành. Màu vàng là đánh giá gián tiếp và tạm chấp nhận trong thực hành hiện nay. Màu đỏ là XN không có giá trị theo dõi (từ hội nghị TM châu Âu 9/2015).
IV. TRUNG HÒA NOAC (7-13):
Do chưa có antidote tại Việt Nam, nên các bệnh viện cần xây dựng quy trình xử trí khi có biến chứng chảy máu do uống KĐ. Nguyên tắc chung là ngưng thuốc kháng đông, tận dụng mọi biện pháp cầm máu có thể được như biện pháp cơ học, các chế phẩm đông máu, các thuốc chống tiêu sợi huyết, các biện pháp lấy bỏ thuốc (BN uống dưới 3h có thể rửa dạ dày và dùng than hoạt tính). Cũng cần lưu ý là chạy thận nhân tạo chỉ có hiệu quả với Dabigatran nhưng không có hiệu quả với Rivaroxaban (hình 3, 4).
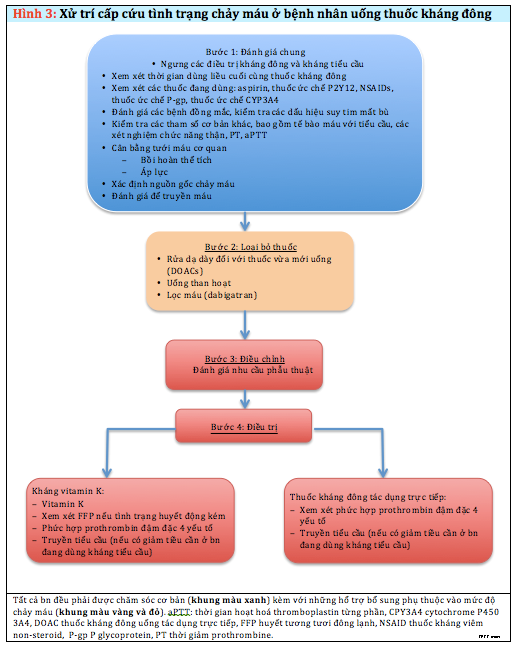
Hình 3. Điều trị chảy máu ở BN uống KĐ (Practical Management of Anticoagulationin Patients with Atrial Fibrillation) (9).
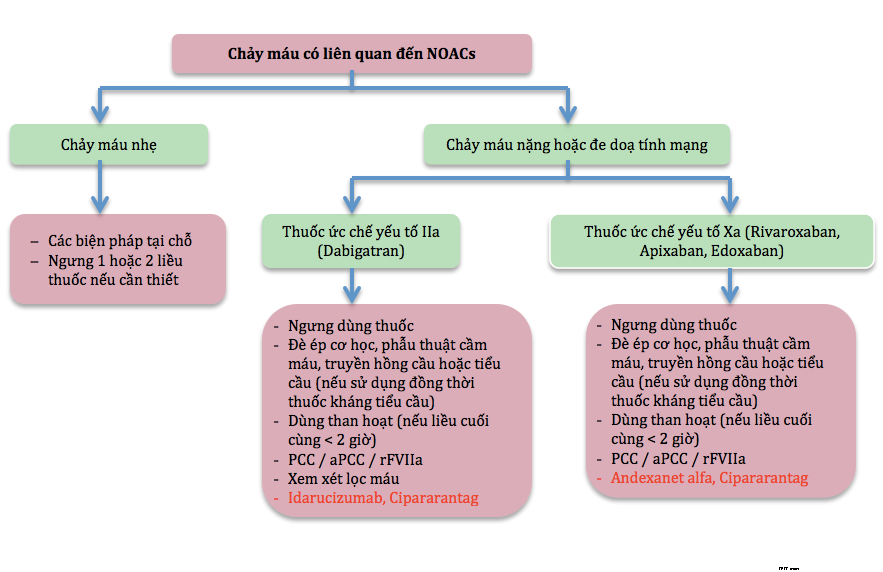
Hình 4. Quy trình xử trí khi có biến chứng chảy máu do NOAC (10).
IV.1. Với Dabigatran:
Chảy máu nhẹ: chỉ cần theo dõi và chăm sóc hỗ trợ.
Chảy máu nặng: dùng TM Idarucizumax (praxbind 5mg) 2.5mg truyền TM x 2 lần sẽ trung hòa tác dụng của dabigatran trong vài phút.
Idarucizumax là kháng thể đơn dòng gắn vào thrombin 350 lần mạnh hơn dabigatran, thuốc hiện nay đã được FDA chấp thuận để điều trị chảy máu năng hay cần phẫu thuật khẩn ở BN dùng dabigatran.
Phức bộ prothrombin hoạt hóa, yếu tố VII hoạt hóa cũng được đề nghị điều trị trong trường hợp chảy máu nặng do dabigatran, dù kết quả trên người còn nhiều bàn cãi.
Chạy thận nhân tạo trong 4 giờ giúp thải trừ 57% liều dabigatran. Ở những BN có GFR < 30ml/ph hoặc tổn thương thận cấp nên lựa chọn biện pháp này. Nếu BN mới uống thuốc 1- 2 giờ, có thể sử dụng than hoạt hay rửa dạ dày. Lưu ý tránh để viêm phổi hít và tăng áp lực nội sọ.
IV.2. Với Rivaroxaban:
Tương tự như Dabigatran, rửa dạ dày nếu mới uống 1-2 giờ, chạy thận nhân tạo không hiệu quả do thuốc gắn với protein.
Thuốc đối kháng Adexanet alfa là thuốc antidote đang được nghiên cứu, hy vọng sẽ được FDA chấp nhận sớm trong tương lai.
Các thuốcPCC, yếu tố VII hoạt hóa cũng được đề nghị điều trị tuy hiệu quả còn bàn cãi.
V. ĐIỀU TRỊ CHẢY MÁU ĐE DỌA TÍNH MẠNG:
Nguyên tắc: tất cả phải được điều trị theo nguyên tắc hồi sinh cơ bản tương tự nhau bất kể loại thuốc nào. Ngay lập tức đánh giá và điều trị đường hô hấp, tuần hoàn cùng cố gắng kiểm soát chảy máu. Thực hiện đè ép nếu chảy máu ở vùng có thề đè ép được, đồng thời bù dịch, truyền máu và các thành phần máu khác khi BN không ổn định, dùng thuốc trung hòa ngay nếu có sẵn. Phần này sẽ đi sâu vào XHN, dạ dảy, sauchấn thương.
1. XUẤT HUYẾT NÃO (14-20):
Tỉ lệ xuất huyết não (XHN) do dùng NOAC theo các phân tích gộp khoảng 0.4%, giảm hơn 50% khi so với uống kháng vitamin K. Hướng dẫn điều trị hiện nay còn thiếu. Các yếu tố cần quan tâm gồm: có thuốc trung hòa không, thời gian nào nên PT thần kinh khẩn, nguy cơ thuyên tắc huyết khối nếu ngưng kháng đông khi hiện diện XHN.
Cần phải đánh giá tổn thương mạch máu não ở bất kỳ BN có dấu hiệu thần kinh nào khi đang uống NOAC. CT não cần làm ngay để xác định có XHN hay không, xác định độ nặng của XH và đánh giá nhu mô não xung quanh.
Chụp CT tương phản (có cản quang) để xác định nguy cơ dãn rộng vùng XHN qua dấu hiệu hiện diện chất tương phản trong vùng tụ máu (presence of contrast within the hematoma-spot sign), đồng thời đánh giá chi tiết tổn thương mạch máu như phình mạch, dị dạng động tĩnh mạch (AVM) và dò màng cứng.
Điều trị: XHN do thuốc NOAC có tỷ lệ thấp hơn nhưng do chưa có thuốc đối kháng nên biện pháp điều trị chủ yếu là ngưng thuốc và điều trị hỗ trợ. Việc sử dụng các chế phẩm máu PCC, aPCC và yếu tố VII đối với chảy máu nặng do NOAC theo chỉ dẫn hiện nay. Dùng thuốc trung hòa ngay nếu có sẵn, đồng thời duy trì huyết áp đúng – tích cực. Trong 6 giờ đầu, không nên hạ áp tích cực trừ khi > 200mmHg. Sau 6 giờ có thể duy trì HA < 140mmHg để hạn chế dãn rộng vùng tụ máu. Với BN không ổn định nên đặt ICP để theo dõi và điều chỉnh HA theo áp lực nội sọ. Sử dụng PCC cho đến khi chúng ta có thuốc đối kháng.
Dùng lại KĐ sau XHN: Quyết định dùng lại kháng đông sau XHN cầncân bằng lợi ích/nguy cơ trên mỗi bệnh nhân. Hiện chưa có nghiên cứu tiền cứu nào đánh giá lợi ích lâm sàng của dùng lại KĐ sauXHN.
Có một số nghiên cứu quan sát dùng lại KĐ sau XHN. Nhìn chung tỉ lệ dùng lại KĐlà thấp (khoảng 19-35%, trung bình khoảng 24%). Thời gian dùng lại trung bình thay đổi từ 18-65 ngày, trung bình khoảng 31 ngày. Hầu hết bệnh nhân dùng lại là mang van cơ học (khoảng 68%) và rung nhĩ (10%). Đối tượng dùng lại thường trẻ hơn, XHN không nặng theo đánh giá lâm sàng (NIHSS vàthangđiểmxuất huyết não-ICH score) và đánh giá chức năng (mRS cải tiếntừ 0-3).Hướng dẫn dùng kháng đôngsau XHN tóm tắt ở hình 5. BN nên dùng và không nên dùng lại tóm tắt ở bảng 4 (tham khảo thêm bài: Dùng lại kháng đông sau xuất huey61t não – Chuyên đề Tim mạch học 2017) (17).
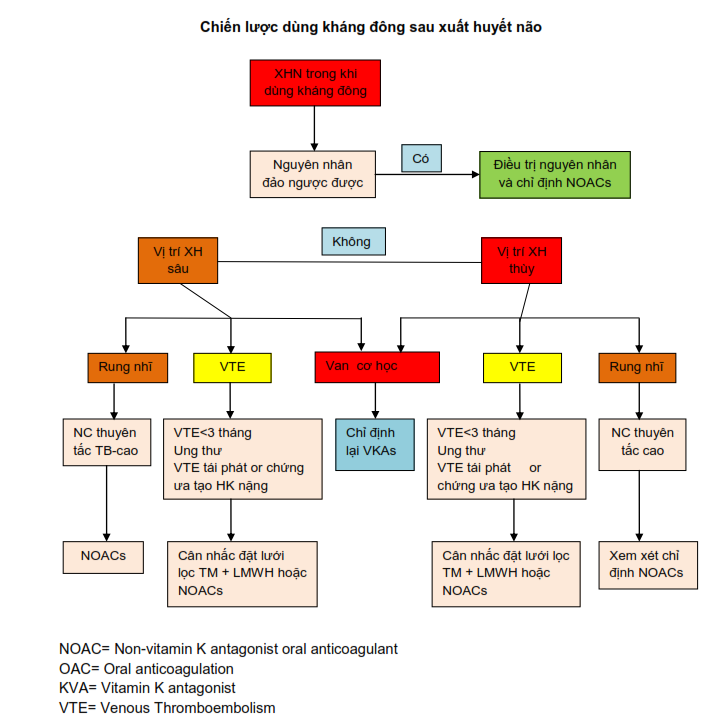
Hình 5. Chiến lược dùng lại kháng đông sau XHN (20).
Thời gian đề nghị là rất khác nhau từ 2 – 10 tuần. Mộtsố đề nghị dùng sớm hơn (dưới 7 ngày) hoặc muộn hơn (hơn 10 tuần). Điều này tùy thuộc vào từng bệnh lý cụ thể và nguy cơ mỗi người bệnh dựa trên kích thước và vị trí hấp thụ, và yếu tố nguy cơ lan rộng máu tụ, nguy cơ thuyên tắc và hậu quả của nó…
Bảng 4. Căn cứ lựa chọn BN nên dùng và không nên dùng lại kháng đông sau XHN.
|
Nhóm bệnh nhân nên dùng lại kháng đông |
Nhóm bệnh nhân không nên dùng kháng đông |
|
– XH khi đang sử dụng KVA hoặc quá liều kháng đông – Do chấn thương hoặc nguyên nhân điều trị được – Bệnh nhân trẻ tuổi – Kiểm soát HA tốt – XH nhân nền – Không hoặc tổn thương nhẹ chất trắng ở não – Đã phẫu thuật lấy khối máu tụ – Đã can thiệp dị dạng mạch máu – Nguy cơ đột qụy cao |
– XH trong khi uống kháng đông chưa đạt liều điều trị – Đang sử dụng NOAC hoặc gián đoạn hay không đủ liều kháng đông – Bệnh nhân cao tuổi – Không kiểm soát tốt HA – XH vùng vỏ não – XHN nghiêm trọng – Nhiều ổ vi xuất huyết – Không điều trị được nguyên nhân xuất huyết – Nghiện rượu – Bắt buộc kháng KTTC kép sau PCI
|
Theo các hướng dẫn hiện nay, cũng như quan điểm của chúng tôi, hạn chế dùng trước 2 tuần (trừ trường hợp van cơ học), thường là sau 4 tuần nếu xuất huyết não đã cầm hay ở bệnh nhân xuất huyết não nhỏ và nguy cơ thuyên tắc huyết khối cao, dùng lại sau 8 – 10 tuần hay muộn hơn ở bệnh nhân xuất huyết não vùng thân não, tiểu não hay xuất huyết não lớn.
Nếu phải dùng dưới 7 ngày, nên chuyển sang chiến lược bắc cầu bằng Heparin, sau đó mới chuyển sang dùng kháng đông uống.
Với BN đang uống NOAC bị chấn thương sọ não hiện chưa có bằng chứng thừ nghiệm lâm sàng hướng dẫn điều trị, nguyên tắc chung là cần chụp CT não liền và lập lại khi cần để đánh giá xem có biến chứng XHN hay không. Điều trị tương tự như XHN tự phát.
2. CHẤN THƯƠNG:
Tỉ lệ BN dùng NOAC bị chấn thương còn chưa rõ. Tỉ lệ bị chấn thương ở BN dùng kháng vitamin K là 4% vào năm 2006 và tăng thêm 1,7% vào 2013. Hiện ít có hướng dẫn điều trị về tình huống này. Nguyên tắc chung là cần biết: thời gian liều cuối cùng, loại thuốc uống và bệnh lý sử dụng NOAC.
Test chức năng thận và các XN đánh giá đông máu gián tiếp tùy theo loại NOAC sử dụng.
Ở BN không chảy máu, chảy máu nhẹ và chảy máu có thể cầm được dễ dàng, có thể vẫn tiếp tục dùng NOAC trong quá trình đánh giá và theo dõi. Duy trì lượng nước tiểu thích hợp.
Ở BN có chảy máu trung bình đến nặng, cần PT khẩn, hay nguy cơ chảy máu đòi hỏi đánh giá tiếp theo, dùng thuốc đối kháng đặc hiệu hoặc các biện pháp như ĐTchảy máu đe dọa tính mạng nêu trên (PCC…)
Nếu phải ngưng NOAC, dùng lại khi huyết động và tình trạng chảy máu đã được điều chỉnh hoàn toàn (2).
3. CHẢY MÁU ĐƯỜNG TIÊU HÓA (XHTH) (2, 21, 22):
Trong các thừ nghiệm chủ yếu của NOAC, Dabigatran 150mg – 2 lần/ngày, Rivaroxaban và Endoxaban 60mg 1 lần/ngày làm tăng 1.5 lần nguy cơ XHTH so với kháng vitamin K. Apixaban, Dabigatran 110mg- 2 lần/ngày có nguy cơ XHTH tương tự và Endoxaban 30mg/ngày có nguy cơ XHTH thấp hơn so với kháng vitamin K.
Yếu tố kết hợp làm tăng nguy cơ XHTH là thiếu máu, tiền sử XHTH, dùng dài hạn ASA, hay các thuốc chống tiểu cầu khác, tuổi lớn (> 75t), tăng huyết áp tâm trương, hút thuốc lá, ngưng thở khi ngủ (sleep apnea), COPD, tiền căn dùng PPI, rối loạn chức năng thận và giới nam.
Tỉ lệ XHTH trên BN dùng NOAC trên thế giới thực còn thiếu. Tỉ lệ trong các TNLS là khoảng 6%.
Nguyên tắc điều trị tóm tắt ở hình 6.
Dùng lại NOAC sau XHTH dựa trên nguy cơ chảy máu và thuyên tắc của BN. Nhìn chung, nguy cơ xuất huyết lại là thấp. Thường sau khi đã thực hiện các biện pháp cầm máu (nội soi cầm máu) và huyết động ổn, chúng ta có thể dùng lại, thời gian trung bình sau 48 giờ – 1 tuần.
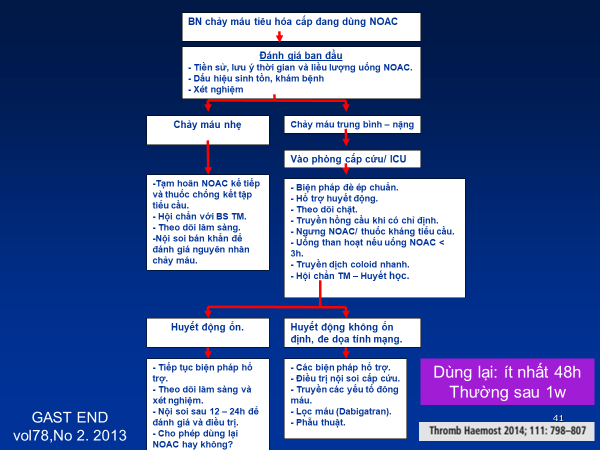
Hình 6. Chiến lược điều trị XHTH do NOAC.
VI. CHĂM SÓC BN DÙNG NOAC CÓ NGUY CƠ CHẢY MÁU CAO:
1. BN TỒN THƯƠNG THẬN CẤP:
Nguy cơ tổn thương thận cấp là cao ở BN dùng NOAC, đặc biệt trong các bệnh lý cấp tính như suy tim hoặc cần phải làm các biện pháp chẩn đoán dùng chất cản quang gây tổn thương thận. Các nghiên cứu cho thấy 44% BN phải chỉnh liều khi dùng dabigatran, 35% với rivaroxaban, 29% với apixaban. BN với GFR< 60ml/ph hoặc > 75t là nguy cơ cao nhất cần chỉnh liều trong quá trình điều trị.
Khi dùng kháng vitamin K có thể gây ra bệnh thận liên quan với thuốc (VKA associated nepropathy) với giá trị INR trên ngưỡng kèm theo hoặc không. Trong khi đó NOAC không gây tổn thương thận, không tăng nguy cơ suy thận (RR0.96, 96% CI). Nghiên cứu ROCKET AF cho thấy giảm CreCL là 4.2% ± 16.6 ml/ph ở nhóm kháng vitamin K so với nhóm dùng rivaroxaban (3,5 ml ± 15.1 ml/ ph, P< 0.001). Nghiên cứu RELY cho thấy giảm tương tự CreCL giữa 2 nhóm.
Sử dụng NOAC ở BN có tổn thương thận cấp làm tăng nguy cơ chảy máu. Tất cả NOAC (trừ apixaban) là CCĐ cho BN lọc thận. Hiện chưa có số liệu về hiệu quả hay độ an toàn trên nhóm BN này. Hiện tại đề nghị theo dõi sát nhóm BN này hay chuyển sang nhóm kháng vitamin K (2, 5, 23).
2. SAI LẦM VỀ LIẾU:
Số liệu về tỉ lệ uống quá liều NOAC chủ yếu dựa trên số liệu quan sát từ trung tâm kiểm soát ngộ độc trong năm 2011- 2013 có 49 cuộc gọi từ trung tâm trong đó 4 trường hợp do tự sát,1 trường hợp chảy máu nhẹ, chảy máu nặng xảy ra chủ yếu ở BN dùng dài hạn và kết hợp với bất thường đông máu và nguy cơ chảy máu.
Hiện chưa có hướng dẫn về điều trị quá liều thuốc NOAC có kèm chảy máu hay không. Chiến lược điều trị chủ yếu hiện nay chủ yếu dựa vào kinh nghiệm lâm sàng và hiểu biết về dược lực học của thuốc.
Uống gấp đôi:
Đối với NOACs dùng 2 lần/ngày, ngưng liều kế tiếp và bắt đầu lại chế độ 2 lần/ngày sau 24 giờ.
Đối với NOACs dùng 1 lần/ngày, BN vẫn tiếp tục chế độ bình thường, không ngưng thuốc ở ngày kế tiếp.
Quá liều:
Tuỳ thuộc vào số lượng uống. Chỉ nên nhập viện theo dõi và thực hiện các biện pháp xử trí khẩn cấp khi cần NẾU UỐNG > 2 LẦN LIỀU THÔNG THƯỜNG (5, 24).
3. ĐIỀU TRỊ BN ĐỘT QUỴ THIẾU MÁU ĐANG UỐNG NOAC (25-28):
Dù NOAC có nhiều lợi điểm trong dự phòng đột quỵ ở BN rung nhĩ không do bệnh van tim, tuy nhiên vẫn còn có khoảng 1-2 % BN bị đột quỵ/mỗi năm. Việc sử dụng NOAC cũng dẫn đến 1 số thay đổi trong điều trị đột quỵ khi đang uống NOAC. Xét nghiệm đánh giá hoạt tính kháng đông, vai trò điều trị tiêu sợi huyết (TSH) và can thiệp nội mạch và thời gian sử dụng sau đột quỵ thiếu máu. Vì mức độ nguy hiểm của XHN rất lớn,nên BN đang điều trị chống đông thường là chống chỉ định TSH trong đột quỵ cấp. Hướng dẫn của AHA và số liệu quan sát ủng hộ sử dụng TSH ở BN điều trị warfarin với giá trị INR < 1.7. Số liệu an toàn dùng TSH ở BN uống warfarin có nồng độ thấp hy vọng có thể áp dụng được cho NOAC.
Chiến lược điều trị thích hợp BN dùng NOAC cần cân bằng hiệu quả chống đông và nguy cơ XHN kêt hợp với điều trị tái tưới máu. Khó khăn hiện nay là test xét nghiệm đánh giá hoạt tính NOAC còn hạn chế. Trên thực nghiệm, điều trị trước với dabigatran hay rivaroxaban không làm tăng nguy cơ XHN khi dùng TSH. Số liệu an toàn và hiệu quả của TSH ở BN đột quỵ thiếu máu dùng NOAC chỉ hạn chế ở # 24 trường hợp được báo cáo và qua các số liệu hồi cứu của các nghiên cứu. Trong số này, có rất ít dùng sau 24 giờ liểu cuối cùng NOAC và tiên lượng kém. Nếu dùng đường động mạch (TSH qua đường động mạch) thời gian trung bình sau 13 giờ là không khác biệt (về tị lệ ICH và từ vong) giữa nhóm dùng NOAC, warfarin hay không dùng kháng đông. Trong trường hợp không có xét nghiệm sẵn, đánh giá dựa vào liều cuối cùng, chức năng thận, loại thuốc và tình trạng của BN.
Đề nghị hiện nay của AHA: chỉ dùng TSH sau dùng NOAC ít nhất 48 giờ hoặc test chức năng đông máu bình thường.
Điều trị can thiệp nội mạch ở BN ở BN đột quỵ thiếu máu đang dùng NOAC còn hạn chế. Các nghiên cứu chủ chốt đánh giá hiệu quả và an toàn của điều trị can thiệp nội mạch thường loại trừ BN đang dùng NOAC. Chỉ có 1 số ít trường hợp báo cáo điều trị nội mạch ở BN đang dùng dabigatran và rivaroxaban ngay cả khi xét nghiệm đông máu có bất thường. Có 33 trường hợp được báo cáo, nhưng không có trường hợp nào có biểu hiện XHN có triệu chứng dù có dùng kèm TSH hay không. Hiện nay AHA không đề nghị điều trị can thiệp nội mạch cho BN dùng NOAC.
Tiếp tục KĐ sau đột quỵ tùy thuôc kích thước ổ nhồi máu vì ở bệnh nhân nhồi máu não dễ có nguy cơ chuyển xuất huyết.
Hướng dẫn hiện nay là:
· Sau 1 ngày nếu là TIA.
· Sau 3 ngày nếu là NM nhỏ.
· Sau 6 ngày nếu là NM trung bình.
· Sau ít nhất 2 tuần nếu là NM diện rộng.
· Trước khi dùng lại NOAC, nên chụp lại CT não không cản quang ở BN ĐQ TM mức độ nặng để chắc chắn không có bị chuyển dạng xuất huyết.
· Nên tìm nguyên nhân đột quỵ thiếu máu khác nếu đột quỵ thiếu máu vẫn tái phát dù đã điều trị đúng và đảm bảo hiệu quả chống đông của thuốc.
VII. CHUYỂN GIỮA NOAC VÀ CÁC THUỐC KHÁNG ĐÔNG TRONG TÌNH HUỐNG CẤP CỨU (2, 5):
BN đang uống kháng đông cần chuyển thuốc kháng đông khi:
· Xuất hiện biến cố lâm sàng mới (vd: NMCT)
· Tình trạng bệnh hay bệnh kết hợp xấu hơn (bệnh thận mạn)
· Khi có thể phải điều trị can thiệp: phẫu thuật, can thiệp mạch máu, nội soi tiêu hóa can thiệp…
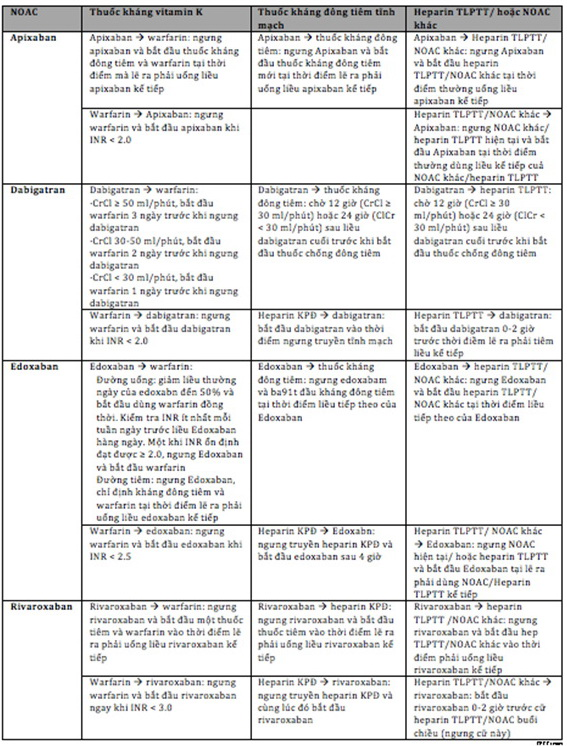
Đã có các nghiên cứu lâm sàng và nghiên cứu quan sát đánh giá hiệu quả và độ an toàn chuyển các thuốc kháng đông. Tuy nhiên, cần lưu ý theo dõi sát và tuân thủ đúng nguyên tắc chuyển thuốc và các tai biến hay xảy ra ở giai đoạn này. Nguyên tắc chuyển thuốc tóm tắt ở bảng5.
Bảng 5. Nguyên tắc chuyển thuốc kháng đông (2).
TÓM TẮT
NOAC là thuốc KĐ mới dùng gần đây và ngày càng được sử dụng rộng rãi trong dự phòng đột quỵ ở BN rung nhĩ không do bệnh van tim, cũng như điều trị và dự phòng DVT/PE. Điều này cũng có nghĩa chúng ta phải đối mặt nhiều hơn khi BN đang uống NOAC bị biến chứng chảy máu hay các bệnh lý cấp tính khác. Vì vậy, cần hiểu rõ đặc tính dược lực học của thuốc, lựa chọn liều và thuốc phù hợp cho từng tình huống lâm sàng, cũng như có các phác đồ rõ ràng xử trí xảy ra các biến chứng cũng như bị các bệnh lý cấp tính là rất cần thiết.
Tài liệu tham khảo
1. 2013 ACC/AHA/ESC Guidelines for the Management of Patients with Atrial Fibrillation
2. Raval.AN et al: Management of Patients on Non–Vitamin KAntagonist Oral Anticoagulants in the Acute Careand Periprocedural Setting. A Scientific Statement from the American Heart Association. Circulation. 2017; 135:00–00. DOI: 10.1161/CIR.0000000000000477
3. .Bs. Nguyễn Thanh Hiền Bs. Nguyễn Quang Khiên: Vai trò của thuốc kháng đông đường uống mới trong bệnh tim mạch. Chuyên đề tim mạch học. 2013
4. ESC Working Group on Thrombosis- Task Force on Anticoagulants in Heart Disease Position paper: New oral anticoagutants in atrial fibrillation and acute coronary syndrome. JACC 2012;59: 1413-1425.
5. European Heart Rhythm Association Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation. Europace (2013) 15, 625–651.
6. Opie.L.H: Drugs for the heart. Sauders, 8th .2013: 275-319.
7. Fawole.A, Daw.HA, Crowther.MA: Practical management of bleeding due to the anticoagulants dabigatran, rivaroxaban, and apixaban. Cleveland Clinic J of Med. 2013, vol 80, N 7: 443-452.
8. Ammar Majeed, MDa, Sam Schulman: Bleeding and antidotes in new oral Anticoagulants. Best Practice & Research Clinical Haematology 26 (2013) 191–202
9. Practical Management of Anticoagulation in Patients with Atrial Fibrillation. (J Am Coll Cardiol2015; 65:1340–60
10. 2017 ACC Expert Consensus Decision Pathway for Periprocedural Management of Anticoagulation in Patients with Nonvalvular Atrial Fibrillation. JACC 2017. I S SN 0 7 3 5 – 1 0 9 7
11. Charles V. Pollack et al: Idarucizumab for Dabigatran Reversal. N Engl J Med 2015; 373: 511-20.
12. Ageno. W et al: Managing reversal of direct oral anticoagulants in emergency situations Anticoagulation Education Task Force White Paper. Thromb Haemost 2016; 116: 1003–1010
13. Enriquez. A, Lip.G.LY, and Baranchuk.A: Anticoagulation reversal in the era of the non-vitamin K oral anticoagulants. ESC 2015. doi:10.1093/europace/euv030
14. Jacques Bouget et al: Emergency admissions for major haemorrhage associated with antithrom-botics: A cohort study. Thrombosis Research (2014), doi: 10.1016/j.thromres.2014.10.029.
15. Guidelines for the Management of Spontaneous Intracerebral Hemorrhage. Stroke 2015
16. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in in Adults
17. Nguyễn Thanh Hiền et al: Dùng lại kháng đông sau xuất huyết não. Chuyên đề tim mạch học. 2017
18. Wijdicks. EFM: The use of antithrombotic therapy in patients with an acute or prior intracerebral hemorrhage. Uptodate 2017.
19. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS
20. Nielsen. PB et al: Restarting Anticoagulant Treatment After Intracranial Hemorrhage in Patients with Atrial Fibrillation and the Impact on Recurrent Stroke, Mortality, and Bleeding A Nationwide Cohort Study. Circulation. 2015; 132: 517-525.
21. Veitch. AM et al: Endoscopy in patients on antiplatelet or anticoagulant therapy, including direct oral anticoagulants: British Society of Gastroenterology (BSG) and European Society of Gastrointestinal Endoscopy (ESGE) guidelines. Gut 2016; 65:374–389 (BMJ)
22. Vavlukis. M: “Gastrointestinal Bleeding in Patients on Non-Vitamin K Oral Anticoagulants versus Vitamin K Oral Anticoagulants”. EC Gastroenterology and Digestive System 2.6 (2017): 463-466.
23. Harel. Z: Comparisons between Novel Oral Anticoagulants and Vitamin K Antagonists in Patients with CKD. J Am Soc Nephrol 25: 431–442, 2014
24. Nguyễn Thanh Hiền, Thượng Thanh Phương: Cập nhật hướng dẫn thực hành sử dụng kháng đông mới đường uống trong rung nhĩ không do bệnh van tim.
25. Adam HP: 2013 Guidelines for the early management of adults with ischemic stroke.
26. Shibazaki.K: Early initiation of new oral anticoagulants in acute stroke and TIA patients with nonvalvular atrial fibrillation. Journal of the Neurological Sciences 331 (2013) 90–93
27. Diener. HC et al: Choosing a particular oral anticoagulant and dose for stroke prevention in individual patients with non-valvular atrial fibrillation. European Heart Journal doi:10.1093/eurheartj/ehw069. 2017
28. Primary Care Prescriber Decision Support for DOACs for stroke prevention in Atrial Fibrillation Approved by APCO January 2016.








