TÓM TẮT
Tổng quan: Tiến triển bệnh lâu dài sau nhồi máu cơ tim chưa được hiểu rõ. Chúng tôi đãđánh giá hình thái và tính chất mạch vành(CL/NCL) của nhồi máu cơ tim tái phát trong một quần thể lớn bệnh nhân thực tế
Varenhorst C, Hasvold P, Johansson S, et al.
Culprit and Nonculprit Recurrent Ischemic Events in Patients With Myocardial Infarction:
Data From SWEDEHEART (Swedish Web System for Enhancement and Development of Evidence‐Based Care in Heart Disease Evaluated According to Recommended Therapies).
J Am Heart Assoc. 2018;7(1):e007174. Published 2018 Jan 4. doi:10.1161/JAHA.117.007174
Lược dịch và biên tập: BS CKII. NGUYỄN THỊ ĐẸP
Phương pháp và kết quả: Nghiên cứu quan sát của chúng tôi sửdụng dữliệu thu thậpđược từ 108.615 bệnh nhân lần đầu tiên xuất hiện nhồi máu cơ tim đã tham gia SWEDEHEART (Hệ thống mạng Thụy Điển để tăng cường và phát triển chăm sóc dựa trên bằng chứng bệnh tim được đánh giá dựa theo các liệu pháp điều trị được khuyến nghị) từ ngày 1 tháng 7 năm 2006 đến ngày 29 tháng 11 năm 2014. Trong thời gian theo dõi (trung bình: 3,2 năm), tái nhập viện do nhồi máu cơ tim xảy ra ở 11.117 bệnh nhân (10,2%). Trong số những bệnh nhân trải qua chụp động mạch vành do nhồi máu cơ tim lần đầu, sang thương thủ phạm (CL) được xác định trên 44.332 bệnh nhân. Trong số những bệnh nhân này, 3.464 người đã từng trải qua nhồi máu cơ tim trước đó; nhồi máu bắt nguồn từ sang thương không thủ phạm (NCL) ở 1.243 bệnh nhân và CL ở 655 bệnh nhân. Tổng cộng, 1.566 người có nhồi máu cơ tim tái phát là do các biến cố không xác định được và không thể phân loại được nhồi máu cơ tim tái phát là CL hay NCL. Nguy cơ tái phát nhồi máu cơ tim trong vòng 8 năm liên quan đến NCL là 0,06 (Khoảng tin cậy [KTC] 95%, 0,05-0,06), so với 0,03 (KTC 95%, 0,02-0,03) đối với CL. Không có sự khác biệt lớn về đặc điểm cơ bản của bệnh nhân nhồi máu cơ tim tái phát có NCL so với CL. Các yếu tố dự báo độc lập của NCL so với CL lại là bệnh tắc nghẽn nhiều mạch máu động mạch vành (tỷ số số chênh (OR): 2,29; KTC 95%, 1,87–2,82), giới tính nam (OR 1,36; KTC 95%, 1,09–1,71) và khoảng thời gian giữa lần đầu và tái phát của nhồi máu (OR, 1,16; KTC 95%, 1,10–1.22).
Kết luận: Trong một nhóm lớn bệnh nhân có sựxuất hiện lần đầu tiên của nhồi máu cơtim đã trải qua can thiệp mạch vành qua da, nguy cơ tái phát nhồi máu cơ tim có nguồn gốc từ một tổn thương trước đó mà không được điều trị cao gấp hai lần so với tổn thương có nguồn gốc đã được điều trị và đặt stent.
Trên thế giới, ước tính có khoảng 17,5 triệu người chết do bệnh tim mạch, trong đó 7,5 triệu người chết vì bệnh mạch vành.
Ở các nước phát triển, việc tiếp cận rộng rãi các phương pháp trị liệu bằng thuốc mới và can thiệp mạch vành qua da đã làm giảm đáng kể tỷ lệ tử vong sau nhồi máu cơ tim. Tuy nhiên, nghiên cứu theo dõi hơn 100.000 bệnh nhân ở Thuỵ Điển lần đầu tiên có nhồi máu cơ tim cho thấy rằng 18,3% đã xảy ra nhồi máu cơ tim tái phát, đột quỵ, hay tử vong do nguyên nhân tim mạch trong năm đầu sau biến cố khởi phát (2). Hơn nữa, cứ trong 5 bệnh nhân không có biến cố nào trong năm đầu thì một trong số đó cũng sẽ có biến cố xảy ra trong 3 năm tiếp theo (2). Nguy cơ biến cố thiếu máu cơ tim tái phát liên quan với những đặc tính lâm sàng như tuổi, đái tháo đường, nhồi máu cơ tim trước đó, đau thắt ngực không ổn định, suy tim, bệnh mạch vành tiến triển, và việc sử dụng kỹ thuật tái tưới máu cho lần biến cố khởi phát (3-5) và các chất chỉ điểm sinh học như troponins siêu nhạy, C-reactive protein, NT-proBNP (N-terminal pro-B-type natriuretic peptide), và yếu tố tăng trưởng gián biệt (growth differentiation factor) số -15.(6,7).
Những biến cố thiếu máu cục bộ tái phát có thể xảy ra tại vị trí cũ đã được điều trị hoặc chưa được điều trị mà xuất hiện tổn thương mới hay có diễn tiến tiếp theo. Trong nghiên cứu tiền cứu PROSPECT (Cung cấp các quan sát khu vực để nghiên cứu các yếu tố tiên đoán và biến cố của hệ thống mạch vành), các yếu tố liên quan đến tổn thương đã được nghiên cứu dựa trên hình ảnh đa phương thức của 697 bệnh nhân (8). Có 132 bệnh nhân (20,4%) trải qua biến cố thiếu máu cục bộ trong thời gian theo dõi, gần một nửa số bệnh nhân có các biến cố liên quan đến NCL (NCL; n=74 [11,6%]) và phân nửa biến cố liên quan đến CL (CL; n=83 [12,9%]).
Có sự hạn chế về dữ liệu mô tả việc xác định chi tiết vị trí thương tổn (mạch máu bị tổn thương) và mức độ nặng (nhồi máu cơ tim tăng không ST chênh lên (Non-STEMI) hay nhồi máu cơ tim tăng ST chênh lên (STEMI)) của nhồi máu cơ tim tái phát trong sự liên quan với nhồi máu cơ tim khởi pháp của một phần lớn dân số. Hiểu rõ hơn về các yếu tố tiên đoán lâm sàng của kiểu nhồi máu cơ tim tái phát có ý nghĩa đối với quyết định điều trị sau khi bị nhồi máu cơ tim cũng như trong thời gian trị liệu với thuốc dự phòng tái phát. Do đó, chúng tôi đã tìm cách đánh giá sự xuất hiện của các đợt nhồi máu cơ tim tái phát có liên quan đến NCL
so với CL và các yếu tố dự báo lâm sàng tiềm năng của NCL do nhồi máu cơ tim tái phát. Trong nghiên cứu này, chúng tôi cung cấp phân tích dựa vào nguồn đăng ký lớn của các trường hơp nhồi máu cơ tim tái phát và sự liên quan với những tổn thương được điều trị trước đó đối với các trường hợp không điều trị có tổn thương mới hay tiến triển.
Phương pháp
Đây là nghiên cứu quan sát đoàn hệ sử dụng dữ liệu thu thập tiến cứu từ cơ sở dữ liệu đã đăng ký từ SWEDEHEART (Hệ thống mạng Thụy Điển để tăng cường và phát triển chăm sóc dựa trên bằng chứng trong bệnh tim được đánh giá dựa theo các liệu pháp được khuyến nghị) và Hội đồng chăm sóc sức khỏe quốc gia Thụy Điển (the Swedish National Board of Healthcare). Nghiên cứu này đã được phê duyệt bởi Hội đồng Y đức địa phương của Đại học Uppsala (Dnr 2015/241).
Do nguyên tắc bảo vệ dữ liệu, những dữ liệu, phương pháp phân tích, và những tài liệu khác của nghiên cứu này sẽ không được sử dụng cho các nghiên cứu khác với mục đích sử dụng lại kết quả hay lặp lại quy trình.
Bệnh nhân
Đăng ký quốc gia SWEDEHEART bao gồm các bệnh nhân nhồi máu cơ tim nhâp viện ở tất cả các bệnh viện trên toàn Thụy Điển, và được bắt đầu sau khi tập hợp các đăng ký từ Thông tin và Kiến thức dành cho bệnh nhân nhập khoa Hồi sức tích cực Tim Thụy Điển, Chụp và nong mạch vành Thụy Điển, Phẫu thuật tim Thụy Điển và Đăng ký quốc gia về ngăn ngừa thứ phát sau khi nhập khoa Hồi sức tích cực Tim (9,10).
Trong nghiên cứu này, tất cả những bệnh nhân nhập viện vì STEMI hay non-STEMI trong khoảng thời gian từ ngày 1/7/2016 đến ngày 29/11/2014 (Hình 1). Dữ liệu từ SWEDEHEART được hợp nhất với dữ liệu từ Đăng ký quốc gia của bệnh nhân về thông tin nhập viện. Kết nối dữ liệu được thực hiện bởi Hội đồng quốc gia Thụy Điển về Sức khỏe và Phúc lợi xã hội.
Nhồi máu cơ tim tái phát được định nghĩa là bất cứ trường hợp tái nhập viện nào sau lần nhồi máu cơ tim đầu tiên và đã có đăng ký với hệ thống bệnh nhân quốc gia hay tái ghi danh trong Đăng ký Thông tin và Kiến thức dành cho bệnh nhân nhập khoa Hồi sức tích cực Tim Thụy Điển với chẩn đoán nhồi máu cơ tim, dựa theo mã phân loại bệnh tật quốc tế I21 và I22. Dữ liệu thủ tục được ghi lại từ hệ thống đăng ký Chụp và nong mạch vành Thụy Điển, nơi chứa dữ liệu về bệnh nhân liên tiếp từ các trung tâm thực hiện chụp mạch vành và can thiệp mạch vành qua da tại Thụy Điển. Khi đã được chụp mạch vành vì bất cứ chỉ định gì, tất cả cả các stent được đặt đều được hiển thị trong báo cáo, thông tin về loại stent, đặc tính của stent, ngày và thời gian đặt và câu hỏi chính về bất kỳ trường hợp nào bị tái hẹp hoặc có huyết khối trong stent.
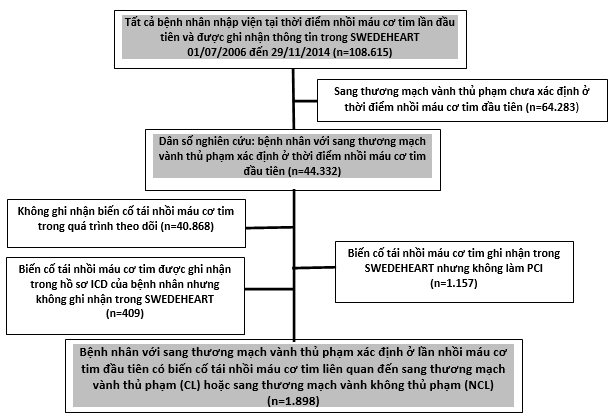
Hình 1: Biểu đồ bệnh nhân. ICD cho biết phân loại bệnh tật quốc tế; MI, nhồi máu cơ tim; PCI, can thiệp mạch vành qua da; và SWEDEHEART, Hệ thống mạng Thụy Điển để tăng cường và phát triển chăm sóc dựa trên bằng chứng trong bệnh tim được đánh giá dựa theo các liệu pháp được khuyến nghị
* Trong số này, 661 bệnh nhân được đánh giá xâm lấn bằng chụp động mạch vành hoặc đo lưu lượng dự trữ mạch vành.
Định nghĩa của CL và NCL có liên quan đến nhồi máu cơ tim
Những bệnh nhân chỉ được điều trị một đoạn ở lần can thiệp mạch vành qua da đầu tiên trong đợt nhồi máu cơ tim lần đầu được xác định là bệnh nhân có CL trong lần nhồi máu khởi phát và sẽ được đưa vào nhóm phân tích NCL / CL (Hình 1). Với kết quả “Nhồi máu cơ tim tái phát liên quan đến NCL” thì CL cần được xác định ở lần nhồi máu cơ tim khởi phát nhưng không nằm trong số các tổn thương được điều trị trong can thiệp mạch vành qua da đầu tiên ở lần nhồi máu cơ tim tái phát. Tất cả các biến cố nhồi máu cơ tim thứ phát ghi nhận được mà không đáp ứng định nghĩa của nhồi máu cơ tim thứ phát có liên quan đến CL hoặc NCL thì được định nghĩa là “nhồi máu cơ tim không xác định” và do đó không được phân tích trong NCL / CL. Nhồi máu cơ tim không xác định bao gồm các loại nhồi máu cơ tim với phương pháp điều trị bảo tồn/ không xâm lấn (Ví dụ: không thực hiện chụp mạch vành cho đợt nhồi máu cơ tim thứ phát) hoặc nếu chụp mạch vành được thực hiện cho nhồi máu cơ tim thứ phát nhưng không thực hiện can thiệp mạch vành qua da.
Phân tích thống kê
Các biến liên tục được biểu diễn dưới dạng các trung bình và độ lệch chuẩn (SD), các biến phân loại được biểu thị bằng phần trăm. Các đường cong thời gian – biến cố của nhồi máu cơ tim tái phát được tính toán bằng cách sử dụng phân tích Kaplan-Meier. Tỷ lệ biến cố tích lũy của nhồi máu cơ tim tái phát có CL và NCL được ước tính từ các đường cong Kaplan-Meier nguyên nhân cụ thể, không tính rủi ro cạnh tranh trong bất kỳ cách nào khác hơn là kiểm duyệt nếu một số loại nhồi máu cơ tim khác hoặc tử vong khác xảy ra. Như một phân tích độ nhạy, một tính toán rủi ro cạnh tranh cho các ca mắc bệnh mới tích lũy được thực hiện bằng cách sử dụng phương pháp Fine và Gray, để xử lý các loại nhồi máu cơ tim và tử vong khác như rủi ro cạnh tranh (11). Đối với các phân tích cho yếu tố dự đoán của nhồi máu cơ tim liên quan NCL, dân số nghiên cứu được giới hạn bởi những người đã từng bị nhồi máu cơ tim tái phát, được định nghĩa ở tổn thương CL hay NCL (Hình 1). Một mô hình hồi quy logistic đa biến ước tính với các yếu tố tiên lượng được chọn trước theo quan tâm về lâm sàng như: người trên 75 tuổi, giới tính nam, hút thuốc, đã từng có can thiệp mạch vành qua da, STEMI, suy giảm chức năng thận (tỷ lệ lọc cầu thận ước tính <60mL/phút/1,73m2), Bệnh nhiều nhánh động mạch vành, đái tháo đường, giảm chức năng thất trái và thời gian tính từ lúc có nhồi máu cơ tim lần đầu cho đến thứ phát. Tất cả giá trị p được báo cáo là kiểm nghiệm 2 đuôi. Tất cả các phân tích được thực hiện sử dụng phần mềm R, phiên bản 3.3.2 (R: một ngôn ngữ và môi trường cho máy tính thống kê, R Core Team, R Foundation for Statistical Computing, Vienna, Austria, 2016; htps://www.R-project.org).
Kết quả
Nhồi máu cơ tim tái phát sau biến cố khởi phát (đầu tiên)
Tổng cộng,108. 615 bệnh nhân đã có nhồi máu cơ tim xảy ra lần đầu (nhồi máu cơ tim khởi phát) được xác định trong SWEDEHEART từ ngày 1 tháng 7 năm 2006 và ngày 29 tháng 11 năm 2014. Trong khoảng thời gian trung vị (khoảng tứ phân vị) theo dõi 3,2 (1,3– 5,6) năm, nhập viện do nhồi máu cơ tim tái phát xảy ra ở 11.117 bệnh nhân (10,2%) (Hình 2). Nguy cơ tái nhập viện ở những bệnh nhân nhồi máu cơ tim không xác định được CL trong lần nhồi máu cơ tim khởi phát là cao hơn so với những người có xác định được CL (Hình S1)
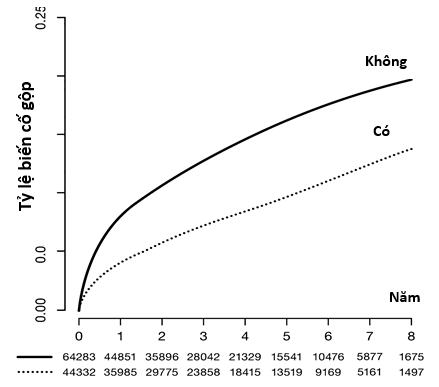
Hình 2: Tỷ lệ biến cố gộp theo Kaplan-Meier và số bệnh nhân gặp cơ tái nhồi máu cơ tim.
Nhồi máu cơ tim tái phát có liên quan đến NCL và CL.
Trong số những người đã trải qua một lần can thiệp mạch vành qua da cho nhồi máu cơ tim khởi phát (n = 65.976), CL được xác định trong 44. 332 bệnh nhân. Đối với những bệnh nhân này, có tổng cộng 3.464 bệnh nhân có nhồi máu cơ tim tái phát, trong đó 1.243 người có liên quan đến NCL và 655 người có liên quan đến NCL (Bảng 1). Trong số 3.464 có nhồi máu cơ tim tái phát, 1.566 là các biến cố không xác định và không thể phân loại là nhồi máu cơ tim tái phát do CL hay NCL. Hầu hết các đợt nhồi máu cơ tim tái phát không xác định đều có sẵn dữ liệu SWEDEHEART (n = 1157) nhưng không thể xác định là nhồi máu NCL/CL, vì không có can thiệp mạch vành qua da nào được thực hiện cho nhồi máu cơ tim (phần lớn chỉ thực hiện chụp mạch vành hoặc đo lưu lượng dự trữ mạch vành). Phần còn lại (n = 409) không được xử lý trong một đơn vị SWEDEHEART hoặc được đánh giá xâm lấn (Hình 1)
Bảng 1.Số biến cố và tỷ lệ biến cố tích lũy ở thời điểm 1 năm và 8 năm đối với lần nhồi máu cơ tim tái phát liên quan đến NCL và CL
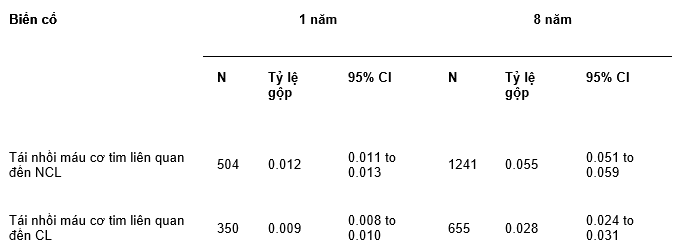
Tỷ lệ tích lũy ở mức 1 năm và 8 năm đối với lần nhồi máu cơ tim tái phát đầu tiên liên quan đến NCL và CL
*Nhồi máu cơ tim tái phát liên quan đến NCL, có nguy cơ cao hơn (tỷ lệ tích lũy, 0,012; KTC 95%, 0,01–0,013) so với **Nhồi máu cơ tim tái phát liên quan với CL (tỷ lệ tích lũy, 0,009; KTC 95%, 0,008–0,010) sau 1 năm (Bảng 1, Hình 3A). Sau 8 năm theo dõi, nguy cơ NCL so với CL về nhồi máu cơ tim tái phát vẫn cao hơn: tỷ lệ tích lũy, 0,06 (KTC 95%, 0,05–0,09) và 0,03 (KTC 95%, 0,02–0,03) lần lượt đối với NCL và CL (Bảng 1, Hình 3B).
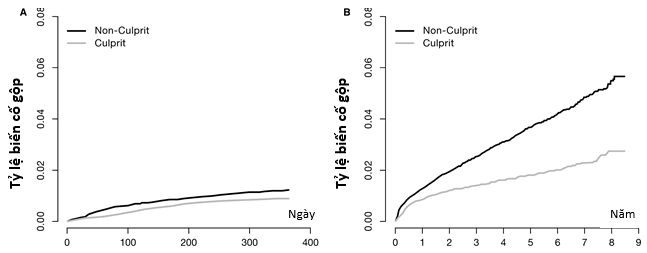
Hình 3: Tỷ lệ biến cố tích lũy cho biến cố tái nhồi máu cơ tim lần đầu tại thời điểm 1 năm (A) và 8 năm (B) liên quan đến NCL và CL
Phân tích rủi ro cạnh tranh bằng cách sử dụng phương pháp Fine và Gray, (11) với các loại nhồi máu cơ tim và tử vong khác như rủi ro cạnh tranh, mang lại kết quả tương tự nhưng tỷ lệ tích lũy thấp hơn một chút: 0,05 (KTC 95%, 0,04–0,05) và 0,02 (KTC 95%, 0,02– 0,03) cho các lần nhập viện do nhồi máu cơ tim tái phát tương ứng với NCL và CL (dữ liệu không được hiển thị).
Các đặc tính của bệnh nhân nhồi máu cơ tim khởi phát sau đó bị tái phát liên quan với NCL và CL
Có một sự khác biệt nhỏ về đặc điểm bệnh nhân nhồi máu cơ tim khởi phát mà sau đó bị nhồi máu cơ tim tái phát có NCL so với CL. Bệnh nhân có nhồi máu cơ tim tái phát với NCL có giới tính nam nhiều hơn (75% NCL so với 68% CL của nhồi máu cơ tim tái phát) và có tỷ lệ bệnh mạch vành nặng hơn ở lần nhồi máu cơ tim khởi phát so với những người có nhồi máu cơ tim tái phát có CL (bệnh 3 nhánh mạch vành, 18% ở NCL so với 13% ở CL trong số bệnh nhân nhồi máu cơ tim tái phát) (Bảng 2).
Bảng 2.Đặc điểm cơ bản của bệnh nhân tại thời điểm ghi nhận cơn nhồi máu cơ tim đầu tiên
|
Cơn nhồi máu cơ tim đầu tiên tại động mạch xác định (n=44 332) |
Tái nhồi máu cơ tim liên quan đến NCL (n=1243) |
Tái nhồi máu cơ tim liên quan đến CL (n=655) |
|
|---|---|---|---|
|
Nam |
31 155 (70.3) |
936 (75.3) |
443 (67.6) |
|
Tuổi, năm |
66±11.7 |
65.1±11.4 |
65.8±11.6 |
|
Cân nặng, kg |
81.3±15.7 |
82.8±15.7 |
80.6±15.7 |
|
Chuẩn đoán chụp mạch vành khi nhập viện tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
STEMI |
23 446 (53) |
618 (49.8) |
329 (50.5) |
|
NSTEMI/UA |
20 752 (47) |
624 (50.2) |
323 (49.5) |
|
Bệnh kèm theo |
|||
|
Tăng huyết áp |
18 494 (42.1) |
596 (48.3) |
300 (46.2) |
|
Đái tháo đường |
6314 (14.3) |
233 (18.8) |
127 (19.5) |
|
Sử dụng statin khi nhập viện |
7216 (16.4) |
296 (23.9) |
141 (21.6) |
|
Tình trạng hút thuốc |
|||
|
Hiện đang hút |
12 706 (29.2) |
379 (30.8) |
205 (31.4) |
|
Đã từng hút, >1 tháng |
18 899 (32.3) |
399 (32.4) |
222 (34.0) |
|
Tiền sử nhồi máu cơ tim |
0 (0) |
0 (0) |
0 (0) |
|
Tiền sử PCI |
1678 (2.6) |
75 (6.1) |
42 (6.4) |
|
Tiền sử đột quỵ |
5891 (9.5) |
70 (5.8) |
40 (6.3) |
|
Kết quả chụp mạch vành khi nhập viện tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
Bệnh 1 nhánh (không LM) |
26 912 (60.8) |
494 (39.7) |
373 (57.1) |
|
Bệnh 2 nhánh (không LM) |
10 592 (23.9) |
479 (38.5) |
164 (25.1) |
|
Bệnh 3 nhánh (không LM) |
5145 (11.6) |
220 (17.7) |
83 (12.7) |
|
Thân chung động mạch vành trái (LM) |
1227 (2.8) |
39 (3.1) |
27 (4.1) |
|
PCI khi nhập viện tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
Số stent |
1.1±0.6 |
1.1±0.5 |
1.1±0.6 |
|
Stent phủ thuốc (DES) |
17 947 (43.9) |
365 (31.6) |
182 (30.0) |
|
Stent kim loại trần (BMS) |
23 115 (56.7) |
798 (69.3) |
429 (71.3) |
|
Đường kính stent, mm |
3.1±0.5 |
3.1±0.5 |
3.0±0.5 |
|
Tổng chiều dài stent, mm |
21.5±10.8 |
21.5±10.6 |
21.6±11.2 |
|
Nhánh điều trị |
|||
|
RCA |
14 696 (33.1) |
441 (35.5) |
216 (33.0) |
|
LM |
493 (1.1) |
10 (0.8) |
7 (1.1) |
|
LAD |
19 856 (44.8) |
457 (38.6) |
302 (46.1) |
|
LCX |
9996 (22.5) |
318 (25.6) |
118 (18.0) |
|
Mức độ sang thương |
|||
|
A |
4008 (9.0) |
116 (9.3) |
65 (9.9) |
|
B1 |
16 313 (36.8) |
446 (35.9) |
204 (31.1) |
|
B2 |
16 375 (36.9) |
468 (37.7) |
255 (38.9) |
|
C |
7495 (16.9) |
208 (16.7) |
129 (19.7) |
|
Sang thương đoạn phân nhánh(yes) |
3227 (7.3) |
76 (6.1) |
53 (8.1%) |
|
Thuốc sử dụng khi nhập viện tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
ASA |
7996 (18.2) |
322 (26.0) |
180 (27.6) |
|
Clopidogrel |
862 (2.0) |
30 (2.4) |
25 (3.8) |
|
Ticagrelor |
63 (0.1) |
4 (0.3) |
2 (0.3) |
|
Prasugrel |
4 (0) |
0 (0) |
1 (0.2) |
|
Thuốc sử dụng trong quá trình PCI tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
Glycoprotein IIb/IIIa |
10 328 (23.3) |
382 (30.7) |
205 (31.3) |
|
Heparin |
30 461 (68.7) |
822 (66.2) |
453 (69.2) |
|
LMWH |
1765 (4.0) |
59 (4.8) |
35 (5.3) |
|
Bivalirudin |
15 935 (36.0) |
377 (30.4) |
176 (26.9) |
|
Thuốc sử dụng khi xuất viện PCI tại thời điểm nhồi máu cơ tim đầu tiên |
|||
|
ASA |
42 264 (95.8) |
1195 (96.5) |
628 (96.0) |
|
Clopidogrel |
30 803 (69.6) |
1054 (84.9) |
563 (86.0) |
|
Ticagrelor |
10 412 (23.5) |
128 (10.3) |
64 (9.8) |
|
Prasugrel |
1076 (2.4) |
23 (1.9) |
11 (1.7) |
|
β Blockers |
40 046 (90.5) |
1170 (94.2) |
598 (91.3) |
|
ACE/AT II inhibitors |
34 901 (78.9) |
968 (77.9) |
533 (81.4) |
|
Calcium antagonists |
4910 (11.1) |
189 (15.2) |
92 (14.0) |
|
Statins |
41 787 (94.5) |
1183 (95.2) |
622 (95.0) |
|
Warfarin |
2176 (4.9) |
64 (5.2) |
31 (4.7) |
Hơn nữa, bệnh nhân có NCL có khả năng nhận được stent phủ thuốc thế hệ mới trong quy trình điều trị ở lần nhồi máu cơ tim tái phát (stent phủ thuốc thế hệ mới 69% NCL so với 59% đối CL trong lần nhồi máu cơ tim tái phát trong số những người nhận được stent phủ thuốc), nhưng không có sự khác biệt lớn giữa các nhóm trong toàn bộ các stent phủ thuốc hoặc stent trần đã được dùng.
Các đặc điểm của bệnh nhân tại lần nhồi máu cơ tim khởi phát mà sau đó bị nhồi máu cơ tim tái phát không được phân loại thành NCL/ CL (nhồi máu cơ tim không xác định) được thể hiện trong Bảng S1.
Các đặc tính của bệnh nhân nhồi máu cơ tim tái phát có NCL và CL liên quan đến nhồi máu cơ tim
NCL có liên quan đến nhồi máu cơ tim tái phát ít có khả năng trở thành STEMI hơn là CL. (STEMI, 25% NCL so với 39% CL có liên quan đến nhồi máu cơ tim tái phát) (Bảng 3). Huyết khối trong stent chiếm 22 (3,7%) trong số các đợt nhồi máu cơ tim tái phát xảy ra
CL. Trong nhồi máu cơ tim tái phát, độ phức tạp của bệnh mạch vành tương tự nhau giữa các nhóm (bệnh 3 nhánh mạch vành và bệnh thân chung 14% và 4% đối với NCL và 15% và 4% đối với CL của nhồi máu cơ tim tái phát). Các kết quả chụp mạch vành cho bệnh nhân nhồi máu cơ tim tái phát không xác định được thể hiện ở Bảng 2.
Bảng 3.Đặc điểm thủ thuật cơ bản của bệnh nhân tại thời điểm xảy ra biến cố nhồi máu cơ tim tái phát
|
Tái nhồi máu cơ tim liên quan đến NCL (n=1243) |
Tái nhồi máu cơ tim liên quan đến CL (n=655) |
|
|---|---|---|
|
Chuẩn đoán chụp mạch vành khi nhập viện |
||
|
STEMI |
312 (25.2) |
255 (38.9) |
|
NSTEMI |
688 (55.5) |
338 (51.6) |
|
Kết quả chụp mạch vành tại thời điểm tái nhồi máu cơ tim |
||
|
Bệnh 1 nhánh(không LM) |
626 (50.8) |
346 (53.3) |
|
Bệnh 2 nhánh(không LM) |
377 (30.6) |
178 (27.4) |
|
Bệnh 3 nhánh(không LM) |
174 (14.1) |
96 (14.8) |
|
Nhánh chính |
53 (4.3) |
25 (3.9) |
|
Huyết khối trong stent xác định |
23 (1.9) |
24 (3.7) |
|
PCI tại thời điểm tái nhồi máu cơ tim |
||
|
Số stent |
1.4±1.0 |
1.2±1.1 |
|
Stent phủ thuốc (DES) |
744 (66.8) |
370 (78.4) |
|
Stent kim loại trần (BMS) |
391 (35.2) |
111 (23.6) |
|
Đường kính stent, mm |
3.0±0.5 |
3.1±0.6 |
|
Tổng chiều dài stent, mm |
28.6±19.9 |
31.6±21.0 |
|
Nhánh điều trị |
||
|
RCA |
425 (34.2) |
229 (35.0) |
|
LM |
38 (3.1) |
15 (2.3) |
|
LAD |
514 (41.4) |
325 (49.6) |
|
LCX |
385 (31.0) |
152 (23.2) |
|
Mức độ sang thương |
||
|
A |
92 (7.4) |
29 (4.4) |
|
B1 |
413 (33.2) |
179 (27.3) |
|
B2 |
502 (40.4) |
258 (27.3) |
|
C |
231 (18.6) |
181 (27.6) |
|
Sang thương đoạn phân nhánh |
137 (11.0) |
52 (7.9) |
|
Thuốc sử dụng trước và trong khiPCI |
||
|
ASA (nhập viện) |
1186 (95.5) |
625 (95.7) |
|
Clopidogrel (nhập viện) |
757 (61.0) |
411 (62.8) |
|
Ticagrelor (nhập viện) |
353 (47.8) |
148 (48.5) |
|
Prasugrel (nhập viện) |
32 (3.3) |
21 (4.7) |
|
Glycoprotein IIb/IIIa (trong khiPCI) |
130 (10.5) |
119 (18.2) |
|
Heparin (trong khiPCI) |
976 (78.5) |
482 (73.6) |
|
LMWH (trước/trong khiPCI) |
43 (3.5) |
23 (3.5) |
|
Bivalirudin (trong khiPCI) |
351 (28.2) |
204 (31.1) |
Mối tương quan lâm sàng với NCL nhồi máu cơ tim tái phát
Bệnh nhiều nhánh mạch vành (Tỉ số số chênh, 2.29; Khoảng tin cậy 95%, 1.87-2.82), thời gian đến nhồi máu cơ tim tái phát (Tỉ số số chênh, 1.16 năm; khoảng tin cậy 95%, 1.10-1.22 năm), và giới tính nam (tỉ số số chênh, 1.36 năm; khoảng tin cậy 95%, 1.09-1.71), được xác định là các yếu tố có liên quan đến nguy cơ cao hơn của NCL so với CL trong nhồi máu cơ tim tái phát (Hình 4).
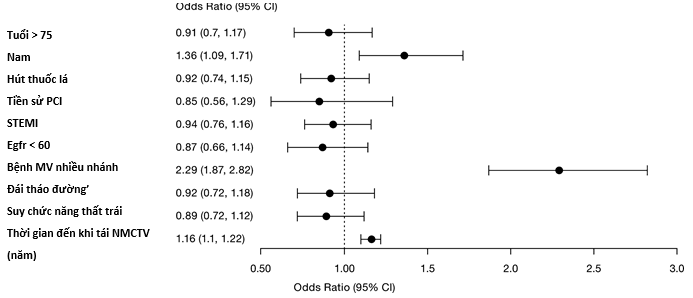
Hình 4: Mô hình hồi quy logistic đa biến sử dụng các biến số độc lập là các yếu tố nguy cơ khi trải qua nhồi máu cơ tim tái phát NCL/CL trong thời gian theo dõi trong tập hợp các bệnh nhân xác định được CL trong lần khởi phát (n=44.332). CI cho biết khoảng tin cậy; eGFR độ lọc cầu thận ước tính, MI nhồi máu cơ tim, PCI can thiệp mạch vành qua da.
Bàn luận
Đây là nghiên cứu đoàn hệ tiến cứu với cỡ mẫu lớn gồm 44.332 bệnh nhân đã có nhồi máu cơ tim xảy ra lần đầu (nhồi máu cơ tim khởi phát) với nguyên nhân là mạch vành thủ phạm đã được xác định và can thiệp mạch vành qua da, nguy cơ nhồi máu cơ tim tái phát bắt nguồn từ NCL cao gấp đôi so với CL đã can thiệp stent trước đó. Do đó, mặc dù bệnh nhân nhồi máu cơ tim tái phát khi cần tái tưới máu thì không xuất phát từ mạch vành đã được điều trị.
Trong nghiên cứu PROSPECT, thu nhận 697 bệnh nhân có hội chứng mạch vành cấp trải qua chụp động mạch vành và siêu âm trong lòng mạch vành sau can thiệp mạch vành qua da, tỷ lệ biến cố tim mạch chính tích lũy cộng dồn là 20.4% trong thời gian theo dõi 3.4 năm. Những biến cố chính được chia đều giữa 2 nhóm được điều trị và không được điều trị trước đây (8). Tỷ lệ thấp hơn những biến cố có liên quan đến CL (CL với NCL, n=655 và n=1243) trong nghiên cứu hiện tại so với nghiên cứu PROSPECT (CL với NCL, n=83 với n=74) có thể liên quan đến sự khác biệt giữa hai nghiên cứu. Trong nghiên cứu PROSPECT, các biến cố tim mạch (tử vong do các nguyên nhân tim mạch, ngưng tim, nhồi máu cơ tim, Tái nhập viện vì cơn đau thắt ngực không ổn định hoặc tiến triển, tái tưới máu, huyết khối trong stent) thì được đánh giá có liên quan đến CL, trong đó nhồi máu cơ tim (n=21) chỉ chiếm một tỷ lệ nhỏ hơn trong tổng các biến cố (n=132). Trong nghiên cứu hiện tại, phân chia tổng cộng 1.898 bệnh nhân nhồi máu cơ tim tái phát thành NCL và CL. Cùng với sự cải tiến của stent cũng như kỹ thuật đặt stents, và điều trị chống huyết khối được cải thiện trong giai đoạn ngắn đã có tác động đáng kể đến các biến cố bất lợi liên quan đến stent, nhưng có lẽ tác động này vẫn ít hơn so với sự tiến triển của bệnh và nguy cơ của các biến cố bất lợi liên quan đến NCL. Tử vong do bệnh tim mạch giảm đáng kể trong những thập kỷ gần đây. Việc giảm được số lượng tử vong này được cho là một nửa là do giảm được các yếu tố nguy cơ chính (như giảm cholesterol, huyết áp tâm thu và hút thuốc là) và một nửa do việc điều trị (như điều trị ban đầu, tái thông mạch vành sau nhồi máu cơ tim và điều trị suy tim). Thật không may, việc giảm số lượng này lại gây ảnh hưởng đối lập là làm tăng tỷ lệ đái tháo đường và chỉ số khối cơ thể. Vì thế cần quan tâm hơn nữa việc điều trị phòng ngừa thứ phát để giảm toàn bộ tiến trình bệnh tim do bệnh mạch vành.
Nếu phân tích sâu về bệnh cảnh lâm sàng, cách điều trị, bệnh nhiều nhánh mạch vành, giới tính nam thì chiếm tỉ lệ cao NMCT tái phát ở nhóm NCL. Tương tự, thời gian càng dài từ khi bị NMCT lần đầu đến NMCT tái phát cũng tăng càng NMCT tái phát ở nhóm NCL. Nguy cơ này cũng giống nhau ở thời điểm 1 năm và sau 8 năm theo dõi (dữ liệu này không được công bố). Điều này cho thấy nguy cơ tái nhồi máu NCL cao hơn không bị ảnh hưởng bởi rủi ro ban đầu không như nhau, phù hợp với STEMI, nguy cơ cao hơn NMCT khởi phát sớm, hoặc điều trị kháng tiểu cầu kép thường giới hạn trong năm đầu tiên sau NMCT.
Trong nghiên cứu PROSPECT, bệnh nhân với tổn thương nguy cơ cao thì tỷ lệ tử vong cao hơn (được đánh giá bằng bảng điểm nguy cơ Framingham), bệnh động mạch vành nặng hơn và khả năng tái NMCT do NCL cao hơn. Các đặc điểm về lâm sàng và hình ảnh mạch vành có giá trị dự đoán thấp để xác định nguy cơ các biến cố tái phát thiếu máu cục bộ của nhóm không điều trị. Khả năng để xác định tính không ổn định của mảng xơ vữa mạch vành bằng siêu âm trong lòng mạch vành vẫn tiếp tục thực hiện trong nghiên cứu PROSPECT II với mục đích xác định các lợi ích của hình ảnh siêu âm trong lòng mạch vành và quang phổ cận hồng ngoại (near- infrared specstroscopy) để xác định tính chất các mảng xơ dễ gây thiếu máu cục bộ trong tương lai. Khi đánh giá các yếu tố lâm sàng có thể liên quan đến loại nhồi máu tái phát, bệnh nhiều nhánh mạch vành trong lần đầu NMCT là có giá trị dự báo mạnh nhất với NMCT tái phát trong nhóm NCL. Mặc dù kiểu hình mảng xơ vữa mạch vành có liên quan chặt chẽ với các biến cố thiếu máu cục bộ tái phát liên quan với nhóm NCL. Và do đó, cho thấy một lợi ích lâm sàng tiềm năng về việc hiểu biết sâu, rộng của mảng xơ vữa, nhưng các kỹ thuật không sẵn có ở hầu hết các quốc gia. Thông tin về độ nặng của mạch vành bị hẹp hoặc bệnh nhiều nhánh động mạch vành thì có sẵn thông qua chỉ số thông tim do nhồi máu khởi phát và do đó, có thể hữu ích trong việc dự đoán tái phát nhồi máu không liên quan đến CL.
Hiểu rõ hơn về sự tiến triển của bệnh lâu dài và liệu tái phát có xảy ra trong các bệnh nhân đã có tổn thương và đã điều trị trước đó hoặc các tổn thương mới hoặc tiến triển có thể tác động đến quyết định về phương pháp và thời gian điều trị thuốc sau NMCT ban đầu. Phòng ngừa NMCT thứ phát sau NMCT được chỉ định để phòng ngừa cho những bệnh nhân tránh các tác dụng phụ liên quan đến đặt stent trong thời gian ngắn đến trung hạn và cũng để phòng ngừa các biến cố huyết khối-xơ vữa từ các tổn thương chưa được điều trị và cả tiến trình điều trị bệnh mạch vành.
Hạn chế của nghiên cứu
Hạn chế của nghiên cứu này bao gồm thiết kế nghiên cứu quan sát nên sẽ có khả năng gây nhiễu tiềm ẩn vốn có (hạn chế của việc sử dụng thiết kế nghiên cứu). Tuy nhiên, dữ liệu được sử dụng cho báo cáo này dựa trên cở mẫu lớn và số lượng biến số lớn, ít dữ liệu bị mất. Cở mẫu lớn cho phép thống kê rất có ý nghĩa, nhiều biến số, ứng cử viên đa dạng trong phân tích được hiệu chỉnh. Đăng ký chất lượng SWEDEHEART và các cơ quan đăng ký quốc gia về Y tế và Phúc lợi Thụy Điểm là các bộ dữ liệu hành chính không được thiết lập cho mục đích nghiên cứu và có một số hạn chế quan trọng. Kích thước mẫu lớn có thể bù đắp cho chất lượng dữ liệu kém.
Tuy nhiên, các bệnh nhân tương lai nhập viện vào các đơn vị hồi sức tích cực tim ở Thụy Điển với các triệu chứng gợi ý NMCT và độ chính xác của dữ liệu được kiểm tra bởi một giám sát bên ngoài hàng năm so với các tài liệu nguồn (giấy đồng ý, 96%). Bản chất của nghiên cứu đoàn hệ của chúng tôi và thực tế là chiến lược xâm lấn không được chỉ định dẫn đến một tỷ lệ cao của NMCT không xác định. Ngoài ra, vì không có hình chụp mạch nào được đánh giá trong phòng thông tim, định nghĩa của NCL và CL dựa trên thông tin được cung cấp ở cấp độ mà được đăng ký trong Cơ quan Chụp và nong mạch vành của Thụy Điển. Đối với NMCT khởi phát, chỉ có NMCT có CL được điều trị và được xem xét để phân tích sâu hơn bởi Cơ quan đăng ký Chụp và nong mạch vành Thụy Điển, do vậy thiếu thông tin về CL bởi người thực hiện.
Kết luận
Đây là một nghiên cứu quan sát với cỡ mẫu lớn các bệnh nhân sau NMCT, nguy cơ của NMCT tái phát bắt nguồn từ tổn thương chưa được can thiệp (NCL) cao gấp 2 lần sang thương được can thiệp đặt stent trước đó (CL). Bệnh tắc nghẽn nhiều nhánh mạch động mạch vành, giới tính nam và thời gian kể từ khi bị NMCT lần đầu là những yếu tố dự báo mạnh nhất của NMCT tái phát ở nhóm NCL trong tương lai.
** Lời cảm ơn: Cảm ơn Astra Zeneca Việt Nam đã hỗ trợ cho mục đích giáo dục y khoa
TÀI LIỆU THAM KHẢO
1.Global Status Report on Noncommunicable Diseases 2014. Geneva, Switzerland: World Health Organization; 2014.
2.Jernberg T, Hasvold P, Henriksson M, Hjelm H, Thuresson M, Janzon M.Cardiovascular risk in post‐myocardial infarction patients: nationwide real world data demonstrate the importance of a long‐term perspective.Eur Heart J. 2015;36:1163–1170.[PubMed]
3.Scirica BM.Acute coronary syndrome: emerging tools for diagnosis and risk assessment.J Am Coll Cardiol. 2010;55:1403–1415.[PubMed]
4.Granger CB, Goldberg RJ, Dabbous O, Pieper KS, Eagle KA, Cannon CP, Van De Werf F, Avezum A, Goodman SG, Flather MD, Fox KA; Global Registry of Acute Coronary Events I nvestigators.Predictors of hospital mortality in the global registry of acute coronary events.Arch Intern Med. 2003;163:2345–2353.[PubMed]
5.Eagle KA, Lim MJ, Dabbous OH, Pieper KS, Goldberg RJ, Van de Werf F, Goodman SG, Granger CB, Steg PG, Gore JM, Budaj A, Avezum A, Flather MD, Fox KA; GRACE Investigators .A validated prediction model for all forms of acute coronary syndrome: estimating the risk of 6‐month postdischarge death in an international registry.JAMA. 2004;291:2727–2733.[PubMed]
6.Lindholm D, James SK, Bertilsson M, Becker RC, Cannon CP, Giannitsis E, Harrington RA, Himmelmann A, Kontny F, Siegbahn A, Steg PG, Storey RF, Velders MA, Weaver WD, Wallentin L; PLATO Investigators .Biomarkers and coronary lesions predict outcomes after revascularization in non‐ST‐elevation acute coronary syndrome.Clin Chem. 2016;63:573–584.[PubMed]
7.Klingenberg R, Aghlmandi S, Raber L, Gencer B, Nanchen D, Heg D, Carballo S, Rodondi N, Mach F, Windecker S, Juni P, Eckardstein A, Matter CM, Luscher TF.Improved risk stratification of patients with acute coronary syndromes using a combination of hsTnT, NT‐proBNP and hsCRP with the GRACE score.Eur Heart J Acute Cardiovasc Care. 2016. Available at:http://journals.sagepub.com/doi/abs/10.1177/2048872616684678?url_ver=Z39.88-2003&rfr_id=ori:rid:crossref.org&rfr_dat=cr_pub%3dpubmed. Accessed December 18, 2017.[PubMed]
8.Stone GW, Maehara A, Lansky AJ, de Bruyne B, Cristea E, Mintz GS, Mehran R, McPherson J, Farhat N, Marso SP, Parise H, Templin B, White R, Zhang Z, Serruys PW; PROSPECT Investigators .A prospective natural‐history study of coronary atherosclerosis.N Engl J Med. 2011;364:226–235.[PubMed]
9.Jernberg T, Attebring MF, Hambraeus K, Ivert T, James S, Jeppsson A, Lagerqvist B, Lindahl B, Stenestrand U, Wallentin L.The Swedish Web‐system for enhancement and development of evidence‐based care in heart disease evaluated according to recommended therapies (SWEDEHEART).Heart. 2010;96:1617–1621.[PubMed]
10.Harnek J, Nilsson J, Friberg O, James S, Lagerqvist B, Hambraeus K, Cider A, Svennberg L, Attebring MF, Held C, Johansson P, Jernberg T.The 2011 outcome from the Swedish Health Care Registry on Heart Disease (SWEDEHEART).Scand Cardiovasc J. 2013;47(suppl 62):1–10.[PubMed]
11.Fine JP, Gray RJ.A proportional hazards model for the subdistribution of a competing risk.J Am Stat Assoc. 1999;94:496–509.
12.Sarno G, Lagerqvist B, Nilsson J, Frobert O, Hambraeus K, Varenhorst C, Jensen UJ, Todt T, Gotberg M, James SK.Stent thrombosis in new‐generation drug‐eluting stents in patients with STEMI undergoing primary PCI: a report from SCAAR.J Am Coll Cardiol. 2014;64:16–24.[PubMed]
13.Westman PC, Lipinski MJ, Torguson R, Waksman R.A comparison of cangrelor, prasugrel, ticagrelor, and clopidogrel in patients undergoing percutaneous coronary intervention: a network meta‐analysis.Cardiovasc Revasc Med. 2017;18:79–85.[PubMed]
14.O’Donoghue M, Antman EM, Braunwald E, Murphy SA, Steg PG, Finkelstein A, Penny WF, Fridrich V, McCabe CH, Sabatine MS, Wiviott SD.The efficacy and safety of prasugrel with and without a glycoprotein IIb/IIIa inhibitor in patients with acute coronary syndromes undergoing percutaneous intervention: a TRITON‐TIMI 38 (Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition With Prasugrel‐Thrombolysis In Myocardial Infarction 38) analysis.J Am Coll Cardiol. 2009;54:678–685.[PubMed]
15.Shimada YJ, Bansilal S, Wiviott SD, Becker RC, Harrington RA, Himmelmann A, Neely B, Husted S, James SK, Katus HA, Lopes RD, Steg PG, Storey RF, Wallentin L, Cannon CP; PLATO Investigators .Impact of glycoprotein IIb/IIIa inhibitors on the efficacy and safety of ticagrelor compared with clopidogrel in patients with acute coronary syndromes: analysis from the Platelet Inhibition and Patient Outcomes (PLATO) Trial.Am Heart J. 2016;177:1–8.[PubMed]
16.Fokkema ML, James SK, Albertsson P, Aasa M, Akerblom A, Calais F, Eriksson P, Jensen J, Schersten F, de Smet BJ, Sjogren I, Tornvall P, Lagerqvist B.Outcome after percutaneous coronary intervention for different indications: long‐term results from the Swedish Coronary Angiography and Angioplasty Registry (SCAAR).EuroIntervention. 2016;12:303–311.[PubMed]
17.Ford ES, Ajani UA, Croft JB, Critchley JA, Labarthe DR, Kottke TE, Giles WH, Capewell S.Explaining the decrease in U.S. deaths from coronary disease, 1980–2000.N Engl J Med. 2007;356:2388–2398.[PubMed]
18.Writing Group M embers, Mozaffarian D, Benjamin EJ, Go AS, Arnett DK, Blaha MJ, Cushman M, Das SR, de Ferranti S, Despres JP, Fullerton HJ, Howard VJ, Huffman MD, Isasi CR, Jimenez MC, Judd SE, Kissela BM, Lichtman JH, Lisabeth LD, Liu S, Mackey RH, Magid DJ, McGuire DK, Mohler ER III, Moy CS, Muntner P, Mussolino ME, Nasir K, Neumar RW, Nichol G, Palaniappan L, Pandey DK, Reeves MJ, Rodriguez CJ, Rosamond W, Sorlie PD, Stein J, Towfighi A, Turan TN, Virani SS, Woo D, Yeh RW, Turner MB; American Heart Association Statistics Committee and Stroke Statistics Subcommittee .Heart disease and stroke statistics—2016 update: a report from the American HeartAssociation.Circulation. 2016;133:e38–e360.[PubMed]
19.McManus DD, Gore J, Yarzebski J, Spencer F, Lessard D, Goldberg RJ.Recent trends in the incidence, treatment, and outcomes of patients with STEMI and NSTEMI.Am J Med. 2011;124:40–47.[PubMed]
20.Varenhorst C, Jensevik K, Jernberg T, Sundstrom A, Hasvold P, Held C, Lagerqvist B, James S.Duration of dual antiplatelet treatment with clopidogrel and aspirin in patients with acute coronary syndrome.Eur Heart J. 2014;35:969–978.[PubMed]
21.Bourantas CV, Garcia‐Garcia HM, Farooq V, Maehara A, Xu K, Genereux P, Diletti R, Muramatsu T, Fahy M, Weisz G, Stone GW, Serruys PW.Clinical and angiographic characteristics of patients likely to have vulnerable plaques: analysis from the PROSPECT study.JACC Cardiovasc Imaging. 2013;6:1263–1272.[PubMed]
22.Stone PH, Saito S, Takahashi S, Makita Y, Nakamura S, Kawasaki T, Takahashi A, Katsuki T, Nakamura S, Namiki A, Hirohata A, Matsumura T, Yamazaki S, Yokoi H, Tanaka S, Otsuji S, Yoshimachi F, Honye J, Harwood D, Reitman M, Coskun AU, Papafaklis MI, Feldman CL; PREDICTION Investigators .Prediction of progression of coronary artery disease and clinical outcomes using vascular profiling of endothelial shear stress and arterial plaque characteristics: the PREDICTION Study.Circulation. 2012;126:172–181.[PubMed]
23.Calvert PA, Obaid DR, O’Sullivan M, Shapiro LM, McNab D, Densem CG, Schofield PM, Braganza D, Clarke SC, Ray KK, West NE, Bennett MR.Association between IVUS findings and adverse outcomes in patients with coronary artery disease: the VIVA (VH‐IVUS in Vulnerable Atherosclerosis) Study.JACC Cardiovasc Imaging. 2011;4:894–901.[PubMed]








