TÓM TẮT KHUYẾN CÁO NĂM 2012 CỦA ESC VỀ DỰ PHÒNG BỆNH TIM MẠCH TRONG THỰC HÀNH LÂM SÀNG
1.Dự phòng bệnh tim mạch là gì?
Dự phòng bệnh tim mạch là việc phối hợp nhiều hoạt động nhằm tiêu diệt
(eradicating), loại trừ (eliminating) hoặc giảm thiểu (minimizing) những tác động của bệnh lý tim mạch và những tàn tật (disability) liên quan đến chúng ở mức độ cá thể hoặc trên cộng đồng.
2. Tại sao phải dự phòng bệnh tim mạch?
Bệnh lý tim mạch do xơ vữa vẫn còn là nguyên nhân hàng đầu gây tử vong sớm trên toàn thế giới. Bệnh lý tim mạch tác động ở cả 2 giới nam và nữ, tử vong toàn bộ trước 75 tuổi do bệnh lý tim mạch ở Châu Âu xảy ra 42% ở nữ và 38% ở nam. Việc dự phòng cho kết quả tích cực giúp giảm > 50% tử vong do BMV liên quan với thay đổi lối sống và 40% tỉ lệ này liên quan với điều trị.
3. Đánh giá nguy cơ tim mạch toàn bộ ra sao?
3.1.Khi nào cần đánh giá nguy cơ tim mạch toàn bộ?
· Theo yêu cầu của bệnh nhân.
· Ở nam ≥ 40 tuổi và ở nữ ≥ 50 tuổi hoặc mãn kinh.
· Có ≥ 1 yếu tố nguy cơ sau: hút thuốc lá, quá cân, ít vận động thể lực, rối loạn lipid máu, THA hoặc ĐTĐ.
· Có tiền sử gia đình bệnh tim mạch sớm hoặc có các yếu tố nguy cơ chính như rối loạn lipid máu hoặc ĐTĐ.
· Có những triệu chứng nghi ngờ bệnh tim mạch.
Hầu hết bệnh nhân thường được bác sĩ gia đình đánh giá mỗi 2 năm
3.2.Phân tầng nguy cơ tim mạch toàn bộ ra sao?
Nhón nguy cơ rất cao: khi bệnh nhân có bất kì những biểu hiện sau:
· Có bằng chứng bệnh tim mạch trên test xâm nhập hoặc không xâm nhập (chụp mạch vành, MRI, siêu âm tim gắng sức, mảng xơ vữa mạch cảnh trên siêu âm), NMCT trước đây, hội chứng MV cấp, tái thông mạch vành (PCI, CABG) và những thủ thuật tái thông mạch khác, đột quị thiếu máu, bệnh động mạch ngoại biên.
· ĐTĐ típ 1 hoặc típ 2 với ≥ 1 yếu tố nguy cơ tim mạch và/hoặc tổn thương cơ quan đích (như tiểu albumin vi lượng 30-300mg/24h)
· Bệnh thận mạn nặng (CKD) (GFR < 30 ml/p/1.73m2).
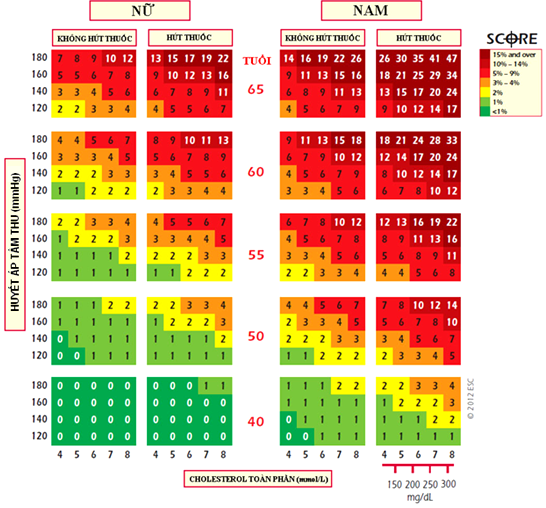
· Điểm SCORE ước tính cho nguy cơ tử vong tim mạch trong 10 năm ≥ 10%.
Nhóm nguy cơ cao:khi bệnh nhân có bất kì những biểu hiện sau:
· Những yếu tố nguy cơ tim mạch đơn độc nhưng lại tăng cao đáng kể như RLLP máu gia đình và THA nặng.
· ĐTĐ típ 1 hoặc 2 không có tổn thương cơ quan đích hoặc các yếu tố nguy cơ tim mạch.
· Bệnh thận mạn mức độ trung bình (GFR 30-59 ml/p/1.73 m2).
· Điểm SCORE ước tính cho nguy cơ tử vong tim mạch trong 10 năm ≥ 5% và < 10%.
Nhóm nguy cơ trung bình:
Khi bệnh nhân không có các biểu hiện trên và có điểm SCORE ước tính cho nguy cơ tử vong tim mạch trong 10 năm ≥ 1% và < 5%. Nhiều bệnh nhân ở độ tuổi trung niên thường thuộc phân nhóm này.
Nhóm nguy cơ thấp:
Khi bệnh nhân không có các biểu hiện trên và có điểm SCORE ước tính cho nguy cơ tử vong tim mạch trong 10 năm < 1%.
4. Xử trí các yếu tố nguy cơ tim mạch như thế nào?
4.1.Thuốc lá:
· Tất cả các loại thuốc lá đều là 1 yếu tố nguy cơ mạnh và độc lập cho bệnh tim mạch nên cần tránh (I/B).
· Hút thuốc lá thụ động cũng làm tăng nguy cơ cho bệnh lý tim mạch và cần tránh (I/B).
· Những người trẻ tuổi phải được khuyên tránh hút thuốc lá (I/C).
· Tất cả những người hút thuốc lá nên được khuyên bỏ thuốc lá và cần các biện pháp hỗ trợ (I/A).
· 5 chữ “A” cho chiến lược cai thuốc lá trong thực hành thường qui:
A-ASK: hỏi một cách hệ thống về tình trạng hút thuốc lá mỗi khi tái khám.
A-ADVISE: thúc giục mạnh mẽ tất cả những người hút thuốc lá từ bỏ thuốc lá.
A-ASSESS: xác định mức độ nghiện và ý chí bỏ thuốc lá của bệnh nhân.
A-ASSIST: hỗ trợ bệnh nhân đồng tình với chiến lược cai thuốc lá bao gồm xác định ngày bỏ, hỗ trợ thêm bằng những lời khuyên về hành vi và dùng thuốc.
A-ARRANGE: sắp xếp 1 kế hoạch theo dõi cho bệnh nhân.
4.2.Dinh dưỡng:
Chế độ ăn khỏe mạnh được khuyến cáo như viên đá tảng của dự phòng bệnh tim mạch (I/B):
· Acid béo bão hòa <10% tổng năng lượng đưa vào và nên được thay thế bởi các acid béo không bão hòa đa.
· Acid béo không bão hòa đồng phân trans: càng ít khi có thể, tốt hơn là không đưa chất này vào từ thức ăn chế biến sẵn và < 1% trên tổng năng lượng đưa vào từ nguồn gốc tự nhiên.
· < 5 g muối ăn mỗi ngày.
· 30-45 g chất xơ mỗi ngày, từ gạo, trái cây và rau cải.
· 200 g trái cây mỗi ngày (2-3 suất-servings).
· 200 g rau cải mỗi ngày (2-3 suất-servings).
· Ăn cá ít nhất 2 lần/tuần, 1 trong số đó là loại cá béo.
· Uống rượu nên giới hạn 2 ly/ngày (20 g rượu/ngày) cho nam và 1 ly/ngày (10g rượu/ngày) cho nữ.
4.3.Cân nặng:
Giảm cân ở những người quá cân và béo phì được khuyến cáo do việc này đi kèm với những tác động tốt trên huyết áp và rối loạn mỡ máu làm giảm bệnh lý tim mạch (I/A):
· Cả quá cân và béo phì đều đi kèm với nguy cơ tử vong tim mạch.
· Có mối tương quan tuyến tính giữa BMI với tử vong do mọi nguyên nhân.
· Tử vong do mọi nguyên nhân thường thấp nhất khi BMI 20-25 kg/m2.
· Giảm cân nhiều hơn nữa thường không có tác dụng bảo vệ chống lại bệnh lý tim mạch.
4.4.Hoạt động thể lực:
· Những người khỏe mạnh nên hoạt động thể lực hoặc tập aerobic ít nhất ở cường độ trung bình trở lên đạt 2.5-5 giờ/tuần, hoặc chỉ 1-2.5 giờ/tuần nhưng ở cường độ nặng. Những người với lối sống tĩnh tại nên được khuyên bắt đầu với chương trình tập luyện ở cường độ nhẹ (I/A).
· Tập thể dục nên thực hiện nhiều đợt ≥ 10 phút và xuyên suốt trong tuần (IIa/A).
· Những bệnh nhân bị NMCT, CABG, PCI, ĐTNOĐ, suy tim mạn trước đây nên tập aerobic cường độ trung bình-nặng ≥ 3 lần/tuần và ≥ 30 phút cho mỗi lần luyện tập. Những người sống tĩnh tại nên được khuyên mạnh mẽ bắt đầu với chương trình tập luyện nhẹ sau khi được phân tầng nguy cơ thích hợp cho gắng sức (I/A).
4.5.Huyết áp:
· Thay đổi lối sống như kiểm soát cân nặng, tăng hoạt động thể lực, uống rượu điều độ, hạn chế muối Na, và tăng tiêu thụ rau, trái cây và các sản phẩm sữa có hàm lượng chất béo thấp được khuyến cáo cho tất cả bệnh nhân THA bắt đầu từ mức bình thường cao (I/B).
· Tất cả các nhóm thuốc chống THA chính (như lợi tiểu, UCMC, ức chế Ca, ức chế thụ thể angiotensin và ức chế beta) hiệu quả trên HA khác biệt không ý nghĩa nên được khuyến cáo trong khởi trị cũng như duy trì điều trị THA (I/A).
· Huyết áp tâm thu được khuyến cáo < 140 mmHg (và HA tâm trương < 90 mmHg) ở tất cả bệnh nhân (IIa/A).
· Điều trị thuốc được khuyến cáo ngay ban đầu ở những bệnh nhân THA độ 3, cũng như ở những bệnh nhân THA độ 1 hoặc 2 nhưng ở mức nguy cơ tim mạch toàn bộ cao hoăc rất cao (I/C).
· Những bệnh nhân THA độ 1 hoặc 2 và ở mức nguy cơ tim mạch toàn bộ trung bình, điều trị thuốc có thể trì hoãn vài tuần, và ở những bệnh nhân THA độ 1 không có bất kì YTNC nào khác nên thử cố gắng thay đổi lối sống trong vài tháng (IIb/C).
· Tất cả bệnh nhân đã bị bệnh lý tim mạch hoặc bị ĐTĐ típ 2 hoặc có nguy cơ tử vong tim mạch trong 10 năm ≥ 5% (dựa trên lưu đồ nguy cơ SCORE) nên xem xét điều trị statin (IIa/B).
· Ức chế beta và lợi tiểu thiazide không được khuyến cáo ở những bệnh nhân THA với nhiều YTNC chuyển hóa vì nó làm tăng nguy cơ ĐTĐ mới mắc (III/A).
· Bệnh nhân ĐTĐ, UCMC hoặc chẹn thụ thể renin-angiotensin được khuyến cáo (I/A).
· Phân tầng nguy cơ sử dụng lưu đồ SCORE được khuyến cáo như 1 yêu cầu tối thiểu cho mỗi bệnh nhân THA (I/B).
· Tuy nhiên, có bằng chứng cho rằng tổn thương cơ quan đích dưới lâm sàng tiên đoán tử vong tim mạch độc lập với SCORE, vì vậy việc tìm kiếm tổn thương cơ quan đích dưới lâm sàng nên được thực hiện, đặc biệt ở những người ở mức nguy cơ thấp-trung bình (IIa/B).
4.6.Đái tháo đường:
· Mức đích HbA1c được khuyến cáo cho ngăn ngừa bệnh lý tim mạch ở bệnh nhân ĐTĐ là < 7% (I/A).
· Giảm HbA1c nhiều hơn đến mức đích < 6.5% (HbA1c an toàn thấp nhất khi có thể) có thể hữu ích tại thời điểm chẩn đoán. Ở những bệnh nhân ĐTĐ lâu dài, mức đích tại ngưỡng này có thể giúp làm giảm nguy cơ biến chứng mạch máu nhỏ (IIb/B).
· Hạ ĐH và tăng cân quá mức cần phải tránh và cách thức tiếp cận cá thể hóa (cả 2 mức đích và chọn lựa thuốc) có thể cần thiết ở những bệnh nhân với bệnh lý phức tạp (I/B).
· Metformin nên được chọn lựa điều trị đầu tiên nếu bệnh nhân dung nạp và không có chống chỉ định ( IIa/B).
· Statin được khuyến cáo để làm giảm nguy cơ tim mạch ở bệnh nhân ĐTĐ (I/A).
· LDL-C được khuyến cáo < 100 mg/dl (< 2.5 mmol/l) ở bệnh nhân ĐTĐ không có bệnh lý xơ vữa và < 70 mg/dl (1.8 mmol/l) ở bệnh nhân ĐTĐ tại mức nguy cơ tim mạch rất cao (IIb/B)
· Mức đích HA được khuyến cáo ở bệnh nhân ĐTĐ là < 140/80 mmHg (I/A).
· Điều trị chống kết tập tiểu cầu với aspirin không được khuyến cáo cho những bệnh nhân ĐTĐ không có bằng chứng lâm sàng của bệnh lý xơ vữa (III/A).
4.7.Tăng mỡ máu:
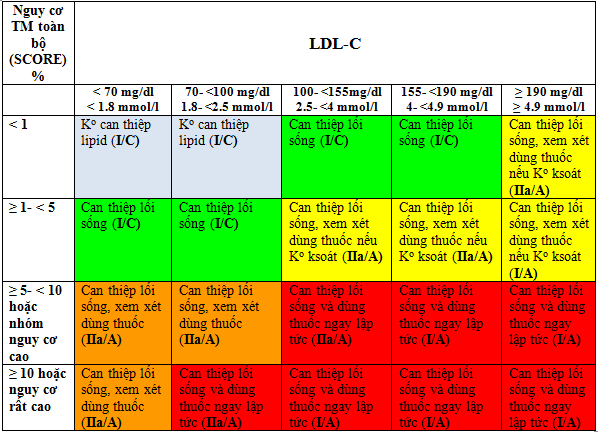
· Mức đích được khuyến cáo là < 190 mg/dl (< 5 mmol/l) đối với cholesterol toàn phần và < 115 mg/dl (< 3 mmol/l) đối với LDL-C ở bệnh nhân có mức nguy cơ thấp-trung bình (I/A).
· Bệnh nhân với nguy cơ bệnh tim mạch cao, mức đích LDL-C được khuyến cáo < 100 mg/dl (< 2.5 mmol/l) (I/A).
· Bệnh nhân với nguy cơ bệnh tim mạch rất cao, mức đích LDL-C được khuyến cáo < 70 mg/dl (< 1.8 mmol/l) hoặc giảm LDL-C ≥ 50% khi mức đích không đạt được (I/A).
· Tất cả bệnh nhân với tăng cholesterol gia đình cần phải được nhận biết như là những bệnh nhân nguy cơ cao và cần được điều trị hạ lipid máu (I/A).
· Những bệnh nhân với hội chứng mạch vành cấp, điều trị statin liều cao phải được bắt đầu trong khi bệnh nhân nằm viện (I/A).
· Ngăn ngừa đột quị không xuất huyết: điều trị với statin phải được bắt đầu trong tất cả bệnh nhân có bệnh lý xơ vữa và ở những bệnh nhân tại mức nguy cơ cao cho bệnh lý tim mạch đang phát triển. Điều trị với statin phải được bắt đầu ở những bệnh nhân có tiền sử đột quị thiếu máu không nguồn gốc từ tim (I/A).
· Bệnh lý động mạch tắc nghẽn của ĐM cảnh và ĐM chi dưới là tương đương với bệnh mạch vành và điều trị RLLP được khuyến cáo (I/A).
· Statin nên được xem xét như lựa chọn đầu ở bệnh nhân ghép tạng có RLLP (IIa/B).
· Bệnh thận mạn (giai đoạn 2-5, GFR < 90 ml/p/1.73m2) được biết như là nguy cơ tương đương bệnh mạch vành và mức đích LDL-C ở những bệnh nhân này nên tùy theo mức độ suy thận. (IIa/C).
4.8.Điều trị chống huyết khối:
· Trong pha cấp của hội chứng mạch vành cấp và 12 tháng sau đó, ức chế kết tập tiểu cầu kép với ức chế P2Y12 (ticagrelor hoặc prasugrel) kết hợp aspirin được khuyến cáo ngoại trừ chống chỉ định như nguy cơ chảy máu cao (I/B). (trong NC COMMIT clopidogrel+ASA đã làm giảm tử vong, đột quị và NMCT trong vòng 14 ngày từ 10.1% xuống 9.2% (p=0.002) và trong NC CURE trong giai đoạn 8 tháng ở bệnh nhân NMCT không ST chênh lên, tỉ lệ này giảm 6.4% còn 4.5% (p=0.03). Ở những bệnh nhân HCMVC có thực hiện chiến lược can thiệp sớm, ASA+ticagrelor giảm tử vong, NMCT và đột quị trong 12 tháng hơn ASA+clopidogrel (HR 0.84, 95% CI 0.77-0.92; p < 0.001) và không có sự khác biệt về tỉ lệ chảy máu nặng. ASA+prasugrel cũng giảm tiêu chí chính tốt hơn ASA+clopidogrel (HR 0.81, 95% CI 0.73-0.90; p < 0.001), nhưng nguy cơ chảy máu nặng tăng).
· Clopidogrel (liều tải 600 mg, liều 75mg/ngày sau đó) được khuyến cáo cho những bệnh nhân không nhận được ticagrelor hoặc prasugrel (I/A).
· Trong pha mạn (> 12 tháng) sau NMCT, aspirin được khuyến cáo cho dự phòng thứ phát (I/A). (trong phân tích tổng hợp 16 TNLS gồm 17000 bệnh nhân ASA giảm đột quị 2.59% xuống 2.08% (p = 0.002), biến cố MV 5.3% xuống 4.3% (p = 0.0001), giảm 10% tử vong chung (RR 0.90, 95% CI 0.82-0.99) và làm tăng nguy cơ chảy máu nặng. tuy nhiên lợi ích mang lại của ASA hơn hẳn nguy cơ chảy máu).
· Những bệnh nhân bị cơn thoáng thiếu máu não hoặc đột quị thiếu máu không nguồn gốc từ tim, dự phòng thứ phát với hoặc dipyridamol kết hợp với aspirin hoặc đơn thuần clopidogrel được khuyến cáo (I/A). (trong nghiên cứu CAPRIE clopidogrel làm giảm biến cố mạch máu nặng 5.83%/năm xuống còn 5.32%/năm (p = 0.043) hơn ASA. Nghiên cứu MATCH cho thấy clopidogrel+ASA ở những bệnh nhân đột quị thiếu máu làm tăng chảy máu nặng hơn clopidogrel đơn thuần. Trong NC khác dypiridamole+ASA cho thấy hiệu quả hơn chế độ ASA đơn thuần nhưng lại bằng với chế độ clopidogrel đơn thuần về giảm biến cố chính cũng như tỉ lệ xuất huyết).
· Trong những trường hợp không dung nạp dipiridamole (đau đầu) hoặc clopidogrel, aspirin đơn thuần được khuyến cáo (I/A).
· Những bệnh nhân với biến cố đột quị thiếu máu không nguồn gốc từ tim, kháng đông không được khuyến cáo vì không hơn aspirin (III/B).
· Aspirin hoặc clopidogrel không được khuyến cáo trong dự phòng tiên phát (ở những người không có bệnh lý tim mạch và mạch máu não) vì làm tăng nguy cơ chảy máu nặng (III/B) (trong dự phòng tiên phát, một phân tích tổng hợp từ 6 TNLS bao gồm 95000 bệnh nhân cho thấy aspirin giảm nhẹ biến cố mạch máu nặng 0.57%/năm xuống 0.51%/năm, chủ yếu trên NMCT không tử vong, nhưng tử vong do nguyên nhân mạch máu không thay đổi. Trên đột quị chung cũng không hiệu quả do tuy có giảm đột quị thiếu máu nhưng lại làm tăng đột quị xuất huyết. Tỉ lệ xuất huyết tiêu hóa nặng và chảy máu ngoài sọ nặng cũng tăng 0.03%/năm. Ở những bệnh nhân có nhiểu YTNC, clopidogrel cho thấy cũng không lợi hơn ASA qua TNLS CHARISMA).








